21-24 недели беременности
21-ая неделя беременности
Развитие ребенка
На 21-ой неделе рост ребенка составляет около 25 см, а вес плода – 300-400 г. Плод очень напоминает новорожденного малыша, однако из-за отсутствия подкожного жира тело еще очень худое, а голова кажется неестественно большой. На этом сроке происходит формирование ресниц и бровей, малыш учится моргать, а его кожа постепенно приобретает телесный цвет, уплотняется, на ней появляются перетяжки.
На 21-ой неделе мышцы и скелет плода активно развиваются. Ребенок постоянно двигается, тщательно сгибает и разгибает конечности, благодаря своим небольшим размерам может делать кувырки, повороты, несколько раз за сутки менять положение своего тела, располагаться поперечно в матке, поворачиваться вверх или вниз головой.
На данном этапе малыш хорошо слышит, не просто различает резкие звуки, а реагирует на музыку, поэтому будущая мама может слушать классику или любимые песни, способствовать развитию ребенка.
Беременная женщина
Беременная женщина на сроке 21 неделя чувствует себя нормально. Будущая мама отчетливо ощущает движения плода; очень часто периоды сна и активности ребенка и женщины не совпадают, поэтому беременные на этом сроке не высыпаются, просыпаются ночью из-за интенсивных движений малыша. Болезненные ощущения на таком сроке довольно редки, поскольку ребенок не обладает достаточной физической силой, а его движения не отличаются интенсивностью.
Беременная женщина может прибавлять в весе, поскольку малыш растет, увеличивается его мышечная и жировая масса. Будущие мамы с удовольствием едят. Их аппетит существенно увеличивается, проходит утренняя тошнота и общее недомогание.
На этом сроке формируется скелет малыша, для развития которого необходим кальций. Беременные женщины должны следить за состоянием своего здоровья, принимать препараты кальция по назначению врача, поскольку при его нехватке возможны проблемы с зубами.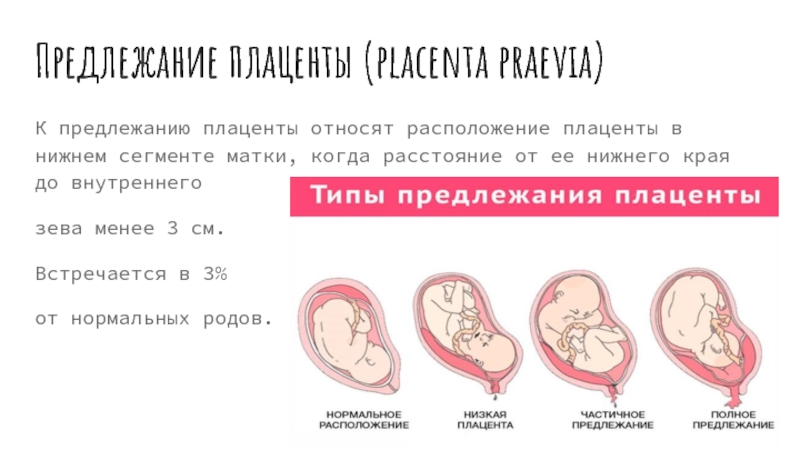
22-ая неделя беременности
Развитие ребенка
Длина тела плода достигает 28-30 сантиметров, а его вес составляет приблизительно 500 г. Малыш растет, меняются пропорции его тела, соотношение размеров головы и туловища. Ребенок все больше напоминает новорожденного, его голова уже не выглядит такой большой, длина конечностей увеличивается. Малыш уже не держит ножки постоянно согнутыми, он периодически их выпрямляет. Интенсивно увеличивается объем и масса головного мозга ребенка.
Малыш находится в постоянном движении, он умеет шевелить пальцами рук и ног, двигает головой вправо и влево. Ребенок умеет сосать большой палец, он наклоняет голову вперед и точно попадает пальцем в ротик. Такие действия свидетельствуют о повышении чувствительности и развитии вестибулярного аппарата, улучшении координации; ребенок уже ощущает положение собственного тела в пространстве.
Такие действия свидетельствуют о повышении чувствительности и развитии вестибулярного аппарата, улучшении координации; ребенок уже ощущает положение собственного тела в пространстве.
Головной мозг малыша на этом сроке содержит полный набор нейронов, количество которых не меняется в течение всей жизни человека. С возрастом только происходит переформирование связей между клетками и совершенствование работы мозга человека.
Беременная женщина
На сроке 22 недели матка беременной женщины расположена на 2 см выше пупка. Живот еще не очень большой, однако внутренние органы уже начинают сжиматься вследствие ускоренного роста матки. Женщина может испытывать определенный дискомфорт, болевые ощущения между нижними ребрами. Чтобы не страдать от боли, необходимо постоянно следить за осанкой, выбрать для работы удобное кресло с прочной спинкой. Решить проблему помогут специальные упражнения, периодическое изменение положения тела, повороты и наклоны. Необходимо избегать сидячей работы, делать небольшие перерывы и полноценно отдыхать.
Дно матки может давить на желудок, поэтому частой проблемой на данном сроке является ощущение тяжести после еды и изжога. Положение желудка у беременных меняется на более горизонтальное, расслабляется мышца, которая закрывает переход из пищевода в желудок, вследствие чего содержимое желудка попадает обратно в пищевод, раздражает его, женщина чувствует жжение и неприятный привкус. Причиной таких изменений является не только давление матки на желудок, но также и изменение гормонального фона женщины, увеличение содержания прогестерона в организме. Чтобы избавиться от изжоги, необходимо тщательно пережевывать пищу, есть часто, но небольшими порциями. Не стоит есть перед сном, поскольку пища не успеет перевариться. Если симптомы усиливаются, необходимо проконсультироваться с врачом, который назначит необходимые лекарственные препараты и поможет будущей маме сбалансировать рацион.
23-я неделя беременности
Развитие ребенка
23-я неделя – это интенсивное формирование дыхательной системы. Плод начинает постепенно совершать дыхательные движения. Если на более ранних сроках дыхательные движения носили периодический характер, то сейчас их длительность может доходить до 40 минут. За минуту ребенок делает до 50-60 вдохов-выдохов. Развитие системы дыхания не останавливается на данном сроке, своеобразная дыхательная гимнастика продолжается до родов, малыш совершенствует навыки и готовится дышать воздухом.
Плод начинает постепенно совершать дыхательные движения. Если на более ранних сроках дыхательные движения носили периодический характер, то сейчас их длительность может доходить до 40 минут. За минуту ребенок делает до 50-60 вдохов-выдохов. Развитие системы дыхания не останавливается на данном сроке, своеобразная дыхательная гимнастика продолжается до родов, малыш совершенствует навыки и готовится дышать воздухом.
При дыхании в утробе матери малыш заглатывает небольшое количество околоплодных вод и потом выталкивает их наружу. При этом происходит промывание эпителия. При заглатывании околоплодных вод их часть всасывается кровеносными сосудами, а из остатков формируются первородные каловые массы, то есть меконий.
Если малыш отличается повышенной активностью и заглатывает воды очень интенсивно, возможно раздражение диафрагмы и ее сокращения, которые также называют «икотой плода». Эти ритмичные движения не являются отклонением от нормы; такая икота проходит через несколько минут, не представляет угрозы для будущей мамы и ребенка. Если сокращения не прекращаются в течение нескольких часов, необходимо обратиться в больницу, поскольку причиной икоты может стать более серьезная проблема, в том числе гипоксия.
Если сокращения не прекращаются в течение нескольких часов, необходимо обратиться в больницу, поскольку причиной икоты может стать более серьезная проблема, в том числе гипоксия.
23-я неделя – важный этап внутриутробного развития человека. Именно на этом сроке продолжается формирование и происходит совершенствование основных составляющих кровеносной и иммунной системы, в том числе печени, лимфоузлов, селезенки и костного мозга. На этом сроке развивается вилочковая железа (или тимус), которая играет важную роль в работе эндокринной системы человека. Именно в вилочковой железе происходит созревание лимфоцитов. После своеобразного «обучения» в тимусе клетки выходят в кровь и могут противостоять инфекции, нейтрализовать чужеродные клетки в организме.
Во время беременности иммунная система плода проходит несколько стадий формирования и не может обеспечить полноценную защиту от болезней. Ребенка защищают материнские антитела, а его собственная иммунная система учится распознавать потенциальную угрозу, запоминать бактерии и вирусы и защищаться от их губительного воздействия.
Беременная женщина
На сроке беременности 23 недели матка поднимается еще выше и располагается на высоте 4 см от пупка женщины. Объем матки существенно увеличивается не только за счет роста ребенка, но также вследствие увеличения массы и объема околоплодных вод и плаценты. На данном сроке оптимальной является прибавка веса беременной женщины 5-7 кг. Будущая мама должна внимательно следить за ежедневным питанием, не переедать, поскольку чрезмерное увеличение веса может представлять угрозу не только для ее здоровья, но также и для малыша.Интенсивный рост матки является причиной смещения центра тяжести. Женщина становится неловкой, может ощущать дискомфорт в суставах и боли в позвоночнике во время ходьбы или длительного пребывания в положении сидя. На данном сроке врач может порекомендовать беременной женщине носить специальное поддерживающее белье из натуральных материалов или бандаж.
24-ая неделя беременности
Развитие ребенка
На сроке беременности 24 недели малыш продолжает стремительно расти, он весит уже 600 г, а его рост составляет приблизительно 33 см.
На этой неделе совершенствуются органы чувств ребенка. Он умеет различать вкусы, отлично слышит и ориентируется в пространстве, кожа малыша обладает высокой чувствительностью. Продолжает развиваться мозг плода, формируются связи с органами чувств, поэтому поведение ребенка отличается высокой степенью сложности. Исследования доказали, что ребенок реагирует на внешние раздражители: если на мамин живот попадает яркий свет, он отворачивает голову, зажмуривает глаза или закрывает лицо руками.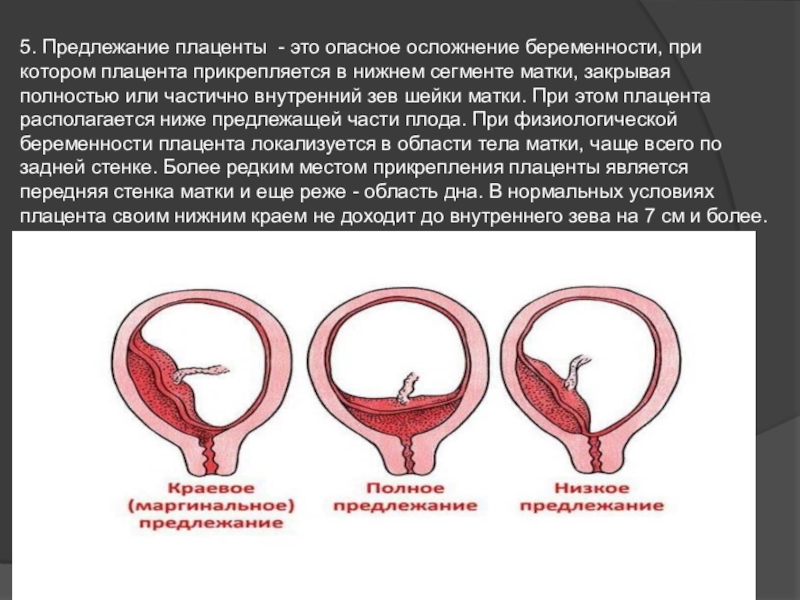
Беременная женщина
Вес беременной женщины продолжает увеличиваться, прибавка на этой неделе составляет около 500 г. Живот растет, матка не только увеличивается в размерах, но и растягивается. Женщина может отмечать болезненные ощущения в области живота, однако они не отличаются интенсивностью и продолжаются недолго.
Стремительный набор веса может стать причиной возникновения отеков. Растущая матка сдавливает крупные вены, что, в свою очередь, существенно затрудняет отток лимфы; у женщины отекают щиколотки и стопы, кисти рук, к вечеру проблема усугубляется. Беременная женщина должна полноценно отдыхать, больше лежать, при этом приподнимать ноги с помощью валика или подкладывать дополнительную подушку, чтобы улучшить отток венозной крови и исключить риск варикоза.
Предлежание плаценты: признаки и лечение
Предлежание плаценты — осложнение, которое встречается у беременных женщин довольно редко. При предлежании плаценты место прикрепления плаценты расположено очень низко.
Плацента — это орган, по которому к плоду поступают кислород и питательные вещества, а от него «возвращаются» углекислый газ и продукты обмена. В этой статье мы подробно рассказали о вынашивании беременности с низким расположением плаценты.
Что такое предлежание плаценты?
При нормальном развитии беременности плацента обычно располагается в верхней части матки или на ее стенках. Предлежание плаценты — редкий случай, когда плацента, наоборот, находится в нижних отделах матки, частично или полностью перекрывая внутренний зев шейки матки. Предлежание плаценты может спровоцировать сильное кровотечение не только при родах, но и во время самой беременности.
У многих женщин, которым ставят данный диагноз на ранних сроках, плацента с течением беременности принимает «нормальное положение», особенно в случае частичного предлежания, когда она не целиком перекрывает вход в шейку матки. В случае же полного предлежания плаценты, когда вход перекрыт полностью, шансы, что положение плаценты изменится до родов, малы.
Предлежание плаценты — редкий случай, когда плацента, наоборот, находится в нижних отделах матки, частично или полностью перекрывая внутренний зев шейки матки. Предлежание плаценты может спровоцировать сильное кровотечение не только при родах, но и во время самой беременности.
У многих женщин, которым ставят данный диагноз на ранних сроках, плацента с течением беременности принимает «нормальное положение», особенно в случае частичного предлежания, когда она не целиком перекрывает вход в шейку матки. В случае же полного предлежания плаценты, когда вход перекрыт полностью, шансы, что положение плаценты изменится до родов, малы.
Каковы симптомы предлежания плаценты?
Наиболее частые проявления предлежания плаценты — это безболезненные вагинальные кровотечения во второй половине беременности. Если же вы заметили их во втором или третьем триместре беременности или чувствуете схватки, обратитесь к своему врачу. Если кровотечение сильное, срочно обращайтесь за неотложной медицинской помощью.
Если кровотечение сильное, срочно обращайтесь за неотложной медицинской помощью.
Какие могут быть причины предлежания плаценты?
Причины предлежания плаценты неизвестны, но среди возможных факторов риска врачи выделяют следующие:
Повторные беременности.
Эндометриоз.
Рубец на матке после операции (рубцовая ткань) (кесарево сечение, удаление миомы матки).
Предлежание плаценты в прошлых беременностях.
Многоплодная беременность.
Изменения в слизистой оболочке матки, например, на фоне перенесенных воспалительных заболеваний, частых родов или абортов, вследствие чего нарушается процесс прикрепления плаценты.
Какие могут быть осложнения?
При предлежании плаценты женщине потребуется постоянное наблюдение врача, чтобы минимизировать риск осложнений. К возможным осложнениям при предлежании плаценты относятся:
К возможным осложнениям при предлежании плаценты относятся:
Сильное кровотечение. Оно может произойти либо во время схваток и родов, либо уже после родов.
Преждевременные роды. Кровотечение может быть показанием к экстренному кесареву сечению даже при недоношенной беременности.
Как узнать, что у меня предлежание плаценты?
Низкое расположение плаценты врач выявит с помощью ультразвукового исследования, которое назначается перед проведением пренатального скрининга во втором триместре беременности. Чтобы подтвердить диагноз или уточнить необходимые детали, ваш врач может назначить трансвагинальное УЗИ, когда во влагалище вводится специальный датчик. Если врач замечает какие-либо признаки предлежания плаценты или предполагает их появление в будущем, он, вероятно, назначит дополнительное УЗИ, чтобы определить точное местоположение плаценты и оценить, сможет ли она принять «нормальное положение» с течением беременности. Если у вас сильное кровотечение во время беременности, немедленно обратитесь к врачу или в медицинское учреждение.
Если у вас сильное кровотечение во время беременности, немедленно обратитесь к врачу или в медицинское учреждение.
Что может сделать мой врач, если у меня предлежание плаценты?
Предлежание плаценты встречается не так часто. А степень осложнений зависит от того, насколько здоровы вы и ваш малыш, на каком сроке вы находитесь, как расположена плацента и сильно ли она закрывает внутренний зев шейки матки . Ваш врач по мере развития беременности будет следить за тем, как изменяется положение плаценты. Если предлежание сохраняется, его задача — обезопасить вынашивание до срока, когда ребенок сможет родиться максимально доношенным. Если предлежание плаценты сохраняется и на поздних сроках, чаще всего показано кесарево сечение. Если плацента находится в низком положении, но не закрывает вход в шейку матки, можно обсудить с врачом варианты родоразрешения.
Самое важное для будущей мамы — это заботиться о себе: побольше отдыхать и избегать любых действий, которые могут вызвать кровотечения, например, физических нагрузок.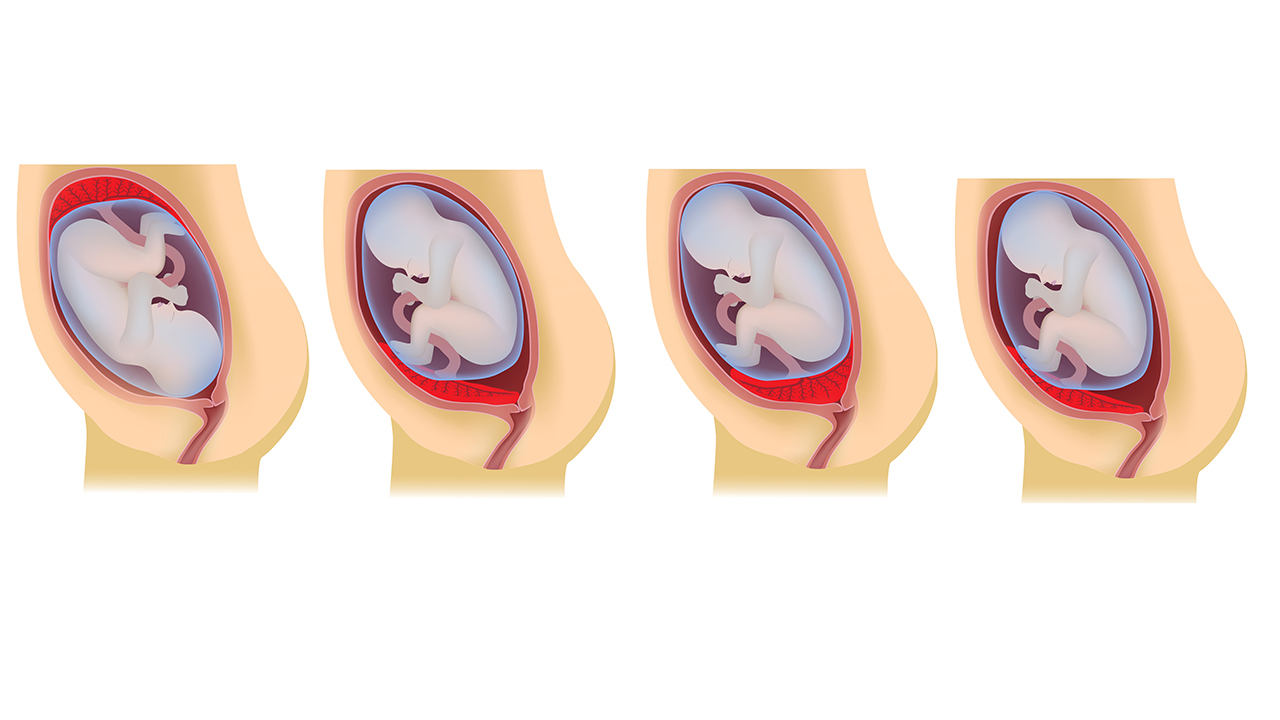
Не стоит излишне тревожиться о предлежании плаценты. Даже если врач поставит вам такой диагноз или у вас проявятся признаки предлежания плаценты, велик шанс, что плацента самостоятельно изменит положение. Если же нет, то врачи найдут способ обеспечить вашу с ребенком безопасность и здоровье.
MEDISON.RU — Предлежание плаценты — Макаров И.О.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
При нормальном течении беременности плацента обычно располагается в области дна или тела матки, по задней стенке, с переходом на боковые стенки, т.е. в тех областях, где лучше всего кровоснабжаются стенки матки. На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
На передней стенке плацента располагается несколько реже, так как передняя стенка матки подвергается значительно большим изменениям, чем задняя. Кроме того, расположение плаценты по задней стенке предохраняет ее от случайных травм.
Предлежание плаценты — это патология, при которой плацента располагается в нижних отделах матки по любой стенке, частично или полностью перекрывая область внутреннего зева. Частота возникновения предлежания плаценты составляет в среднем от 0,1% до 1% от общего числа родов.
Если плацента только частично перекрывает область внутреннего зева, то — это неполное предлежание, которое отмечается с частотой 70-80% от общего числа предлежаний. Если плацента полностью перекрывает область внутреннего зева то, это является полным предлежанием плаценты. Такой вариант встречается с частотой 20-30%.
Различают также и низкое расположение плаценты, когда её край находится на более низком уровне, чем это должно быть в норме, но не перекрывает область внутреннего зева.
Причины формирования низкого расположения или предлежания плаценты
Существует несколько причин формирования низкого расположения или предлежания плаценты. Наиболее частыми причинами являются патологические изменения внутреннего слоя матки (эндометрия) вследствие воспаления, оперативных вмешательств (выскабливания, кесарево сечение, удалением миоматозных узлов и др.), многократных осложненных родов. Кроме того, нарушения прикрепления плаценты могут быть обусловлены миомой матки, эндометриозом, недоразвитием матки, истмикоцервикальной недостаточностью, воспалением шейки матки, многоплодной беременностью. Следует отметить, что предлежание плаценты более характерно для повторно беременных женщин, чем для первородящих. В связи с этими факторами, плодное яйцо, попадающее в полость матки после оплодотворения не может своевременно имплантироваться в верхних отделах матки, и этот процесс осуществляется только тогда, когда плодное яйцо опустилось уже в ее нижние отделы.
Наиболее частым проявлением при предлежании плаценты является повторяющееся кровотечение из половых путей. Кровотечения могут возникать в различные периоды беременности, начиная с самых ранних ее сроков. Однако чаще всего они наблюдаются уже во второй половине беременности вследствие формирования нижнего сегмента матки. В последние недели беременности, когда сокращения матки становятся более интенсивными, кровотечения могут усиливаться.
Причина кровотечений заключается в повторяющейся отслойке плаценты, которая неспособна растягиваться вслед за растяжением стенки матки при прогрессировании беременности или начале родовой деятельности. При этом плацента частично отслаивается, и кровотечение происходит из сосудов матки. Плод не теряет кровь. Однако ему угрожает кислородное голодание, так как отслоившаяся часть плаценты не участвует в газообмене.
Провоцирующими факторами возникновения кровотечения при беременности могут быть: физическая нагрузка, резкое кашлевое движение, влагалищное исследование, половой акт, повышение внутрибрюшного давления при запоре, тепловые процедуры (горячая ванна, сауна).
При полном предлежании плаценты кровотечение часто появляется внезапно, без болевых ощущений, и может быть очень обильным. Кровотечение может прекратиться, но спустя некоторое время возникнуть вновь, или может продолжаться в виде скудных выделений. В последние недели беременности кровотечение возобновляется и/или усиливается.
При неполном предлежании плаценты кровотечение может начаться в самом конце беременности. Однако чаще это происходит в начале родов. Сила кровотечения зависит от величины предлежащего участка плаценты. Чем больше предлежит плацентарной ткани, тем раньше и сильнее начинается кровотечение.
Повторяющиеся кровотечения при беременности, осложненной предлежанием плаценты в большинстве случаев приводят к развитию анемии.
Беременность при предлежании плаценты часто осложняется угрозой прерывания, что, обусловлено теми же причинами, что и возникновение неправильного расположения плаценты. Преждевременные роды чаще всего имеют место у пациенток с полным предлежанием плаценты.
Преждевременные роды чаще всего имеют место у пациенток с полным предлежанием плаценты.
Для беременных с предлежанием плаценты характерно наличие пониженного артериального давления, что встречается в 25%-34% наблюдений.
Гестоз (нефропатия, поздний токсикоз) также не является исключением для беременных с предлежанием плаценты. Это осложнение, протекающее на фоне нарушения функции ряда органов и систем, а также и с явлениями нарушений свертываемости крови в значительной степени ухудшает характер повторяющихся кровотечений.
Предлежание плаценты часто сопровождается плодово-плацентарная недостаточностью, нехваткой кислорода для плода и задержкой его развития. Отслоившаяся часть плаценты выключается из общей системы маточно-плацентарного кровообращения и не участвует в газообмене. При предлежании плаценты нередко формируется неправильное положение плода (косое, поперечное) или тазовое предлежание, которые в свою очередь сопровождаются определенными осложнениями.
В акушерской практике широко укоренился термин «миграция плаценты», который, на самом деле, не отражает реальной сущности происходящего. Изменение расположения плаценты осуществляется за счет изменения строения нижнего сегмента матки в процессе беременности и направленности роста плаценты в сторону лучшего кровоснабжения участков стенки матки (к дну матки) по сравнению с ее нижними отделами. Более благоприятный прогноз с точки зрения миграции плаценты отмечается при её расположении на передней стенке матки. Обычно процесс «миграции плаценты протекает в течение 6-10 нед и завершается к середине 33-34 неделям беременности.
Диагностика предлежания плаценты
Выявление предлежания плаценты не представляет особых сложностей. О наличии предлежания плаценты могут свидетельствовать жалобы беременной на кровотечения. При этом повторяющиеся кровотечения со второй половине беременности, как правило, связаны с полным предлежанием плаценты. Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
Кровотечение в конце беременности или в начале родов чаще связано с неполным предлежанием плаценты.
При наличии кровотечений следует внимательно осмотреть стенки влагалища и шейку матки при помощи зеркал для исключения травмы или патологии шейки матки, которые также могут сопровождаться наличием кровяных выделений.
При влагалищном исследовании беременной также легко выявляются четкие диагностические признаки, указывающие на неправильное расположение плаценты. Однако такое исследование необходимо выполнять максимально бережно, с соблюдением всех необходимых правил предотвращения возможного кровотечения.
В настоящее время наиболее объективным и безопасным методом диагностики предлежания плаценты является ультразвуковое исследование (УЗИ), которое позволяет установить сам факт предлежания плаценты и вариант предлежания (полное, неполное), определить размеры, структуру и площадь плаценты, оценить степень отслойки, а также получить точное представление о миграции плаценты.
Если при УЗИ выявлено полное предлежание плаценты, то влагалищное исследование проводить, вообще не следует. Критерием низкого расположения плаценты в III триместре беременности (28 — 40 нед) является расстояние от края плаценты до области внутреннего зева 5 см и менее. О предлежании плаценты свидетельствует обнаружение плацентарной ткани в области внутреннего зева.
О характере локализации плаценты во II и III триместрах беременности (до 27 недель) судят по соотношению расстояния от края плаценты до области внутреннего зева, с величиной диаметра (БПР) головы плода.
При выявлении неправильного расположения плаценты следует проводить динамическое исследование для контроля за ее «миграцией». Для этих целей целесообразно выполнение как минимум трехкратного эхографического контроля на протяжении беременности в 16, 24-26 и в 34-36 недель.
УЗИ следует проводить при умеренном наполнении мочевого пузыря. С помощью УЗИ возможно также определение наличия скопления крови (гематомы) между плацентой и стенкой матки при отслойке плаценты (в том случае если не произошло излитие крови из полости матки). Если участок отслойки плаценты занимает не более 1/4 площади плаценты, то прогноз для плода является относительно благоприятным. В том случае если гематома занимает более 1/3 площади плаценты, то чаще всего это приводит к гибели плода.
С помощью УЗИ возможно также определение наличия скопления крови (гематомы) между плацентой и стенкой матки при отслойке плаценты (в том случае если не произошло излитие крови из полости матки). Если участок отслойки плаценты занимает не более 1/4 площади плаценты, то прогноз для плода является относительно благоприятным. В том случае если гематома занимает более 1/3 площади плаценты, то чаще всего это приводит к гибели плода.
Медицинское сопровождение беременных с предлежанием плаценты
Характер ведения и лечение беременных с предлежанием плаценты зависит от выраженности кровотечения и величины кровопотери.
В первой половине беременности если кровяные выделения отсутствуют, то беременная может находиться дома под амбулаторным контролем с соблюдением режима исключающего действие провоцирующих факторов способных вызвать кровотечение (ограничение физической нагрузки, половой жизни, стрессовых ситуаций и т. п.)
п.)
Наблюдение и лечение при сроке беременности свыше 24 недель осуществляется только в акушерском стационаре.
Лечение, направленное на продолжение беременности до 37-38 недель возможно, если кровотечение необильное, а общее состояние беременной и плода удовлетворительное. Даже, несмотря на прекращение кровянистых выделений из половых путей, беременные с предлежанием плацента ни при каких условиях не может быть выписана из стационара до родов.
Ведение беременных в акушерском стационаре предусматривает: соблюдение строгого постельного режима; применение лекарств обеспечивающих оптимизацию нормализацию сократительной деятельности; лечение анемии и плодово-плацентарной недостаточности.
Показаниями к кесареву сечению в экстренном порядке независимо от срока беременности являются: повторяющиеся кровотечения; сочетание небольших кровопотерь с анемией и снижением артериального давления; одномоментная обильная кровопотеря; полное предлежание плаценты и начавшееся кровотечение.
Операцию выполняют по жизненным показаниям со стороны матери независимо от срока беременности и состояния плода.
В том случае если беременность удалось доносить до 37-38 недель и сохраняется предлежание плаценты, в зависимости от сложившейся ситуации в индивидуальном порядке выбирают наиболее оптимальный способ родоразрешения.
Абсолютным показанием к кесареву сечению в плановом порядке является полное предлежание плаценты. Роды через естественные родовые пути в этой ситуации невозможны, так как перекрывающая внутренний зев плацента, не позволяет предлежащей части плода (головка плода или тазовый конец) вставиться во вход таз. Кроме того, в процессе нарастания сокращений матки, плацента будет отслаивается все более и более, а кровотечение значительно усиливается.
При неполном предлежании плаценты и при наличии сопутствующих осложнений (тазовое предлежание, неправильное положение плода, рубец на матке, многоплодная беременность, выраженное многоводие, узкий таз, возраст первородящей старше 30 лет и др. ) следует также выполнить кесарево сечение в плановом порядке.
) следует также выполнить кесарево сечение в плановом порядке.
Если вышеуказанные сопутствующие осложнения отсутствуют и нет кровяных выделений, то можно дождаться момента начала самостоятельной родовой деятельности с последующим ранним вскрытием плодного пузыря. В том случае если после вскрытия плодного пузыря все-таки началось кровотечение, то необходимо решить вопрос о выполнении кесарева сечения.
Если при неполном предлежании плаценты кровотечение возникает до начала родовой деятельности, то вскрывают плодный пузырь. Необходимость и целесообразность этой процедуры обусловлена тем, что при вскрытии плодных оболочек головка плода вставляется во вход в таз и прижимает отслоившуюся часть плаценты к стенке матки и таза, что способствует прекращению дальнейшей отслойки плаценты и остановке кровотечения. Если кровотечение после вскрытия плодного пузыря продолжается и/или шейка матки незрелая, то производят кесарево сечение. В случае остановки кровотечения возможно ведение родов через естественные родовые пути (при благоприятной акушерской ситуации).
Кровотечение может начаться и на ранних этапах развития родовой деятельности с момента первых схваток. В этом случае также показано раннее вскрытие плодного пузыря.
Таким образом, ведение родов при неполном предлежании плаценты через естественные родовые пути возможно, если: кровотечение остановилось после вскрытия плодного пузыря; шейка матки зрелая; родовая деятельность хорошая; имеется головное предлежание плода.
Однако кесарево сечение является одним из наиболее часто избираемых акушерами методов родоразрешения при предлежании плаценты и выполняется с частотой 70% -80% при данной патологии.
Другими типичными осложнениями в родах при неполном предлежании плаценты являются слабость родовой деятельности и недостаточное снабжение плода кислородом (гипоксия плода). Обязательным условием ведения родов через естественные родовые пути является постоянный мониторный контроль за состоянием плода и сократительной деятельностью матки.
После рождения ребенка кровотечение может возобновиться из-за нарушения процесса отделения плаценты, так как плацентарная площадка располагается в нижних отделах матки, сократительная способность которых снижена.
Обильные кровотечения нередко возникают в раннем послеродовом периоде в связи со снижением тонуса матки и повреждением обширной сосудистой сети шейки матки.
Профилактика предлежания плаценты
Профилактика предлежания плаценты заключается в уменьшении количества абортов, в раннем выявлении и лечении различных воспалительных заболеваний органов репродуктивной системы и гормональных нарушений.
УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
20 неделя
Половина пути уже пройдена
20 недель — значимый срок, ведь половина пути уже пройдена. И если нет осложнений и жалоб, можно чувствовать себя самой счастливой. Но даже при наличии осложнений не стоит концентрироваться на них и переживать. Ведь нервная система сейчас также очень важна. Врачи давно знают все о каждом этапе беременности и научились помогать будущим мамочкам с любыми специфическими случаями. Необходимо найти врача, которому вы сможете доверять. Надеемся, что у вас именно такой доктор.
Как развивается плод?
На 20-й неделе внутренние органы маленького человечка, а также его эндокринная система сформировались и выполняют возложенные на них функции. В мозге ребенка уже есть извилины, а сами отделы мозга с каждым днем совершенствуются. Если раньше речь шла об имитации сосательных движений, то теперь плод может по-настоящему глотать. Увеличивается его подкожно-жировой слой. Появляется рефлекс моргания, выражена мимика. Если вы делаете УЗИ, то с этого срока уже измеряют объемы плода — диаметр головы (ориентировочно 46,6 мм), грудной клетки (46,4 мм), живота (47 мм). Измеряют также толщину плаценты: на этом сроке она составляет около 22 мм. Бывает предлежание плаценты. Это значит, что плацента располагается так низко, что перекрывает шейку матки. Но матке еще расти половину срока, а за это время обычно плацента поднимается вместе с растущей маткой. Если же рост матки никак не повлияет на изменение ситуации, то будет проделано родоразрешение путем кесарева сечения. При сильном давлении плода на предлежащую плаценту бывают кровянистые выделения. Такое состояние требует госпитализации и срочного лечения.
Увеличивается его подкожно-жировой слой. Появляется рефлекс моргания, выражена мимика. Если вы делаете УЗИ, то с этого срока уже измеряют объемы плода — диаметр головы (ориентировочно 46,6 мм), грудной клетки (46,4 мм), живота (47 мм). Измеряют также толщину плаценты: на этом сроке она составляет около 22 мм. Бывает предлежание плаценты. Это значит, что плацента располагается так низко, что перекрывает шейку матки. Но матке еще расти половину срока, а за это время обычно плацента поднимается вместе с растущей маткой. Если же рост матки никак не повлияет на изменение ситуации, то будет проделано родоразрешение путем кесарева сечения. При сильном давлении плода на предлежащую плаценту бывают кровянистые выделения. Такое состояние требует госпитализации и срочного лечения.
Что чувствует женщина?
На этом сроке все женщины ощущают шевеления. Даже близкие рукой могут ощутить движение плода. Он все больше живет вашей жизнью: при появлении громких звуков и других отрицательных раздражителей или если мать находится в душном помещении, плод реагирует активными действиями. И наоборот: при звуках спокойной музыки, при хорошем настроении матери, во время прогулки на свежем воздухе движения малыша — более спокойные. Женщинам советуют подсчитывать, сколько раз в течение часа она ощущает шевеление. В идеале должно быть одно шевеление каждые десять минут в его активный период. И не расстраивайтесь, если малыш какое-то время не дает о себе знать, — это значит, что он спит. Высота дна матки в этот период равна ориентировочно 18–20 см (область пупка). Животик округлился настолько, что талия исчезла. Может побаливать поясница. В этом случае с помощью врача подберите бандаж и носите его на длительные прогулки. Также рекомендуется делать простые упражнения для позвоночника и носить обувь с супинаторами и без каблука.
И наоборот: при звуках спокойной музыки, при хорошем настроении матери, во время прогулки на свежем воздухе движения малыша — более спокойные. Женщинам советуют подсчитывать, сколько раз в течение часа она ощущает шевеление. В идеале должно быть одно шевеление каждые десять минут в его активный период. И не расстраивайтесь, если малыш какое-то время не дает о себе знать, — это значит, что он спит. Высота дна матки в этот период равна ориентировочно 18–20 см (область пупка). Животик округлился настолько, что талия исчезла. Может побаливать поясница. В этом случае с помощью врача подберите бандаж и носите его на длительные прогулки. Также рекомендуется делать простые упражнения для позвоночника и носить обувь с супинаторами и без каблука.
Следим за организмом
Одним из последствий беременности при отсутствии гимнастики становится лордоз, характерный увеличенным прогибом в области поясницы. На средней линии живота появляется темная линия, а по бокам — первые растяжки. Чтобы избежать растяжек на груди, что все же не всегда удается, следует подобрать удобный бюстгальтер из натуральных материалов на широких бретельках. Если от украшений или от одежды остаются следы на коже, нужно вместе с врачом подкорректировать диету и проверить почки. Это может быть признаком появления отечности. Выделения из влагалища при беременности должны быть слизистыми, немного гуще, чем обычно. Если появляются гнойные, хлопьеобразные выделения, необходимо сдать мазок на анализ. Кровянистые выделения могут быть как при предлежании плаценты, так и при угрозе выкидыша. Поэтому необходимо срочное обращение к специалистам и госпитализация при первом же появлении кровянистых выделений.
Чтобы избежать растяжек на груди, что все же не всегда удается, следует подобрать удобный бюстгальтер из натуральных материалов на широких бретельках. Если от украшений или от одежды остаются следы на коже, нужно вместе с врачом подкорректировать диету и проверить почки. Это может быть признаком появления отечности. Выделения из влагалища при беременности должны быть слизистыми, немного гуще, чем обычно. Если появляются гнойные, хлопьеобразные выделения, необходимо сдать мазок на анализ. Кровянистые выделения могут быть как при предлежании плаценты, так и при угрозе выкидыша. Поэтому необходимо срочное обращение к специалистам и госпитализация при первом же появлении кровянистых выделений.
Низкая плацентация при беременности | Mammyclub
Иногда, в ходе прохождения УЗИ скриннинга, беременная женщина может услышать диагноз «низкое расположение плаценты» или «низкая плацентация». Как правило, этот диагноз вызывает множество страхов и опасений. Чем опасен такой диагноз, какой образ жизни показан до родов, какие варианты родоразрешения, от чего это зависит.
Что такое низкая плацентация у беременных
Иногда плацента развивается несколько ниже, чем это должно быть, низким считается расположение плаценты ближе, чем на 5.5-6 см от внутреннего зева матки до нижнего края плаценты. Такое состояние может представлять определенную опасность во время беременности.
Примечание. Низкое расположение плаценты еще могут называть низкой плацентацией.
При низком расположении, по мере роста плода, он оказывает на плаценту все более сильное давление, возрастают риски внешнего на нее воздействия или преждевременной отслойки плаценты.
На поздних сроках при низко расположенной плаценте есть риск пережатия плодом пуповины и повреждения плаценты за счет активных движений. Кроме того, нижние сегменты матки хуже кровоснабжаются в сравнении с днем матки, что чревато формированием гипоксии плода.
Нужно понимать, что диагноз «низкое расположение плаценты» или «низкая плацентация», поставленный до 30-34 (а иногда и до 36) недели беременности, — это еще не окончательный диагноз. Плацента может передвигаться (ниже о миграции плаценты), стенки матки растягиваются неравномерно, и есть большая вероятность, что к 34 неделе плацента будет выше, чем 5-6 см от внутреннего зева матки. При этом, если диагноз был поставлен, даже на ранних сроках, беременная женщина должна соблюдать определенные рекомендации по образу жизни и регулярно (как предпишет врач) обследоваться.
Плацента может передвигаться (ниже о миграции плаценты), стенки матки растягиваются неравномерно, и есть большая вероятность, что к 34 неделе плацента будет выше, чем 5-6 см от внутреннего зева матки. При этом, если диагноз был поставлен, даже на ранних сроках, беременная женщина должна соблюдать определенные рекомендации по образу жизни и регулярно (как предпишет врач) обследоваться.
Если расположение плаценты после 34 недели остается низким, то есть риск, что роды будут путем кесаревого сечения. Но, справедливости ради, нужно отметить, что большинство женщин рожают естественно, просто от акушера требуется больше внимания. Также будет проводиться постоянный мониторинг состояния плода и сократительной деятельности матки.
Миграция плаценты при низкой плацентации
В течении беременности плацента немного меняет свою толщину и общий объем, это обусловлено тем, что одни участки плаценты разрастаются, а другие атрофируются (уменьшаются), тем самым меняется и вид плаценты, и ее локализация.
Низкое расположение плаценты часто выявляют в ранние сроки, но по мере роста плода и увеличения размеров матки, она растет, поднимаясь ближе ко дну матки. Как правило, ближе к моменту родов, детское место занимает правильное положение. Так происходит при прикреплении плаценты по задней стенке.
Передняя стенка обладает большей растяжимостью, но низкое крепление плаценты по передней стенке более опасно.
При расположении плаценты по передней стенке, и только при таком, может произойти условная миграция плаценты вниз. Происходит это за счет того, что передняя стенка растяжима сильнее, и если задняя тянется в напрвлении от шейки и вверх, ко дну, то передняя стенка – и от центра, и в стороны, и ко дну и к шейке матки. Поэтому может происходить, как бы «опущение плаценты», т. е, сама матка выянется вверх, а плацента при этом останется близко к шейке матки.
Это будет предпосылками для формирования низкой плацентации, или даже предлежания плаценты.
Причины низкой плацентации
В обычных условиях у молодых и здоровых женщин плацента крепится в нормальном положении. Причинами низкой плацентации обычно бывает неблагополучие внутри матки:
Причинами низкой плацентации обычно бывает неблагополучие внутри матки:
- воспалительные процессы стенок матки;
- инфекционные поражения стенок матки;
- последствия выкидышей и абортов;
- выскабливания матки;
- рубцы после кесарева сечения;
- швы после операций;
- миома матки;
- недоразвитие матки, двурогая, седловидная матка, инфантильная матка;
- многоплодная беременность;
- возраст мамы старше 30-35 лет.
Ощущения при низкой плацентации
Чаще всего низкая плацентация внешне и по ощущениям никак себя не проявляет. Иногда могут возникать тянущие боли внизу живота и в пояснице или «кровомазание». Последнее является признаком отслойки плаценты на небольшом участке. Поэтому так важно сообщать своему доктору о появлении даже самых незначительных кровянистых выделений.
Чаще выявляется низкая плацентация при проведении плановых или дополнительных УЗИ.
Чему грозит низкая плацентация при беременности
В большинстве случаев в третьем триместре плацента поднимается и о былых переживаниях у будущих мам не остается и следа.
- Если плацента расположена низко при первом УЗИ на сроках в 12-16 недель, подов для волнения нет. Скорее всего по мере роста матки плацента изменит свое положение и поднимется вверх. При этом процесс вынашивания плода не нарушается, и роды проходят самостоятельно. Без каких-либо осложнений.
- Если низкая плацентация выявлена в сроки 20-ти недель, также не стоит переживать, именно с этого периода начнется активный рост плода и поднятие плаценты выше.
- Если низкая плацентация будет выявлена после 30-ти недель, понадобится дополнительный контроль. Но также не стоит слишком переживать, потому что плацента может мигрировать до 34-36 недель включительно.
Важно помнить, что если о время второго контрольного УЗИ скрининга до 20 недель, врач-сонолог констатирует расположение плаценты, то это еще ни о чем не говорит. Вспоминаем, что плацента растет вплоть до 36 недель.
Сам факт низкой плацентации не повод для волнения, особенно в период первой половины беременности. Это всего лишь подсказка для наблюдающего доктора, чтобы он понимал – эта беременность имеет свои индивидуальные особенности.
Это всего лишь подсказка для наблюдающего доктора, чтобы он понимал – эта беременность имеет свои индивидуальные особенности.
Поводами для волнения станут очень низкое расположение плаценты с формированием частичного или полного предлежания. Опять же, врач по результатам УЗИ и вашему состоянию точно кажет вам, насколько низко расположена плацента и каковы прогнозы.
Если после 36 недели беременности положение плаценты не нормализовалось, то в 38 недель женщина госпитализируется в стационар, и находится под наблюдением врачей.
Еще раз повторимся, в большинстве случаев, никаких причин для волнения нет.
При низкой плацентации запрещено
При обнаружении низко расположенной плаценты, необходимо следить за ситуацией в динамике, для этого есть смысл сделать контрольное УЗИ в 24-26 и 34-36 недель.
Стоит также соблюдать следующие рекомендации:
- Избегать физической нагрузки, напряжение передней брюшной стенки, бег и прыжки. Это приводит к сокращениям стенок матки и их напряжению, что увеличивает риск отслойки плаценты.

- Максимальный покой, частый, продолжительный отдых, обязательно нужно высыпаться.
- Запрещены поднятия тяжестей, резкие движения и рывки.
- Гармоничное психическое состояние, будущая мама должна быть расслаблена и спокойна. Стресс категорически противопоказан!
- На ночной и дневной сон, на отдых стоит подкладывать подушечку под ноги, чтобы они были чуть выше уровня таза.
Секс при низкой плацентации
При низкой плацентации, если плацента лежит ближе 5 см от края внутреннего зева матки, и об этом говорит второй УЗИ скрининг, временно стоит отказаться от интимной жизни и сохранять половой покой.
Это объясняют тем, что при таком положении плацента находится близко к шейке матки и ритмичные толчки, сокращение и напряжение мышц матки во время оргазма может приводить к угрозе отслойки плаценты.
Не стоит рисковать, если и после 20-22 недель плацента располагается низко. До этого срока, если угрозы для беременности нет, секс допустим, но только без резких движений и глубокого проникновения.
В дальнейшем можно сохранить легкие интимные ласки.
Еще раз напомним, что в 95% случаев плацента принимает свое нормальное положение без каких либо проблем.
Вам необходимо хорошо высыпаться и сохранять спокойствие и одевать комфортную одежду для беременных. Купите в Мамином Магазине:
При покупках в Мамином магазине мы гарантируем приятное и быстрое обслуживание .
Удачи вам!
Низкое расположение плаценты при беременности: это опасно? – Medaboutme.ru
Диагноз «низкое расположение плаценты» при беременности ставят не ранее 20 недель гестации. До этого периода плацента может изменять локализацию, подниматься выше вместе с ростом матки. Однако важно различать низкую плацентацию и предлежание плаценты при беременности. Хотя в обоих случаях идет речь о месте прикрепления детского места, прогнозы у состояний в отношении вынашивания, вероятности осложнений и процесса родов отличаются.
Что такое «детское место»?
Детское место – ненаучное, хотя и устоявшееся, и активно ранее использовавшееся в медицине название плаценты. Это удивительный «одноразовый» орган: плацента появляется в период вынашивания ребенка и выводится из организма в процессе родов, когда вместе с оболочками плодного пузыря ее называют последом.
Временный, но очень важный орган, плацента нужна для связи между матерью и ребенком. Развивается она одновременно с эмбрионом и заканчивает полностью формирование к окончанию первого триместра.
Как правило, место прикрепления плаценты – на стенке или дне матки (оно находится вверху, на противоположной стороне от шейки и влагалища). На стенках и дне – самая развитая сеть кровеносных сосудов, а значит, у плаценты есть все возможности полноценно развиваться и передавать малышу максимум питательных веществ и кислорода из материнского кровотока.
О низкой плацентации или про низкое расположение плаценты при беременности говорят, если детское место прикрепляется близко к шейке. Если край плаценты заходит на шейку матки или же перекрывает ее всю, это – предлежание. Такое состояние опасно как недостаточностью питания ребенка, так и отслоением плаценты при схватках, поэтому предлежание плаценты – безоговорочное показание для оперативных родов (кесарева сечения).
Если край плаценты заходит на шейку матки или же перекрывает ее всю, это – предлежание. Такое состояние опасно как недостаточностью питания ребенка, так и отслоением плаценты при схватках, поэтому предлежание плаценты – безоговорочное показание для оперативных родов (кесарева сечения).
Диагностика низкой плацентации или низкого расположения плаценты
Достаточно часто низкое расположение плаценты при беременности в начале второго триместра выявляется на УЗИ при первом скрининге. На таком сроке (если нет других патологий детского места) никаких мер не требуется, потому что низкая плацентация по мере роста матки исчезает сама.
- При ультразвуковом сканировании (обычном УЗИ) специалист может заподозрить или диагностировать аномалию расположения детского места. При этом серьезная обеспокоенность обоснована, если аномалия выявляется во второй половине вынашивания.
- До середины гестации – до 20 недель – плацента мигрирует вверх, ближе ко дну матки, что обусловлено активным ростом органа на этом сроке.

По данным исследований российских специалистов, только у одной из 10 будущих мам, кому до 20-24 недель озвучивали диагноз «низкое расположение плаценты при беременности», низкая плацентация сохранялась и в дальнейшем.
Предрасполагающими факторами к сохранению аномалии расположения плаценты считаются повторная беременность и оперативные роды путем кесарева сечения. Особенно влияет наличие рубца на матке – у половины беременных с кесаревым сечением в анамнезе и низкой плацентацией или предлежанием детского места до 20 недель в дальнейшем достаточной миграции плаценты не происходит.
Однако в некоторых случаях плацента не поднимается выше 60 мм от внутреннего зева и после 20 недель (контрольное УЗИ в таких случаях рекомендовано на сроке в 24 недели). В подобной ситуации говорят о низкой плацентации при беременности. Чем она опасна?
Риски низкой плацентации
С низким расположением и даже предлежанием плаценты плод может развиваться нормально до завершения положенного срока вынашивания. Однако риск патологии все же будет повышен
Однако риск патологии все же будет повышен
- Из-за того, что плацента располагается низко, повышается вероятность частичной отслойки края плаценты и кровотечения во втором-третьем триместре. Причем объем выделений крови может быть значительным и создать риск для жизни как ребенка, так и мамы.
- Если речь идет только о низкой плацентации при беременности, могут рассматриваться естественные роды с учетом различных факторов – положения ребенка в матке в 37 недель, размеры плода, точное расстояние от края плаценты до внутреннего зева шейки, сопутствующие патологии и т. д.
- При выявлении расстояния от края плаценты до шейки матки в 20 мм и менее показано кесарево сечение в 36 недель.
При предлежании плаценты всегда показаны оперативные роды.
Как заподозрить аномалию?
Если ультразвуковое исследование матки по какой-то причине не проводили, то аномалия расположения плаценты может подозреваться по некоторым маркерам:
- маточные кровотечения в конце второго или в третьем триместре.
 Чаще всего они безболезненные и провоцирования физической нагрузкой, половым актом или тренировочными схватками;
Чаще всего они безболезненные и провоцирования физической нагрузкой, половым актом или тренировочными схватками; - на поздних сроках (после 36 недель) заподозрить низкую плацентацию или предлежание можно также по расположению ребенка – поперечному, тазовому предлежанию, так как детское место может мешать принимать естественную позу головкой вниз.
Разумеется, при таких признаках необходимо сделать УЗИ (особенно при кровотечении – срочно!), чтобы определить, где плацента, есть ли частичная отслойка или иные угрозы, и решить вопрос о способе родоразрешения.
Как наблюдают будущих мам с аномалиями плаценты?
Если низкое расположение плаценты при беременности сохраняется после 20 недель, назначают регулярные ультразвуковые исследования. Край плаценты все еще может немного смещаться по мере растяжения и роста матки, и это надо контролировать.
Если нет перекрытия, в том числе частичного, и отсутствуют кровянистые выделения, повторное обследование назначается на сроке в 36 недель.
В 32 недели проводят УЗИ:
- Если в 20 недель было выявлено перекрытие шейки матки;
- Женщинам с рубцом на матке и низким расположением детского места – при любой аномалии плаценты.
При перекрытии шейки показана госпитализация после 34-х недель беременности из-за риска отслойки и кровотечения. Если будущая мама отказывается от пребывания в стационаре, при появлении кровянистых выделений или схваток необходимо вызывать скорую помощь.
Использованы фотоматериалы Shutterstock
Вопросы про предлежание плода и плаценты: страница 1
Что такое тазовое и головное предлежание плода и можно ли повлиять на расположение плода? Гимнастика по Диканю. Чем опасно предлежание хориона или плаценты? На вопросы о предлежании плода и плаценты отвечают врачи медицинских клиник «Арт-Мед».
Беременность двойней (разнояйцевые) ЭКО. Срок по менструальному циклу — 14 недель 2 дня; по УЗИ — один плод 15 недель и 3 дня, другой плод — 14 недель и 6 дней. Второй плод с таким расположением «хорион по передней стенке, нижний край перекрывает внутренний зев». До этого на сроке 11 недель 5 дней такого диагноза не было. Длина шейки матки 38 мм на 22.03, 04.03 была — 43 мм. Что значит расположение хориона и большие ли риски? Необходим ли постельный режим?
Второй плод с таким расположением «хорион по передней стенке, нижний край перекрывает внутренний зев». До этого на сроке 11 недель 5 дней такого диагноза не было. Длина шейки матки 38 мм на 22.03, 04.03 была — 43 мм. Что значит расположение хориона и большие ли риски? Необходим ли постельный режим?Внутренний зев это то место, где от матки отходит ее шейка, другими словами это «выход из матки», который не должен быть перекрыт плацентой для нормального течения беременности и родов. В третьем триместре предлежание плаценты может повышать риски кровотечения, а если это состояние сохраняется к концу беременности, то роды проводят путем кесарева сечения. Однако в I триместре нижний край хориона располагается возле внутреннего зева или перекрывает его у большинства беременных, поэтому диагноз «Предлежание хориона» не ставится. Как правило в этом сроке значительных ограничений режима не требуется, но подробно о том, какие правила нужно соблюдать Вам расскажет Ваш акушер-гинеколог с учетом вашего самочувствия, особенностей течения беременности и состояния шейки матки.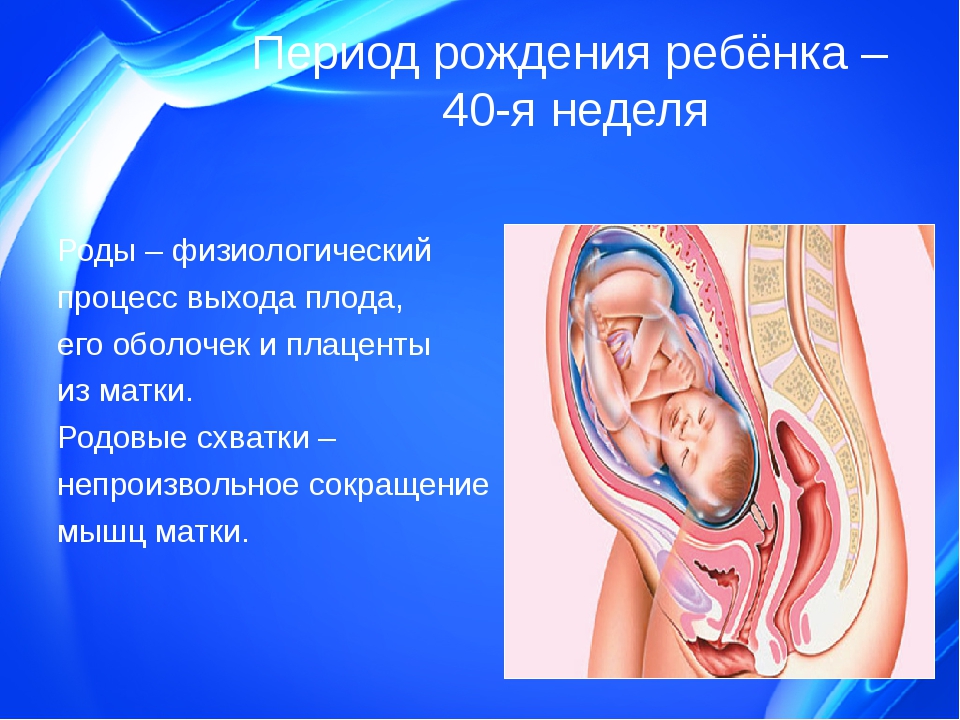
После первых, естественных, родов Вы уже столкнулись с проявлениями симфизита. В настоящее время изменения в лонном сочленении уже имеются, поскольку присутствуют боль и хруст при ходьбе. Можно предполагать, что последствия после родов, на это раз, будут еще серьезнее. Необходима консультация травматолога для обсуждения плана ведения родов. Но, окончательное решение за Вами.
6,2 недели беременности, по УЗИ: тонус матки повышен,шейка матки длиной 37 мм,канал сомкнут,в полости матки сложное яйцо, желточный мешок диаметром 6 мм, КТР 7.8 мм, ворсинчатый хорион по передней,полностью перекрывая внутренний зев,толщиной 7.5 мм,желтое тело в левом яичнике 18 мм,свободной жидкости в заднем своде.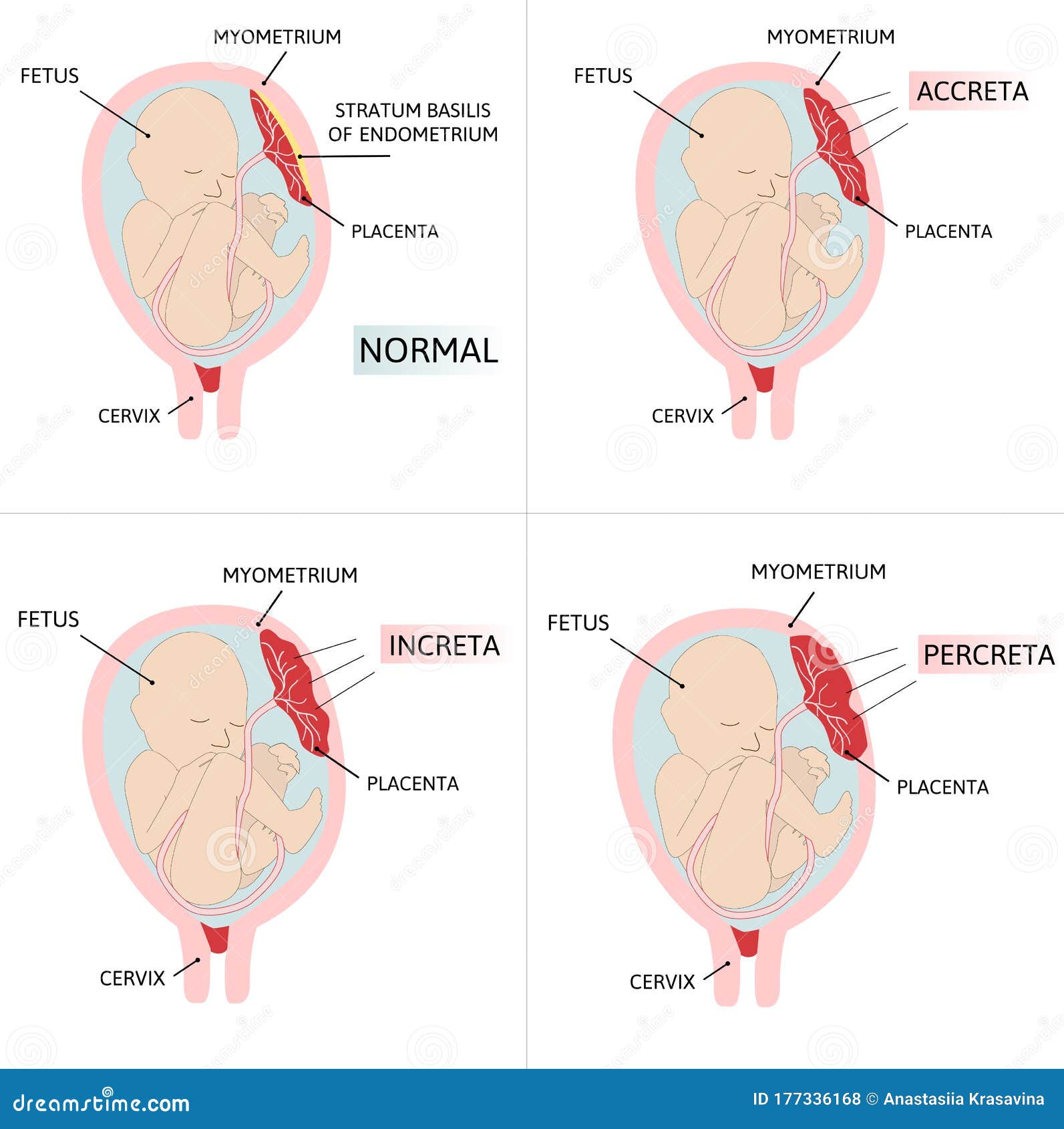 Заключение:угроза прерывания, предлежание. Каковы мои шансы выносить ребенка?
Заключение:угроза прерывания, предлежание. Каковы мои шансы выносить ребенка?На сроке 6-7 недель хорион, как правило, кольцевидный (располагается по передней, задней стенкам, в дне и в области внутреннего зева, шейка 37 мм — соответствует норме. Если тонус повышен, необходима консультация акушер -гинеколога,который назначит соответствующее лечение,направленное на пролонгирование беременности.
25 недель беременности, плацента располагается по задней стенке матки, перекрывает внутренний зев толщиной 24 мм, внутренний зев задний, плацентация краевая, половой покой строго назначили,тяжести до 2 кг не поднимать.Насколько опасно мое положение,поднимется ли плацента,кровотечения не избежать на более поздних сроках?Предлежание плаценты относится к осложнениям течения беременности и является потенциально более опасным по развитию отслойки плаценты, чем при ее нормальном расположении. Любая дополнительная нагрузка может спровоцировать в Вашем случае отслойку и кровотечение, поэтому предписанные ограничения необходимы. Плацента может «подняться» с увеличением срока беременности и ростом матки, если нет плотного прикрепления или прирастания. Расположенная по задней стенке плацента «поднимается» медленнее, чем расположенная по передней. Вероятно, Вы будете проходить повторное ультразвуковое исследование в сроке 30-32 недели беременности. К этому моменту положение плаценты уже должно будет измениться, если нет плотного прикрепления. Если не возникнет отслойки плаценты, то не будет и кровотечения.
Плацента может «подняться» с увеличением срока беременности и ростом матки, если нет плотного прикрепления или прирастания. Расположенная по задней стенке плацента «поднимается» медленнее, чем расположенная по передней. Вероятно, Вы будете проходить повторное ультразвуковое исследование в сроке 30-32 недели беременности. К этому моменту положение плаценты уже должно будет измениться, если нет плотного прикрепления. Если не возникнет отслойки плаценты, то не будет и кровотечения.
 Чего мне стоит бояться? Смущает частота сердцебиения. Мне 32 года.
Чего мне стоит бояться? Смущает частота сердцебиения. Мне 32 года.ЧСС плода соответствует сроку беременности. О предлежании плаценты подробно написано в статьях на нашем сайте.
Первый триместр беременности — от 0 до 8 недель
Недели с 1 по 2 — подготовка к овуляции
Недели беременности начинаются с первого дня последней менструации. Это означает, что в первые две недели вы фактически не беременны. Ваше тело будет как обычно готовиться к овуляции.
Вы овулируете (выделяете яйцеклетку) примерно через две недели после первого дня менструации. Это будет зависеть от продолжительности вашего менструального цикла.
Неделя 3 — оплодотворение
Как только вы выпускаете яйцеклетку, она начинает перемещаться по маточной трубе.Это трубка, по которой яйцеклетка транспортируется из яичника в матку. После секса в маточной трубе может быть сперма. В момент зачатия один из сперматозоидов входит в яйцеклетку и оплодотворяет ее.
После оплодотворения оплодотворенная яйцеклетка продолжает двигаться к матке. Он начинается как единая клетка, которая снова и снова делится.
Он начинается как единая клетка, которая снова и снова делится.
К тому времени, когда оплодотворенная яйцеклетка достигает матки, она становится полым шаром клеток, известным как бластоциста. Как только бластоциста достигнет матки, она превратится в эмбрион.Это называется имплантацией.
Неделя 4 — имплантация
На 4–5 неделях ранней беременности бластоциста растет и развивается в слизистой оболочке матки. Внешние клетки тянутся, образуя связь с кровоснабжением матери. Через некоторое время в них образуется плацента (послед). Внутренняя группа клеток разовьется в эмбрион. Эти внутренние клетки сначала образуют три слоя.
Каждый из этих слоев вырастет в разные части тела:
- внутренний слой — он становится дыхательной и пищеварительной системами и включает легкие, желудок, кишечник и мочевой пузырь
- средний слой — это сердце, кровь сосуды, мышцы и кости
- Внешний слой — это мозг и нервная система, линзы глаз, зубная эмаль, кожа и ногти
В эти первые недели эмбрион прикрепляется к крошечному желточному мешку.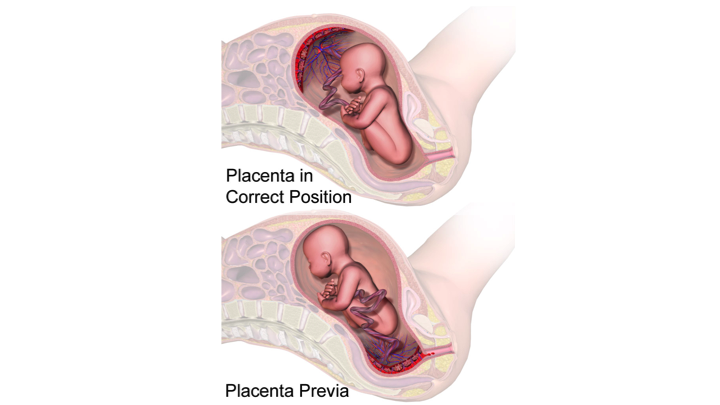 Этот мешок обеспечивает питание эмбриона. Через несколько недель плацента полностью сформируется и возьмет на себя передачу питательных веществ эмбриону.
Этот мешок обеспечивает питание эмбриона. Через несколько недель плацента полностью сформируется и возьмет на себя передачу питательных веществ эмбриону.
Клетки плаценты прорастают глубоко в стенку матки. Здесь они налаживают обильное кровоснабжение. Это гарантирует, что эмбрион получит весь необходимый ему кислород и питательные вещества.
5 неделя беременности
Это время первой задержки менструации. Это когда большинство женщин только начинают думать, что они беременны.
Эмбрион производит больше гормона беременности (ХГЧ) — из-за этого яичники перестают выделять яйцеклетки. Ваши яичники также будут производить больше эстрогена и прогестерона — эти гормоны останавливают менструальный цикл и помогают плаценте (последу) расти.
Гормон беременности, ХГЧ, также присутствует в моче (моча). На этом этапе у вас может быть достаточно гормона в моче, чтобы домашний тест на беременность оказался положительным.
На этом этапе нервная система уже развивается.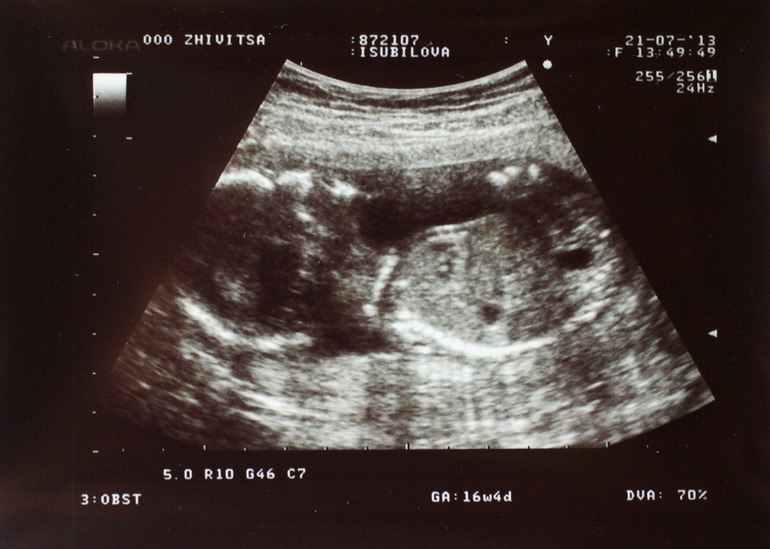 Основы для основных органов также на месте. Эмбрион составляет около 2 мм в длину и размером с семя кунжута.
Основы для основных органов также на месте. Эмбрион составляет около 2 мм в длину и размером с семя кунжута.
Внешний слой клеток эмбриона образует бороздку и складки, образуя полую трубку, называемую нервной трубкой. Это станет головным и спинным мозгом.
В то же время сердце формируется как простая трубчатая структура. У эмбриона уже есть собственные кровеносные сосуды, и кровь начинает циркулировать. Нить этих кровеносных сосудов соединит вас с эмбрионом и станет пуповиной.
6-я неделя беременности
На 6–7 неделе у эмбриона появляется большая выпуклость в области сердца и шишка на головном конце нервной трубки. Эта шишка станет мозгом и головой. Эмбрион изогнут и имеет хвост — немного похож на маленького головастика.
Иногда на этой стадии можно увидеть сердцебиение на УЗИ влагалища.
Развивающиеся руки и ноги становятся видимыми в виде небольших вздутий (зачатков конечностей). Маленькие ямочки на голове станут ушами, а там, где будут глаза, будут утолщения. У эмбриона тонкий слой прозрачной кожи. К концу 6 недели эмбрион размером с чечевицу.
У эмбриона тонкий слой прозрачной кожи. К концу 6 недели эмбрион размером с чечевицу.
7 неделя беременности
К 7 неделям эмбрион от головы до низа вырастает примерно до 10 мм в длину. Это измерение называется длиной от макушки до крестца.
Мозг быстро растет, и в результате голова растет быстрее, чем остальное тело. У эмбриона большой лоб, а глаза и уши продолжают развиваться.
Внутреннее ухо начинает развиваться, но внешнее ухо сбоку головы не появляется еще пару недель.
Зачатки конечностей начинают формировать хрящи, которые переходят в кости ног и рук. Зачатки рук становятся длиннее, а концы сглаживаются — они станут руками.
Нервные клетки продолжают размножаться и развиваться. Головной и спинной мозг (нервная система) начинает формироваться. К концу 7-й недели эмбрион становится примерно такого же размера, как горошина.
8-я неделя беременности
К 8-й неделе беременности эмбрион называется «плодом».
На этом этапе ноги удлиняются и немного напоминают лопасти. Различные части ноги еще не различимы. Пройдет немного больше времени, прежде чем разовьются колени, лодыжки, бедра и пальцы ног.
Различные части ноги еще не различимы. Пройдет немного больше времени, прежде чем разовьются колени, лодыжки, бедра и пальцы ног.
Плод все еще находится в околоплодных водах. Плацента продолжает развиваться и образует структуры, которые помогают прикрепить плаценту к стенке матки.
Плод все еще получает питание из желточного мешка. К концу 8 недели зародыш примерно такой же длины, как малина.
Связанная тема
9-12 неделя беременности
Чего ожидать в первом триместре
Вакцины, необходимые во время беременности
Последняя проверка страницы: 14.11.2018
Срок следующей проверки: 14.11.2021
Чего ожидать во время родов плаценты
Ваши роды окончены! Ваш милый ребенок наконец-то у вас на руках, и тяжелая работа по родам почти завершена.Остается лишь связать концы с концами, так сказать, а это означает отхождение плаценты, также известной как послед.
Это может показаться немного неприятным («это плацента!»), Но эта часть родов и родов на самом деле является очень важным моментом, а для некоторых — довольно символическим.
Во время беременности этот удивительный орган обеспечивает все, что нужно вашему ребенку (включая питание, воду и кислород), и удаляет то, что ему не нужно (продукты жизнедеятельности, такие как углекислый газ).Рождение плаценты представляет собой конец эпохи материнского дома вашего ребенка и начало новой, его внешней жизни.
Подробнее о том, как обычно протекает этот последний этап родов, есть ли боль и что происходит с плацентой после родов, читайте дальше.
Как выглядит плацента?
Плацента — плоский орган, напоминающий диск и прикрепленный к пуповине. Этот невероятный орган рос в вашей матке на протяжении всей вашей беременности, обеспечивая будущего ребенка всеми необходимыми ему витаминами, минералами и кислородом через пуповину.
Что значит родить плаценту?
вагинальные роды — это третий период родов, который происходит после того, как вы вытолкнули ребенка из родовых путей. Во время доставки плаценты вы будете испытывать легкие сокращения, которые длятся около минуты каждое (хотя вы можете даже не заметить их, если можете в это поверить), которые помогут отделить плаценту от стенки матки и продвинуть ее к выходу. так что вы можете изгнать его.
так что вы можете изгнать его.
Врач также может помочь ускорить роды через плаценту, осторожно потянув за пуповину одной рукой, одновременно надавливая и разминая матку другой, или оказывая давление на верхнюю часть матки и прося вас толкнуть ее.Вы можете ожидать, что этот последний этап родов продлится около 20 минут, хотя, если вам сделали кесарево сечение, ваш врач просто удалит плаценту во время процедуры.
Как только плацента выйдет наружу, ваш врач осмотрит ее, чтобы убедиться, что она не повреждена, и, в некоторых случаях, ее отправят в отделение патологии, если у вас возникнут какие-либо осложнения во время родов. Если вы планируете забрать плаценту домой, самое время высказаться (подробнее об этом ниже).
Больно ли выводить плаценту?
Выдвижение плаценты похоже на несколько легких сокращений, хотя, к счастью, обычно не больно, когда она выходит.Ваш врач, скорее всего, введет вам питоцин (окситоцин) в виде инъекции или внутривенного введения, если он у вас уже есть. Этот препарат будет способствовать сокращению матки, что, в свою очередь, ускоряет изгнание плаценты, помогает уменьшить матку до размеров, а также минимизировать кровотечение.
Этот препарат будет способствовать сокращению матки, что, в свою очередь, ускоряет изгнание плаценты, помогает уменьшить матку до размеров, а также минимизировать кровотечение.
После того, как плацента выйдет наружу, врачу остается зашить любые разрывы влагалища или промежности (если вы еще не почувствовали онемение, вам сделают местную анестезию) и очистить вас. Скорее всего, вы получите пакет со льдом, чтобы надеть его на промежность, чтобы уменьшить отек, но вы можете попросить его, если его не предлагают.
Медсестра поможет вам надеть макси-прокладку или подложить под ягодицу толстые прокладки, так как кровотечение все равно будет. Как только вы будете готовы к этому, вас переведут в послеродовую палату (если вы не родили в палате LDRP — палате родов, выздоровления и послеродового периода, и в этом случае вы останетесь на месте).
Что такое задержка плаценты?
Целью этой третьей фазы родов является изгнание плаценты в течение примерно 30-60 минут после того, как ребенок выйдет наружу. Если этого не происходит, это называется задержкой плаценты — заболеванием, которое при отсутствии лечения может вызвать тяжелое и даже смертельное кровотечение и серьезную инфекцию.
Если этого не происходит, это называется задержкой плаценты — заболеванием, которое при отсутствии лечения может вызвать тяжелое и даже смертельное кровотечение и серьезную инфекцию.
Причины задержки плаценты могут быть вызваны рядом факторов. У некоторых плацента может застрять за частично закрытой шейкой матки, оставляя мало места для выхода. В других случаях плацента или ее часть все еще может быть прикреплена к стенке матки. Может потребоваться хирургическое вмешательство для удаления плаценты или, возможно, гистерэктомия, если орган не может быть удален самостоятельно. К счастью, задержка плаценты встречается очень редко и встречается примерно в 2–3 процентах всех родов.
Что происходит с плацентой после рождения?
После родов плаценту можно отправить на патологоанатомическое обследование, если у вас возникли какие-либо осложнения во время родов.Но если все прошло гладко, у вас есть несколько вариантов послеродовой плаценты. Некоторые пациенты хотят забрать его домой и закопать в специально отведенном месте, что является традицией в определенных культурах.
Возможно, вы слышали, что некоторые женщины предпочитают есть плаценту, что называется плацентофагией. Причина? Сторонники этой практики считают, что, поедая послед, женщины могут минимизировать риск анемии (поскольку этот орган богат железом), увеличить количество грудного молока, восстановить баланс гормонов и, возможно, снизить вероятность развития послеродовой депрессии или PPD.
Имейте в виду, что нет крупных исследований в поддержку употребления в пищу плаценты, и, фактически, эта практика может вызывать некоторые проблемы со здоровьем. Основные медицинские эксперты в подавляющем большинстве говорят, что нет доказанной причины есть плаценту, и Центры по контролю и профилактике заболеваний (CDC) предостерегли от этого после того, как новорожденный, мать которого съела зараженные капсулы плаценты, был инфицирован стрептококком группы B.
Какой бы выбор вы ни сделали в отношении плаценты после родов, знайте, что в больницах обычно требуется, чтобы этот орган забрали и вывезли из учреждения в течение определенного периода времени.Если вы все же решите съесть плаценту, несмотря на риски, вам следует позаботиться о том, чтобы она была должным образом охлаждена и забрана из больницы относительно вскоре после родов, а затем отправить ее для профессиональной подготовки и следовать правилам безопасной подготовки.
Итог? Постарайтесь не беспокоиться об этом заключительном этапе родов! Обычно он короткий, в основном безболезненный и может привести к быстрому сшиванию, пока вы обнимаете своего милого ребенка и связываете его как новую семью.Поедание плаценты: безопасность, преимущества и риски
Это делают животные.Китайская медицина отстаивала это на протяжении веков. Хотя употребление плаценты в пищу, так называемая плацентофагия, не новость, в последние годы она вызывает много шума. Мамы, постоянно находящиеся в центре внимания, сообщают, что пробуют эту практику в надежде, что употребление в пищу плаценты поможет избежать детской хандры и повысит уровень энергии в послеродовом периоде.
Теоретически эта тенденция имеет определенный смысл. В конце концов, плацента — это внутриутробный источник питания ребенка, обеспечивающий плод всеми витаминами, минералами и питательными веществами, не говоря уже о кислороде, чтобы из нескольких клеток он превратился в полноценного крошечного человека.
Плацента также богата железом и витаминами B6 и B12, а также эстрогеном и прогестероном, репродуктивными гормонами, которых много во время беременности, но снижается после родов, что потенциально может способствовать послеродовой депрессии (PPD).
Почему люди едят плаценту?
Поклонники практики говорят, что употребление в пищу плаценты может предотвратить анемию, помочь увеличить выработку молока, сбалансировать гормоны и снизить ваши шансы на PPD — но только если вы едите самостоятельно.( Никогда не ешьте плаценту другой женщины; плаценты не стерильны, поэтому существует риск заболевания.) Сторонники также указывают, что большинство других млекопитающих обычно едят свою плаценту.
Каковы преимущества поедания плаценты?
По правде говоря, не так много доказательств того, что эта практика действительно приносит пользу людям. Несколько небольших исследований связали поедание плаценты с увеличением количества грудного молока и облегчением боли — последнее только у крыс. Но никакие исследования не изучали возможные риски, если таковые имеются, проглатывания тканей человека.
В случае некоторых состояний беременности, таких как, например, преэклампсия, плацента может содержать некоторые стрессовые белки. Никто на самом деле не знает, какой эффект оказывают эти белки, если они есть, если вы их потребляете. Итог: в подавляющем большинстве случаев основные медицинские эксперты считают — и крупные исследования показали, — что нет доказанной причины есть плаценту.
Фактически, Центры по контролю и профилактике заболеваний (CDC) предостерегли от употребления в пищу плаценты, отчасти из-за инцидента, когда новорожденный был инфицирован стрептококком группы B после того, как мать съела зараженные капсулы плаценты.
Что делать, если вы решили съесть плаценту, несмотря на риски.
Вам все еще любопытно попробовать это на случай, если вы воспользуетесь некоторыми из животворных сил плаценты? Тогда имейте в виду следующее:
- Проконсультируйтесь в своей больнице или родильном доме — до того, как у вас начнутся роды. Большинство больниц обрабатывают плаценту как медицинские или биологически опасные отходы и утилизируют ее вместе с другими отходами, такими как иглы и кровь. Если вы хотите сохранить свою, вам нужно об этом заранее договориться.Также посоветуйтесь со своим практикующим. Если он или она не является поклонником плацентофагии, вы можете попытаться найти более услужливого поставщика услуг или подать прошение об изменении процедуры.
- Отправьте его на профессиональную подготовку. Самый распространенный способ съесть плаценту — и его легче всего проглотить — в виде таблеток. В процессе, называемом инкапсуляцией плаценты, ваша плацента сушится, измельчается и запечатывается в капсулы размером с витамин. Многие компании сделают это за вас, но за это придется заплатить.Кроме того, CDC предупреждает, что нет стандартов эффективности или безопасности для стерилизации и обработки плаценты. Поэтому, хотя медицинские учреждения проверяют мам до родов на наличие ранее существовавших инфекций, таких как ВИЧ, гепатиты B и C, герпес, хламидиоз, сифилис и болезнь Лайма, некоторые из них не изучают инфекции, возникающие во время или после родов. И хотя компании предпринимают шаги по уничтожению бактерий, этих шагов может хватить, а может и хватить, чтобы избавиться от всех потенциальных вредоносных ошибок.
- Соблюдайте правила безопасной подготовки. Если вы решите подготовить плаценту дома, в Интернете можно будет найти все необходимое для самостоятельного приготовления, наборы и инструкции.Заморозьте его в чистом контейнере или сразу приготовьте, так как плацента, как и любое «мясо», может испортиться. Некоторые молодые мамы нанимают профессиональных подготовителей плаценты — многие акушерки теперь знают, как подготовить и плаценту, — которые обезвоживают ее, измельчают в порошок и превращают порошок в таблетки, которые можно глотать ежедневно. Если вы идете по этому пути, убедитесь, что в смесь не добавлены другие травы или неизвестные ингредиенты. Другие матери с более сильным желудком отрезают оболочки (тонкий слой ткани) от плаценты, а затем готовят его, как любой другой вид мяса: в тушеном мясе, соусе для спагетти, чили или котлетах.Или вы можете приготовить смузи из замороженной плаценты.
- Следите за собой. Независимо от того, как вы решите намочить плаценту, прекратите принимать таблетки или есть мясо, если после приема внутрь вас тошнит. И если вы действительно испытываете PPD, не ждите, пока сработает «магия» плаценты. Немедленно поговорите со своим врачом, чтобы получить надлежащее лечение для защиты себя и своего ребенка, которое может включать терапию или антидепрессанты.
Нижняя плацента (placenta praevia) | Tommy’s
Распространена ли нижняя плацента?
Положение плаценты будет проверяться на ультразвуковом сканировании в середине триместра, примерно на 18–21 неделе беременности.Если плацента расположена низко, вам нужно сделать еще одно сканирование на более поздних сроках беременности (обычно около 32 недель).
Поскольку нижняя часть матки растягивается больше по мере роста ребенка, плацента обычно к этому моменту перемещается в верхнюю часть матки. У 90% женщин, у которых в возрасте 20 недель плацента находится низко, на более поздних сроках беременности не будет плаценты.
Если у вас раньше был ребенок путем кесарева сечения, вероятность движения плаценты вверх снижается.
Только 1 из 200 женщин имеет предлежание плаценты в конце беременности.
Вероятно ли у меня предлежание плаценты?
Placenta praevia более вероятна, если вы:
Могу ли я что-нибудь сделать, чтобы плацента поднялась вверх?
К сожалению, нет. Лучшее, что вы можете сделать, — это сосредоточиться на том, чтобы оставаться как можно более здоровым. Вам может потребоваться дополнительное сканирование, поэтому обязательно ходите на все дородовые консультации и следуйте советам лечащего врача.
Как предлежание плаценты может повлиять на меня и моего ребенка?
Существует риск вагинального кровотечения, особенно в конце беременности.Кровотечение из предлежания плаценты может быть очень сильным и иногда подвергать риску маму и ребенка.
Как диагностируется низкорасположенная плацента?
Ваша акушерка или врач посмотрит на положение вашей плаценты при ультразвуковом сканировании от 18 до 21 недели.
Если ваша плацента находится в низком положении, вам будет предложено дополнительное ультразвуковое сканирование на более поздних сроках беременности (обычно примерно на 32 неделе), чтобы снова проверить ее положение.
В 90% случаев к этому моменту плацента уже не находится низко.
Ваша акушерка или врач могут подумать, что у вас предлежание плаценты, если:
- У вас кровотечение во втором или третьем триместре — обычно безболезненно и может произойти после секса
- , если ребенок лежит в необычном положении, например, снизу вперед (ягодица) или лежит поперек матки (поперечно)
Если у вас есть кровотечение во время беременности, с болью или без нее, вам всегда следует немедленно пройти обследование. Если вы находитесь в первом триместре, обратитесь к врачу, акушерке или в отделение ранней беременности.Если вы беременны на сроке более 12 недель, немедленно обратитесь в местное отделение неотложной помощи или в родильное отделение больницы.
Вам могут посоветовать избегать половых контактов (включая использование проникающих секс-игрушек) до конца беременности.
Какое лечение я буду проходить?
Дополнительные сканы
Если во время 20-недельного сканирования плацента находится низко, вам будет предложено еще одно ультразвуковое исследование примерно через 32 недели. Это может включать трансвагинальное ультразвуковое сканирование, когда зонд осторожно вводится во влагалище, чтобы точно проверить, где находится плацента.Не волнуйтесь, это безопасно для вас и вашего ребенка.
Длину шейки матки также можно измерить при 32-недельном сканировании, чтобы предсказать, можете ли вы начать роды раньше и есть ли у вас повышенный риск кровотечения.
Если плацента не продвинулась вверх, вам следует предложить еще одно ультразвуковое исследование через 36 недель. Результаты этого сканирования помогут вам и вашему врачу спланировать наиболее безопасный для вас способ родов.
Лекарства
Если у вас предлежание плаценты, существует риск преждевременных родов.Таким образом, вам могут предложить курс инъекций стероидов между 34 и 36 неделями беременности, чтобы помочь легким вашего ребенка стать более зрелыми.
Если у вас рано начнутся схватки, вам могут предложить лекарство, чтобы попытаться остановить схватки. Это даст вам время пройти курс инъекций стероидов. Если у вас сильное кровотечение или продолжаются роды, возможно, вам придется родить ребенка.
Если у вас вагинальное кровотечение, вам, возможно, необходимо госпитализировать. Это связано с тем, что существует небольшой риск внезапного обильного кровотечения.В этом случае может потребоваться экстренное кесарево сечение.
Что мне делать, если у меня низко расположенная плацента?
Если вы знаете, что у вас низкорасположенная плацента, вам следует немедленно обратиться в больницу, если у вас есть:
Если у вас есть кровотечение, вашему врачу может потребоваться внутреннее обследование, чтобы выяснить, откуда оно исходит. Это безопасно, и они попросят вашего разрешения перед тем, как начать.
Анемия
Анемия — это заболевание крови, которое развивается, когда у вас недостаточно эритроцитов.Красные кровяные тельца содержат гемоглобин — белок, переносящий кислород по всему телу и к ребенку.
Если у вас низко расположенная плацента, важно избегать развития анемии, которая может быть обычным явлением во время беременности. Соблюдение здоровой и сбалансированной диеты поможет предотвратить анемию или справиться с ней. Добавки железа также могут помочь, если их порекомендует ваш лечащий врач.
Как родится мой ребенок?
Ваша медицинская бригада обсудит с вами возможные варианты родов.
Вам могут посоветовать рожать раньше срока, если у вас будет сильное кровотечение до положенного срока.
Если край плаценты находится очень близко (менее 2 см) от шейки матки (входа в матку), самый безопасный способ родить ребенка — это кесарево сечение. Обычно это от 36 до 37 недель. Но если во время беременности у вас было вагинальное кровотечение, вам могут посоветовать сделать кесарево сечение раньше.
Если плацента находится дальше 2 см от шейки матки, вы можете родить через естественные родовые пути, если захотите.
Если вам делают кесарево сечение, там будет старший акушер (врач, специализирующийся на беременности). Это потому, что во время операции у вас может быть сильное кровотечение. В этом случае может потребоваться переливание крови. Это более вероятно, если у вас есть предлежание плаценты.
Поговорите со своим врачом перед операцией, если по какой-либо причине вы не хотите переливания крови.
К сожалению, осложнения при кесаревом сечении чаще возникают при низкорасположенной плаценте.Ваш врач должен поговорить с вами о рисках обширного кровотечения и гистерэктомии (удаления матки) перед кесаревым сечением. Для большинства женщин риск гистерэктомии невелик и будет применяться только в крайнем случае, если другие меры по контролю кровотечения неэффективны.
Если у вас предлежание плаценты:
Ваше психическое здоровье
Обнаружить осложнения во время беременности бывает непросто. А просьба обратить внимание на определенные симптомы, такие как кровотечение, и необходимость дополнительных посещений и осмотров, может вызвать беспокойство и стресс.Это также может быть одиноким опытом, когда окружающие не понимают, что это такое.
Помните, что вы можете сказать своей акушерке или врачу, как вы себя чувствуете. Они сделают все возможное, чтобы вас успокоить и ответить на любые ваши вопросы.
Вы также можете позвонить на нашу линию по беременности и родам по номеру 0800 014 7800 (с понедельника по пятницу с 9:00 до 17:00) или написать нам по электронной почте [электронная почта защищена]
Если вы изо всех сил пытаетесь справиться, доступна профессиональная поддержка. Не страдай молча. Расскажите своей акушерке или терапевту, как вы себя чувствуете.Они помогут вам получить необходимую поддержку.
Узнайте больше о том, как заботиться о своем психическом здоровье во время беременности.
Все, что вам нужно знать о плаценте
Знаете ли вы, что ваша плацента кормит вашего ребенка и выводит его отходы? Вот все, что делает ваша плацента во время беременности, плюс несколько редких осложнений.
Плацента — это орган, который развивается в матке для поддержки плода во время беременности.Обычно он прикрепляется к верхней или боковой части матки и растет со скоростью, сравнимой вначале с плодом. Уже на 10 неделе плаценту можно обнаружить на УЗИ. К середине здоровой беременности его диаметр составляет около 15 сантиметров (размер боковой тарелки), а к концу он удваивается, становясь размером примерно с фрисби и весом с половину блока сливочного масла.
Основная задача плаценты — переносить кислород и питательные вещества из крови матери к ребенку через пуповину, которая соединяет плаценту с ребенком.Он также переносит отходы ребенка, перемещая газы, такие как углекислый газ, из крови ребенка в кровь матери.
Врачи измеряют состояние плаценты, наблюдая за состоянием плода. «Мы наблюдаем за ребенком и кровотоком в пуповине», — говорит акушер-гинеколог Андреа Нилсон из Эдмонтона. «Если младенцы хорошо двигаются и растут, а ваш врач говорит, что беременность идет хорошо, то большинству женщин не нужно беспокоиться о функционировании их плаценты». Забота о своем здоровье во время беременности также приведет к здоровой плаценте и, следовательно, к здоровому ребенку.
Как поедание плаценты может вызвать у ребенка тошноту
Обычно в течение 30 минут после рождения ребенка, , вы доставляете плаценту в так называемый «послед». Когда-то необходимый орган для беременных в большинстве случаев попадает в мусоросжигательную печь. (Если вы думали о том, чтобы положить его в капсулы и употребить, знайте, что эксперты предостерегают от этой практики, потому что нет доказанных преимуществ, и это может представлять опасность для вашего здоровья и вашего ребенка.)
Проблемы с плацентой могут вызвать несколько редких, но серьезных осложнений.
Плацентарная недостаточность или дисфункция плаценты: Это происходит, когда плацента не может обеспечить достаточный запас питательных веществ и кислорода к плоду и не может полностью поддерживать развивающегося ребенка. Это повышает риск преэклампсии, задержки роста или мертворождения. Если это произойдет, за вами будут внимательно наблюдать.
Отслойка плаценты: Возникает, когда плацента частично или полностью отделяется от стенки матки.Иногда врачи могут обнаружить признаки отслойки на УЗИ, но обычно первым признаком является кровотечение или сильные устойчивые сокращения во втором или третьем триместре.
Предлежание плаценты: Когда плацента покрывает шейку матки, она называется предлежанием плаценты . В этом состоянии высок риск материнского кровотечения. Расположение плаценты иногда изменяется само по себе по мере роста матки, особенно если плацента лишь частично покрывала шейку матки (так называемое краевое предлежание плаценты).Если шейка матки остается закрытой после доношения ребенка, скорее всего, вы родите через кесарево сечение.
Приросшая плацента: Это состояние, при котором кровеносные сосуды плаценты врастают слишком глубоко в стенку матки. Если вам поставили диагноз приросшая плацента, которая обычно обнаруживается во время ультразвукового исследования, ваша беременность будет тщательно контролироваться, вам может быть назначен постельный режим и, в зависимости от степени тяжести или того, насколько глубоко орган встроен в стенку матки, вы можете Вам потребуется гистерэктомия, чтобы полностью удалить матку после рождения ребенка.
Задержка плаценты: Задержка плаценты встречается редко, но это может произойти, если матка не сокращается в достаточной степени, чтобы изгнать орган после рождения, или если шейка матки начинает закрываться до того, как плацента покинула тело. Если даже часть плаценты остается внутри тела после родов, это может привести к инфекции и, часто, к кровотечению. Иногда врачи могут удалить плаценту, которая не выходит наружу, вручную или с помощью лекарств, заставляющих матку сокращаться. В некоторых ситуациях требуется хирургическое вмешательство.
Подробнее:
Что нужно знать об инкапсуляции плаценты
Рождение лотоса: встречайте нашего новорожденного… и нашу плаценту
Когда образуется плацента? Все о развитии плаценты
South_agency / Getty ImagesКогда дело доходит до беременности, плацента играет большую роль. В конце концов, это совершенно новый орган, который ваше беременное тело растет вместе с вашим малышом, чтобы служить своего рода универсальным магазином для нужд вашего ребенка.Но даже если вы знаете основы этого физиологического чуда, у вас, вероятно, есть другие вопросы. Когда образуется плацента? И что именно он делает?
На протяжении всей беременности ваш акушер или поставщик медицинских услуг будет следить как за вашим ребенком, так и за плацентой, потому что они неизменно связаны. Итак, чтобы вы лучше узнали об этом новом жизненно важном органе для беременных, мы предлагаем вам ускоренный курс по развитию плаценты.
Хотите расширить свои знания о беременности, чтобы помочь вам на пути к материнству? Ознакомьтесь с нашим пакетом статей, посвященных беременности, на такие темы, как стимулирование родов, планы здорового питания, идеи, связанные с настоящим, и борьба с болью в ребрах.
Что такое плацента?
Плацента — это временный орган, который развивается в матке во время беременности. Согласно клинике Mayo Clinic, он «обеспечивает вашего растущего ребенка кислородом и питательными веществами и удаляет продукты жизнедеятельности из пищи вашего ребенка». Так что, по сути, это спасательный круг между вашим растущим ребенком и вашим кровоснабжением.
Материнский орган плода, плацента функционирует с двумя компонентами: плацентой плода (chorion frondosum) и материнской плацентой (decidua basalis).Они развиваются из тех же бластоцист, которые образуют ткань матки ребенка и матери соответственно.
Когда образуется плацента?
Чтобы понять, когда образуется плацента, нужно взглянуть на весь путь. Итак, вот небольшое напоминание. Во время овуляции яйцеклетка покидает яичник и направляется через маточную трубу. Надежда? Это будет удобрение. Если это произойдет, яйцеклетка (называемая зиготой) и сперматозоид начнут формировать плод. Находясь в фаллопиевой трубе, зигота завершает деление клеток, которое продолжается, когда достигает матки.В этот момент он становится бластоцистой. Некоторые из этих клеток начинают формировать плаценту, в то время как другие идут к формированию плода с внедрением бластоцисты в эндометрий (процесс, известный как имплантация).
К концу 8-й недели оплодотворения или примерно на 10-й неделе беременности эмбрион считается плодом. Плацента сформировалась, начала расти и развиваться. К 18–20 неделям плацента полностью формируется, но продолжает расти на протяжении всей беременности. К 34 неделе беременности плацента официально считается «зрелой».”
Когда начинает действовать плацента?
Очевидно, что плацента выполняет некоторые важные функции, такие как выработка гормонов и доставка питательных веществ к вашему маленькому самородку. Любопытно, когда он займется этими делами? Что ж, каждая женщина и каждая беременность индивидуальны, поэтому нет абсолютного правила. Тем не менее, плацента обычно берет верх на сроке от 8 до 12 недель беременности. Среднее время составляет около 10 недель.
Что такое передняя плацента?
Передняя плацента — это место расположения плаценты внутри матки.В большинстве случаев матка находится спереди, ближе всего к животу. Обычно оплодотворенная яйцеклетка располагается на задней части матки, которая находится ближе к позвоночнику. Но когда плацента вырастает в передней части матки, ребенок плывет за ней. Но не волнуйтесь — это положение никак не повлияет на вашего ребенка. Они не прочь отойти буквально на заднее сиденье плаценты! К тому же, это вам ни капельки не навредит.
Однако это действительно означает, что вы, вероятно, не сможете почувствовать толчки или движения вашего ребенка, потому что плацента будет смягчать крошечные удары вашего ребенка.Из-за этого врачу может быть трудно услышать сердцебиение ребенка.
Какие возможны плацентарные осложнения?
Если все идет по плану, плацента прикрепляется к стенке матки и растет вместе с ней. К сожалению, все может пойти наперекосяк. Вот несколько возможных нарушений плаценты:
- Предлежание плаценты : Когда плацента растет в самой нижней части матки, покрывая всю или часть шейки матки.
- Отслойка плаценты : Когда плацента отделяется от стенки матки.
- Приросшая плацента : Когда плацента полностью или частично проникает слишком глубоко в стенку матки.
- Кальцинированная плацента : Когда небольшие отложения кальция накапливаются на плаценте.
- Передняя плацента : Когда плацента прикрепляется к передней части желудка (что, к сведению, не столько проблема, сколько разновидность развития плаценты).
- Плацентарная недостаточность : Когда плацента не может обеспечить плод достаточным количеством кислорода и питательных веществ, состояние, требующее наблюдения.
На протяжении всей беременности ваш акушер будет следить за здоровьем и положением плаценты. Они сообщат вам о любых потенциальных проблемах как можно скорее, чтобы вы вместе выбрали лучший курс лечения.
Что такое амниотический мешок?
Амниотический мешок — это тонкая прозрачная оболочка, удерживающая плод и являющаяся частью плаценты. Он состоит из двух мембран. Внутренний называется амнионом и содержит околоплодные воды и плод.Внешний член называется хорионом и содержит амнион. Назначение этого мешочка — защитить ребенка от повреждений и поддерживать регулируемую температуру внутри плода. В начале беременности околоплодные воды наполняются водой матери, но по мере роста ребенка она состоит из мочи ребенка. (Ага. Вы правильно прочитали.) Амниотический мешок также наполнен питательными веществами, гормонами и антителами.
Каковы преимущества поедания плаценты?
Некоторые женщины едят свою плаценту, и, хотя это может показаться немного странным, те, кто действительно считают, что перекусывание последа приносит большую пользу для здоровья.
Если говорить полностью, ни одно из этих преимуществ для здоровья не было научно доказано. Однако некоторые женщины считают, что употребление плаценты может помочь предотвратить послеродовую депрессию; повысить настроение, энергию и количество молока; и лечить послеродовое кровотечение. Итак, если вы хотите попробовать свою плаценту, вы можете приготовить ее, съесть сырой, превратить в таблетку или бросить в смузи.
Когда образуется плацента?
По мере роста вашего ребенка плацента питает и защищает его.Но что такое плацента и как она работает? А когда образуется плацента?
Мы до этого доберемся. Но сначала краткое введение:
Проще говоря, плацента — это «временный орган», который вы носите в матке во время беременности, который способствует росту и развитию вашего ребенка, давая ему необходимый кислород и питательные вещества, одновременно удаляя продукты жизнедеятельности из их организма.
Плацента может прикрепляться к стенке матки рядом с позвоночником, что называется задней плацентой.Он может быть прикреплен к стене спереди, возле живота, и называется передней плацентой. Или это может быть плацента дна, прикрепленная к верхней части матки, и даже боковая плацента, прикрепленная к левой или правой стороне матки.
У вас также может быть низкорасположенная плацента (предлежание плаценты), которая может частично или полностью покрывать шейку матки. Это сопряжено с дополнительными рисками и может означать, что вам потребуется кесарево сечение.
Итак, когда начинает формироваться плацента?Когда оплодотворенная яйцеклетка достигает матки из маточной трубы, некоторые клетки начинают формировать плаценту, а остальные — плод.Именно в этот момент оплодотворенная яйцеклетка или эмбрион имплантируется в слизистую оболочку матки, что примерно на 4-6 неделе беременности. Когда эмбрион становится плодом? Примерно с 10 недели беременности эмбрион официально считается плодом, а плацента формируется и продолжает развиваться.
Сколько времени требуется для развития плаценты?Плацента продолжает развиваться на протяжении всего срока. К 12 неделе беременности в плаценте есть все необходимое, чтобы поддерживать ребенка.К 20 неделе плацента полностью сформировалась, а к 34 неделе она считается зрелой. Он продолжает расти, как и ваш ребенок, и когда вы рожаете плаценту (после рождения ребенка), он может весить около фунта.
Когда плацента берет верх?В первом триместре основным источником гормонов и питания для вашего ребенка является фолликул яичника, из которого произошло яйцо (также известный как желтое тело). И хотя каждая беременность уникальна, считается, что обычно плацента заменяет желтое тело и становится основным источником питания для вашего ребенка на сроке от 8 до 12 недель беременности.
Начиная со второго триместра, плацента выполняет некоторые важные функции во время беременности. Он обеспечивает вашего ребенка водой, кислородом, антителами и питательными веществами, которые забираются из вашего кровотока по мере его прохождения через плаценту. Затем он кормит ребенка этими важными вещами через пуповину. А затем плацента удаляет нежелательные отходы, такие как углекислый газ, обратно через пуповину в кровоток будущей мамы.
Плацента также выполняет еще одну важную работу, предотвращая попадание вредных веществ в ребенка.Он усердно работает, чтобы не допустить попадания вирусов и бактерий в матку, и останавливает передачу клеток ребенка обратно в кровь матери.
Что делать, если у вас несколько детей?Означают ли множественные дети множественные плаценты? Или у младенцев одна плацента? Что ж, ответ — да и да…
В зависимости от типа близнецов, которых вы вынашиваете, у младенцев может быть общая плацента (если они идентичны и формирование плаценты произошло до того, как эмбрион разделился на двух или более детей).В противном случае, если младенцы неидентичны (также называемые разнояйцевыми), то у каждого ребенка будет своя плацента. Это то, что можно увидеть на УЗИ, поэтому ваш лечащий врач обсудит это с вами, если вы спросите.



 Чаще всего они безболезненные и провоцирования физической нагрузкой, половым актом или тренировочными схватками;
Чаще всего они безболезненные и провоцирования физической нагрузкой, половым актом или тренировочными схватками;