Височная эпилепсия: симптомы и лечение
Височная эпилепсия относится к распространенной форме заболевания, при которой развитие повторных приступов обусловлено наличием эпилептогенной активности в височной доле головного мозга.
Причины заболевания
Эпилепсия височной доли проявляется эпилептическими припадками вследствие наличия опухолей головного мозга, сосудистых заболеваний. Высоки факторы риска при родовых травмах, ушибах головы и герпес – вирусной инфекции. Самой частой причиной заболевания является генетическое наследование.
Симптомы височной эпилепсии
Симптоматика зависит от расположения эпилептогенного очага в височно-лобной доле головного мозга. Существует три типа эпилептических приступов:
- Простые парциальные припадки, при которых больной испытывает чувство дежавю, перестает узнавать предметы и близких людей. Наблюдаются слуховые, вкусовые и телесные галлюцинации. Больной испытывает беспричинное чувство страха, эйфорию или паническую атаку.

- Сложные парциальные приступы характеризуются изменениями в сознании и поведении. Отмечаются спонтанные движения конечностей, рта и странная речь. Продолжительность приступа составляет менее двух минут.
- Вторичные генерализованные тонико-клонические приступы начинаются с проявления симптомов присущих простым или сложным припадкам. По мере распространения импульса с височной доли на весь головной мозг симптоматика обостряется и проявляется судорогами и подергиваниями.
Для восстановления нейрологических функций после каждого приступа организму требуется определенный промежуток времени, который зависит от тяжести припадка.
Диагностика заболевания
Обследование в лучших профильных клиниках носит комплексный подход, а применение высоких технологий позволяет диагностировать заболевание в самых сложных случаях. Стандартные программы обследования включают в себя ЭЭГ (электроэнцефалографию), анализы крови и мочи. Для уточнения диагноза назначаются:
- МРТ и КТ – обязательные обследования, проводятся для исключения органических поражений головного мозга и выявляют наличие опухолей, сосудистых мальформаций, атрофических изменений в лобно-височной доле;
- полисомнография с пробой депривации сна определяет патологическую активность структур головного мозга.

Лечение лобно-височной эпилепсии
В настоящее время лобно-височная эпилепсия уже не является заболеванием с неблагоприятным прогнозом, ведущим к инвалидизации и утрате качества жизни. Применение фармакологических препаратов позволяет добиться стойкой ремиссии, а нейрохирургические методы обуславливают оптимальный эффект более чем в 70% случаев! Лечение показано пациентам с резистентностью к фармакологическим препаратам и с небольшой длительностью заболевания. Включает в себя несколько видов:
- переднюю височную лобэктомию с резекцией зоны морфологического поражения тканей;
- селективную амигдалогиппокампэктомию, которая проводится больным с медианным височным склерозом или опухолью этого участка;
- одним из самых эффективных методов лечения височной эпилепсии является стимуляция блуждающего нерва.
Эпилепсия – не приговор!
Компания «Медицинский Союз» всегда на страже вашего здоровья и предлагает лечение эпилепсии в лучших профильных центрах России, Израиля и Европы. Мы гарантируем:
Мы гарантируем:
- высокотехнологичную медицинскую помощь и реабилитацию;
- полную организацию лечебного процесса;
- бытовое сопровождение.
Стоимость лечения височной эпилепсии у детей и взрослых зависит от сложности клинического случая и индивидуальных предпочтений. В зависимости от комплекса обследований и вида операции цены варьируются от 2 000 до 20 000$.
Заполните форму предварительной заявки и в кратчайшие сроки вы получите исчерпывающие сведения о заболевании и консультацию по лечению от ведущих специалистов компании «Медицинский Союз!»
Височная эпилепсия. Что такое Височная эпилепсия?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Височная эпилепсия — одна из форм эпилепсии, при которой очаг эпилептической активности локализуется в височной доли головного мозга.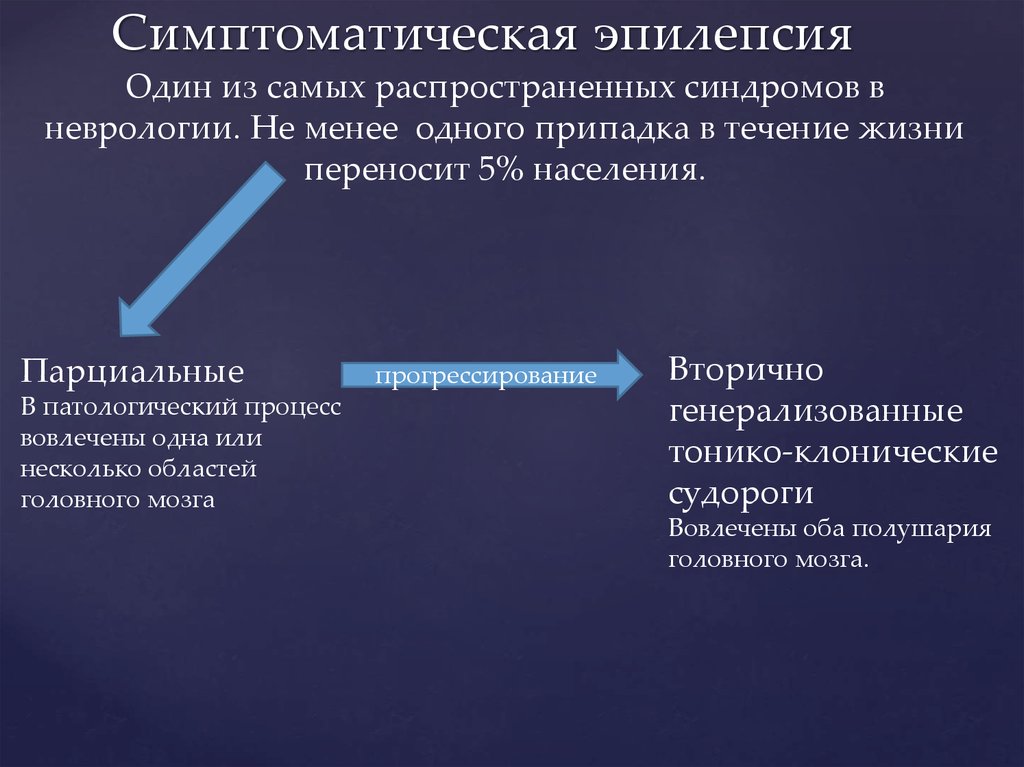 Височная эпилепсия характеризуется простыми и сложными парциальными эпи-приступами, а при дальнейшем развитии заболевания вторично-генерализованными припадками и психическими расстройствами. Установить диагноз «височная эпилепсия» позволяет сопоставление жалоб, данных неврологического статуса, ЭЭГ, полисомнографии, МРТ и ПЭТ головного мозга. Лечится височной эпилепсия путем моно- или политерапии противоэпилептическими препаратами. При их неэффективности применяются хирургические методики, заключающиеся в удалении клеток той области височной доли, где располагается эпилептогенный очаг.
Височная эпилепсия характеризуется простыми и сложными парциальными эпи-приступами, а при дальнейшем развитии заболевания вторично-генерализованными припадками и психическими расстройствами. Установить диагноз «височная эпилепсия» позволяет сопоставление жалоб, данных неврологического статуса, ЭЭГ, полисомнографии, МРТ и ПЭТ головного мозга. Лечится височной эпилепсия путем моно- или политерапии противоэпилептическими препаратами. При их неэффективности применяются хирургические методики, заключающиеся в удалении клеток той области височной доли, где располагается эпилептогенный очаг.
МКБ-10
G40.1 G40.2
- Причины возникновения височной эпилепсии
- Классификация височной эпилепсии
- Симптомы височной эпилепсии
- Диагностика височной эпилепсии
- Лечение височной эпилепсии
- Прогноз височной эпилепсии
- Цены на лечение
Общие сведения
Височная эпилепсия является наиболее часто встречающейся формой эпилепсии. Она занимает почти 25% случаев эпилепсии вообще и до 60% случаев симптоматической эпилепсии. Следует отметить, что клиническая картина височной эпилепсии не всегда свидетельствует о расположении эпилептогенного очага в височной доли мозга. Известны случаи, когда патологический разряд иррадиирует в височную долю из очага, локализующегося в других областях головного мозга.
Она занимает почти 25% случаев эпилепсии вообще и до 60% случаев симптоматической эпилепсии. Следует отметить, что клиническая картина височной эпилепсии не всегда свидетельствует о расположении эпилептогенного очага в височной доли мозга. Известны случаи, когда патологический разряд иррадиирует в височную долю из очага, локализующегося в других областях головного мозга.
Изучение височной эпилепсии было начато еще во времена Гиппократа. Однако до внедрения в неврологическую практику методов прижизненной визуализации головного мозга причины, по которым возникает височная эпилепсия, удавалось установить менее, чем в 1/3 случаев. С применением в неврологии МРТ этот показатель вырос до 62%, а при дополнительном проведении ПЭТ и стереотаксической биопсии головного мозга он достигает 100%.
Височная эпилепсия
Причины возникновения височной эпилепсии
Височная эпилепсия может быть спровоцирована целым рядом факторов, которые подразделяют на перинатальные, воздействующие в период внутриутробного развития и во время родов, и постнатальные.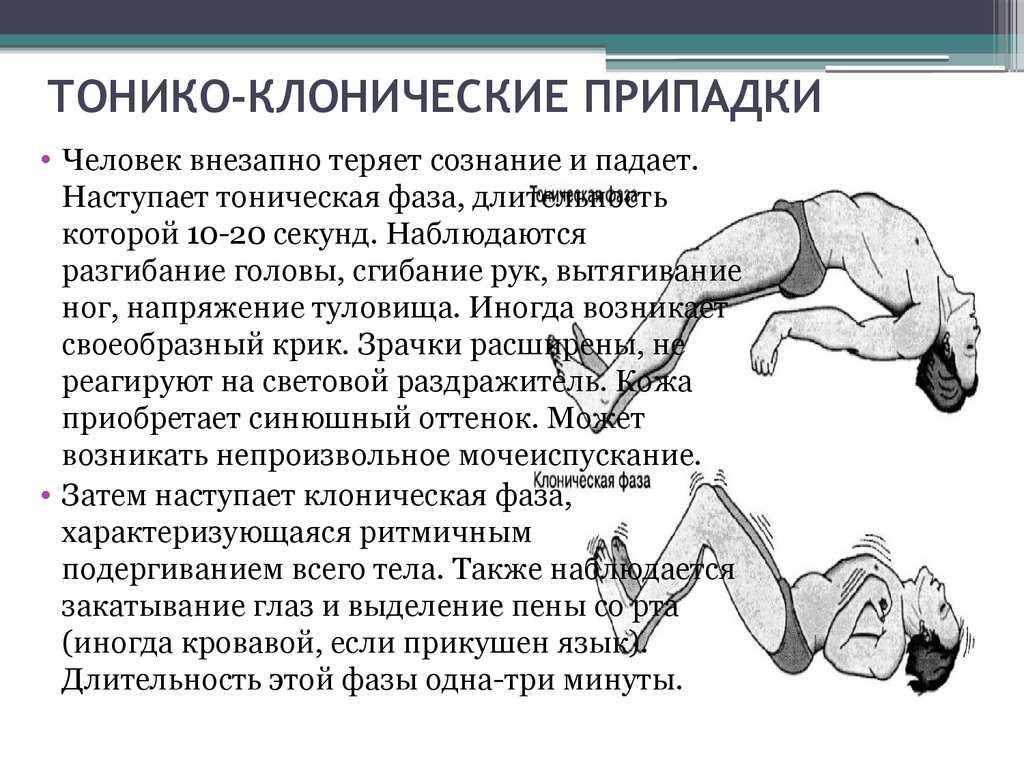
Височная эпилепсия при воздействии постнатальных этиологических факторов может развиться в результате перенесенной черепно-мозговой травмы, нейроинфекции (бруцеллеза, герпетической инфекции, нейросифилиса, клещевого энцефалита, гнойного менингита, японского комариного энцефалита, поствакцинального энцефаломиелита), геморрагического или ишемического инсульта. Ее причиной может стать туберозный склероз, опухоль (ангиома, астроцитома, глиома, гломусная опухоль и др.), внутримозговая гематома, абсцесс, аневризма сосудов головного мозга.
В половине случаев височная эпилепсия наблюдается на фоне медиального (мезиального) височного склероза. Однако до сих пор нет однозначного ответа на вопрос является ли медиальный височный склероз причиной височной эпилепсии или он развивается как ее следствие, особенно при большой длительности эпи-приступов.
Классификация височной эпилепсии
По локализации очага эпилептической активности в пределах височной доли височная эпилепсия классифицируется на 4 формы: амигдалярную, гиппокампальную, латеральную и оперкулярную (инсулярную). Для большего удобства в клинической практике используют деление височной эпилепсии на 2 группы: латеральную и медиобазальную (амигдалогиппокампальную).
Некоторыми авторами выделяется битемпоральная (двусторонняя) височная эпилепсия. С одной стороны, она может быть связана с одновременным поражением обеих височных долей, что чаще наблюдается при перинатальной этиологии височной эпилепсии. С другой стороны, «зеркальный» эпилептогенный очаг может сформироваться по мере развития заболевания.
Симптомы височной эпилепсии
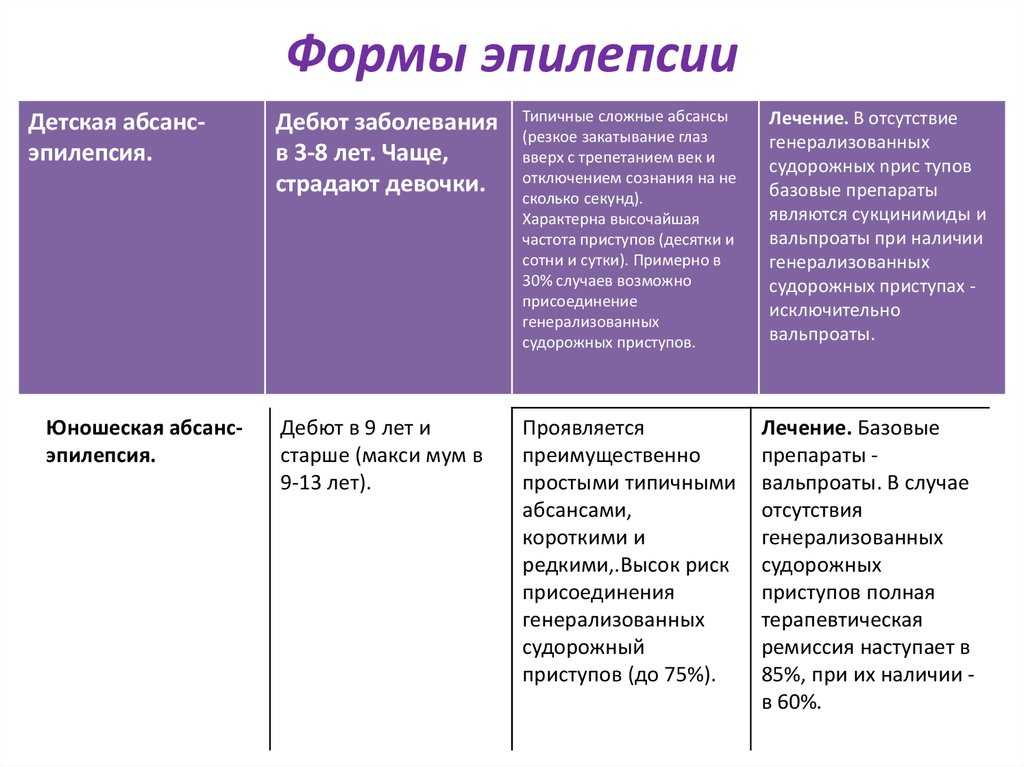
В зависимости от этиологии височная эпилепсия дебютирует в различном возрастном диапазоне. Для пациентов, у которых височная эпилепсия сочетается с медиальным височным склерозом, характерен дебют заболевания с атипичных фебрильных судорог, появляющихся в детском возрасте (наиболее часто в период с 6 месяцев до 6 лет). Затем в течение 2-5 лет отмечается спонтанная ремиссия височной эпилепсии, после которой возникают психомоторные афебрильные приступы.
Затем в течение 2-5 лет отмечается спонтанная ремиссия височной эпилепсии, после которой возникают психомоторные афебрильные приступы.
Виды эпилептических приступов, которыми характеризуется височная эпилепсия, включают: простые приступы, сложные парциальные (СПП) и вторично-генерализованные (ВГП) приступы. В половине случаев височная эпилепсия протекает со смешанным характером приступов.
Простые приступы отличаются сохранностью сознания и часто предшествуют СПП или ВГП в виде ауры. По их характеру можно судить о расположении очага височной эпилепсии. Моторные простые приступы проявляются в виде поворота головы и глаз в сторону локализации эпилептического очага, фиксированной установке кисти, реже — стопы. Сенсорные простые приступы могут возникать в виде вкусовых или обонятельных пароксизмов, слуховых и зрительных галлюцинаций, приступов системного головокружения.
Могут отмечаться приступы вестибулярной атаксии, которые часто сочетаются с иллюзией изменения окружающего пространства. В ряде случаев височная эпилепсия сопровождается кардиальными, эпигастральными и респираторными соматосенсорными пароксизмами. В таких случаях пациенты жалуются на ощущение сдавления или распирания в области сердца, боли в животе, тошноту, изжогу, чувство комка в горле, приступ удушья. Возможно появление аритмии, вегетативных реакций (озноб, гипергидроз, бледность, ощущение жара), чувства страха.
В ряде случаев височная эпилепсия сопровождается кардиальными, эпигастральными и респираторными соматосенсорными пароксизмами. В таких случаях пациенты жалуются на ощущение сдавления или распирания в области сердца, боли в животе, тошноту, изжогу, чувство комка в горле, приступ удушья. Возможно появление аритмии, вегетативных реакций (озноб, гипергидроз, бледность, ощущение жара), чувства страха.
Простыми эпи-приступами с нарушением психической функции с явлениями дереализации и деперсонализации сопровождается чаще медиобазальная височная эпилепсия. Явления дереализации заключаются в состоянии «сна наяву», ощущении ускорения или замедления времени, восприятии привычной обстановки как «никогда не виденного» или новых событий как «ранее пережитого». Деперсонализация проявляется отождествлением пациентом себя с каким-либо вымышленным персонажем; чувством, что мысли пациента или его тело ему на самом деле не принадлежат.
Сложные парциальные приступы представляют собой выключение сознания с отсутствием реакции на внешние раздражители. При височной эпилепсии такие приступы могут протекать с остановкой двигательной активности (пациент как бы застывает на месте), без остановки и с медленным падением, которое не сопровождается судорогами. Как правило, СПП составляют основу клинической картины медиабазальной формы височной эпилепсии. Зачастую они сочетаются с различными автоматизмами — повторяющимися движениями, которые могут быть продолжением начатых до приступа действий или возникать de novo. Ороалиментарные автоматизмы проявляются причмокиваниями, сосанием, облизыванием, жеванием, глотанием и т. п. Мимические автоматизмы представляют собой различные гримасы, нахмуривание, насильственный смех, моргание. Височная эпилепсия может также сопровождаться автоматизмами жестов (поглаживание, почесывание, похлопывание, топтание на месте, оглядывание и пр.) и речевыми автоматизмами (шипение, всхлипывание, повторение отдельных звуков).
При височной эпилепсии такие приступы могут протекать с остановкой двигательной активности (пациент как бы застывает на месте), без остановки и с медленным падением, которое не сопровождается судорогами. Как правило, СПП составляют основу клинической картины медиабазальной формы височной эпилепсии. Зачастую они сочетаются с различными автоматизмами — повторяющимися движениями, которые могут быть продолжением начатых до приступа действий или возникать de novo. Ороалиментарные автоматизмы проявляются причмокиваниями, сосанием, облизыванием, жеванием, глотанием и т. п. Мимические автоматизмы представляют собой различные гримасы, нахмуривание, насильственный смех, моргание. Височная эпилепсия может также сопровождаться автоматизмами жестов (поглаживание, почесывание, похлопывание, топтание на месте, оглядывание и пр.) и речевыми автоматизмами (шипение, всхлипывание, повторение отдельных звуков).
Вторично-генерализованные приступы возникают обычно при прогрессировании височной эпилепсии. Они протекают с потерей сознания и клонико-тоническими судорогами во всех мышечных группах. Вторично-генерализованные приступы не носят специфический характер. Однако предшествующие им простые или сложные парциальные приступы свидетельствуют в пользу того, что у пациента отмечается именно височная эпилепсия.
Они протекают с потерей сознания и клонико-тоническими судорогами во всех мышечных группах. Вторично-генерализованные приступы не носят специфический характер. Однако предшествующие им простые или сложные парциальные приступы свидетельствуют в пользу того, что у пациента отмечается именно височная эпилепсия.
С течением времени височная эпилепсия приводит к психическим эмоционально-личностным и интеллектуально-мнестическим нарушениям. Пациенты, у которых имеется височная эпилепсия, отличаются медлительностью, чрезмерной обстоятельностью и вязкостью мышления; забывчивостью, снижением способности к обобщению; эмоциональной неустойчивостью и конфликтностью.
Во многих случаях височная эпилепсия сопровождается разнообразными нейроэндокринными нарушениями. У женщин наблюдается нарушение менструального цикла, поликистоз яичников, снижение фертильности; у мужчин — снижение либидо и нарушение эякуляции. Отдельные наблюдения указывают на случаи, когда височная эпилепсия сопровождалась развитием остеопороза, гипотиреоза, гиперпролактинемического гипогонадизма.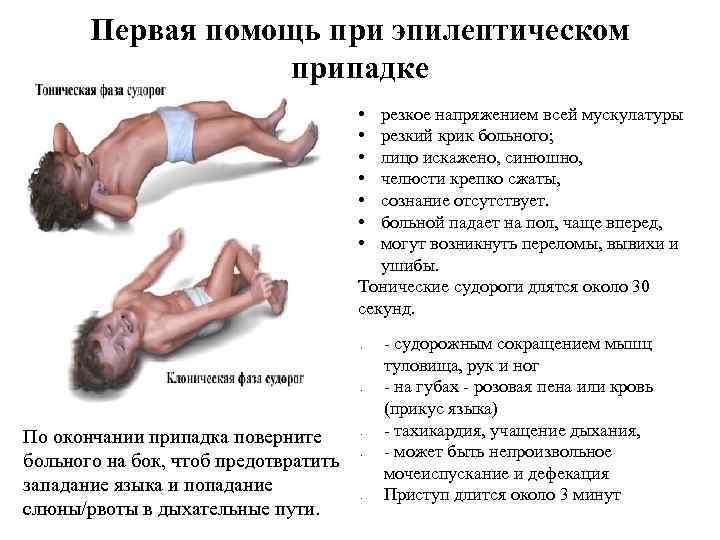
Диагностика височной эпилепсии
Следует отметить, что височная эпилепсия представляет определенные диагностические трудности как для рядовых неврологов, так и для эпилептологов. Ранняя диагностика височной эпилепсии у взрослых зачастую не удается, поскольку пациенты обращаются за медицинской помощью только при возникновении вторично-генерализованных приступов. Простые и сложные парциальные приступы остаются незаметными для пациентов или не расцениваются ими как повод для обращения к врачу. Более своевременная диагностика эпилепсии у детей связана с тем, что на врачебную консультацию их приводят родители, обеспокоенные приступами «отключения» сознания, особенностями поведения и автоматизмами, наблюдаемыми у ребенка.
Височная эпилепсия часто не сопровождается какими-либо изменениями в неврологическом статусе. Соответствующие неврологические симптомы отмечаются лишь в тех случаях, когда причиной эпилепсии является очаговое поражение височной доли (опухоль, инсульт, гематома и пр. ). У детей возможна микроочаговая симптоматика: легкие нарушения координации, недостаточность VII и XII пар ЧМН, повышение сухожильных рефлексов. При длительном течении заболевания выявляются характерные мнестические и личностные расстройства.
). У детей возможна микроочаговая симптоматика: легкие нарушения координации, недостаточность VII и XII пар ЧМН, повышение сухожильных рефлексов. При длительном течении заболевания выявляются характерные мнестические и личностные расстройства.
Дополнительные диагностические трудности связаны с тем, что височная эпилепсия достаточно часто протекает без изменений на обычной электроэнцефалограмме (ЭЭГ). Выявлению эпилептической активности может способствовать проведение ЭЭГ во время сна, что осуществляется в ходе полисомнографии.
Установить причину, по которой возникла височная эпилепсия, во многих случаях помогает МРТ головного мозга. Наиболее частой находкой при ее проведении является медиальный височный склероз. С помощью МРТ также можно диагностировать кортикальные дисплазии, опухоли, сосудистые мальформации, кисты, атрофические изменения височной доли. ПЭТ головного мозга при височной эпилепсии обнаруживает снижение обмена веществ в височной доли, зачастую затрагивающее таламус и базальные ганглии.
Лечение височной эпилепсии
Основной задачей терапии является снижение частоты приступов и достижение ремиссии заболевания, т. е. полного отсутствия приступов. Лечение пациентов, у которых диагностирована височная эпилепсия, начинают с проведения монотерапии. Препаратом первого выбора при этом является карбамазепин, при его неэффективности назначают вальпроаты, гидантоины, барбитураты или препараты резерва (бензодиазепины, ламотриджин). Если височная эпилепсия не поддается лечению монотерапией, то переходят к политерапии различными сочетаниями препаратов.
В случаях, когда височная эпилепсия оказывается резистентной к проводимой противоэпилептической терапии, рассматривается возможность ее оперативного лечения. Наиболее часто нейрохирурги производят височную резекцию, реже — фокальную резекцию, селективную гиппокампотомию или амигдалотомию.
Прогноз височной эпилепсии
Течение височной эпилепсии и ее прогноз во многом зависят от ее этиологии. Медикаментозной ремиссии удается достичь лишь в 35% случаев. Зачастую консервативное лечение приводит только к некоторому урежению приступов. После хирургического лечения полное отсутствие приступов наблюдается в 30-50% случаев, а у 60-70% пациентов отмечается их значительное урежение. Однако операция может привести к развитию таких осложнений, как нарушения речи, гемипарез, алексия и мнестические расстройства.
Медикаментозной ремиссии удается достичь лишь в 35% случаев. Зачастую консервативное лечение приводит только к некоторому урежению приступов. После хирургического лечения полное отсутствие приступов наблюдается в 30-50% случаев, а у 60-70% пациентов отмечается их значительное урежение. Однако операция может привести к развитию таких осложнений, как нарушения речи, гемипарез, алексия и мнестические расстройства.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Височная эпилепсия (ВЭЛ): причины, симптомы и лечение
Обзор
Доли головного мозгаЧто такое височная эпилепсия?
Височная эпилепсия (ВЭЛ) — это эпилепсия, которая начинается в височной доле головного мозга. У вас есть две височные доли, по одной с каждой стороны головы за висками (рядом с ушами и на одной линии с глазами).
У вас есть две височные доли, по одной с каждой стороны головы за висками (рядом с ушами и на одной линии с глазами).
ВЭЛ — наиболее распространенный локализованный (также называемый «очаговым») тип эпилепсии. Около 60% людей с фокальной эпилепсией страдают височной эпилепсией.
Существует два типа TLE.
- Мезиальная («почти срединная») височная эпилепсия (MTLE). Около 80% всех височных приступов начинаются в мезиальном отделе височной доли, при этом приступы часто начинаются в структуре, называемой гиппокампом, или рядом с ней. У вас есть гиппокамп в каждой височной доле, которые контролируют память и обучение. MTLE является наиболее распространенной формой эпилепсии.
- Неокортикальная или латеральная ВКЭ. При этом типе TLE приступы начинаются в наружной части височной доли. Этот тип TLE встречается очень редко и в основном из-за генетической причины или поражений, таких как опухоль, врожденный дефект, аномалия кровеносных сосудов или другие аномалии в височной доле.
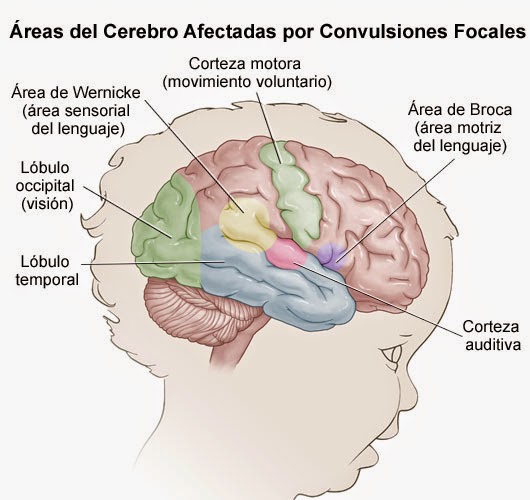
Какие функции мозга контролируются височной долей?
Ваша височная доля обрабатывает воспоминания и звуки, интерпретирует зрение и управляет речью и языком. Он также участвует в некоторых бессознательных/автоматических реакциях, таких как голод, жажда, борьба или бегство, эмоции и сексуальное возбуждение.
Ваши правая и левая височные доли различаются по своим функциям. В зависимости от точного места начала приступа в височной доле могут быть затронуты одна или несколько функций. Правосторонняя височная эпилепсия может повлиять на такие функции, как изучение и запоминание невербальной информации (например, музыки и рисунков), распознавание информации и определение выражений лица. Ваша левая височная доля обычно является доминирующей долей у большинства людей. Эпилепсия левой височной доли может повлиять на вашу способность понимать язык, учиться, запоминать, формировать речь и запоминать словесную информацию.
Кого поражает височная эпилепсия?
У любого человека любой расы и пола может развиться эпилепсия. Височная эпилепсия обычно начинается в возрасте от 10 до 20 лет, хотя может начаться в любом возрасте.
Височная эпилепсия обычно начинается в возрасте от 10 до 20 лет, хотя может начаться в любом возрасте.
Кто подвержен риску височной эпилепсии?
Факторы, которые могут привести к повышенному риску развития височной эпилепсии (ВЭЛ), включают:
- Длительный припадок (эпилептический статус) или припадок, вызванный высокой температурой (фебрильные припадки). Около 66% людей с височной эпилепсией имеют в анамнезе фебрильные судороги, которые обычно возникают в детстве. Однако у большинства людей, страдающих фебрильными судорогами, не развивается висцеральная эпилепсия.
- Наличие структурных проблем в височной доле, таких как опухоль или порок развития головного мозга.
- Наличие травмы головного мозга, произошедшей в раннем возрасте, включая травму головы с потерей сознания, инфекции головного мозга (например, менингит) или родовую травму головного мозга.
Насколько распространена височная эпилепсия?
Височная эпилепсия является наиболее распространенным судорожным расстройством, от которого страдают около 50 миллионов человек во всем мире. Эпилепсия височной доли может быть причиной около 40% пациентов с эпилепсией, наблюдаемых в эпилептических центрах с высокой нагрузкой.
Эпилепсия височной доли может быть причиной около 40% пациентов с эпилепсией, наблюдаемых в эпилептических центрах с высокой нагрузкой.
Симптомы и причины
Каковы симптомы височной эпилепсии?
Симптомы зависят от того, как начинается приступ.
У вас может быть аура перед припадком височной доли. Аура — это необычное ощущение, которое вы испытываете перед началом припадка. Не у всех есть аура. Аура является частью фокального приступа с осознанием, что означает, что вы бодрствуете и осознаете, когда проявляются симптомы. Обычно они длятся от нескольких секунд до двух минут.
Ощущения, которые вы можете испытывать во время ауры, включают:
- Дежа вю (чувство знакомого), воспоминание или жаме вю (чувство незнакомого).
- Внезапное чувство страха, паники или беспокойства; гнев, печаль или радость.
- Ощущение тошноты в желудке (ощущение, которое вы испытываете во время катания на американских горках).
- Измененное чувство слуха, зрения, обоняния, вкуса или осязания.

Иногда приступы височной доли прогрессируют до другого типа приступа, например, припадка с фокальным нарушением сознания. Во время этого припадка вы теряете некоторую степень осознания, как правило, от 30 секунд до 2 минут.
Симптомы фокальных припадков с нарушением сознания включают:
- «Вглядывание в пространство» или пустой взгляд.
- Повторяющееся поведение и движения (так называемые автоматизмы) рук (например, ерзание, ковыряние), глаз (чрезмерное моргание) и рта (причмокивание губами, жевание, глотание).
- Путаница.
- Необычная речь; изменение способности реагировать и общаться с другими.
- Кратковременная потеря способности говорить, читать или понимать речь.
В редких случаях височный приступ может перерасти в генерализованный тонико-клонический приступ. Во время генерализованного тонико-клонического припадка наблюдается скованность и дрожь всего тела с потерей сознания. Иногда при этих припадках наблюдается потеря контроля над мочевым пузырем или прикусывание языка. Этот припадок затрагивает обе половины мозга и также называется судорогой. Раньше это называлось грандиозным эпилептическим припадком.
Этот припадок затрагивает обе половины мозга и также называется судорогой. Раньше это называлось грандиозным эпилептическим припадком.
Что вызывает височную эпилепсию?
Причины височной эпилепсии включают:
- Неизвестные причины (обусловливают около 25% приступов височных долей).
- Повреждение клеток головного мозга, приводящее к образованию рубцов в височной доле (так называемый мезиальный височный склероз или склероз гиппокампа).
- Аномалии головного мозга, присутствующие во время рождения, включая гамартомы и пороки развития коры головного мозга.
- Травма головного мозга в результате дорожно-транспортных происшествий, падений или любых ударов по голове.
- Инфекции головного мозга, включая абсцесс головного мозга, менингит, энцефалит и синдром приобретенного иммунодефицита (СПИД).
- Заболевания головного мозга и аномалии сосудов головного мозга, включая опухоли головного мозга, инсульты, деменцию и аномальные кровеносные сосуды, такие как артериовенозные мальформации.

- Генетические факторы (семейный анамнез) или генетические мутации.
Каковы осложнения височной эпилепсии?
Эпилепсия может быть опасной для жизни в нескольких ситуациях:
- Внезапная необъяснимая смерть при эпилепсии (SUDEP). Около 1 из 1000 человек с эпилепсией ежегодно умирает от СВСЭП. Причина неизвестна, но наличие большого количества припадков, которые невозможно контролировать, увеличивает риск. Это чаще встречается у взрослых, чем у детей.
- Эпилептический статус. Это длительный (от 5 до 30 минут) припадок или припадки, которые происходят близко друг к другу без восстановления между ними. Это считается неотложной медицинской помощью. В этом случае позвоните по номеру 911 или немедленно обратитесь за медицинской помощью.
Диагностика и тесты
Как диагностируется височная эпилепсия?
Ваш поставщик медицинских услуг будет задавать вопросы о вашей истории болезни и ваших припадках — как долго они продолжались; что вы чувствовали до, во время и после приступа; где вы были и что происходило до начала припадка; и если что-то, по-видимому, вызвало приступ (примеры триггеров включают стресс, недостаток сна, мигающие огни, интенсивные физические упражнения и громкую музыку). Ваш поставщик медицинских услуг может также захотеть поговорить с людьми, которые были с вами во время припадка, чтобы собрать их наблюдения. Может быть полезно, если кто-нибудь запишет ваш припадок на видеокамеру, чтобы показать ее вашему лечащему врачу и вести дневник, когда происходят ваши припадки.
Ваш поставщик медицинских услуг может также захотеть поговорить с людьми, которые были с вами во время припадка, чтобы собрать их наблюдения. Может быть полезно, если кто-нибудь запишет ваш припадок на видеокамеру, чтобы показать ее вашему лечащему врачу и вести дневник, когда происходят ваши припадки.
Какие тесты будут проведены?
Тесты, которые используются для диагностики височной эпилепсии, включают:
- МРТ (магнитно-резонансная томография): МРТ выявляет опухоли или другие структурные проблемы в вашем мозгу. Распространенной находкой является рубцовая ткань в гиппокампе (склероз гиппокампа). На МРТ это выглядит как сморщенная ткань.
- ЭЭГ (электроэнцефалограмма): ЭЭГ измеряет электрическую активность вашего мозга. Определенные аномальные электрические паттерны связаны с судорогами.
- Видео ЭЭГ: это более длинная версия обычной ЭЭГ. Вы попали в больницу на несколько дней. Прием противосудорожных препаратов прекращен. Этот тест фиксирует ваши припадки на ЭЭГ, а видео фиксирует ваши движения во время припадков.
 Вместе эта информация помогает определить, где начинаются ваши припадки и как они влияют на ваше функционирование.
Вместе эта информация помогает определить, где начинаются ваши припадки и как они влияют на ваше функционирование. - ОФЭКТ: однофотонная эмиссионная компьютерная томография (ОФЭКТ) показывает повышенный приток крови к областям мозга, где начинается приступ.
- Иктальная ОФЭКТ: Иктальная ОФЭКТ определяет область (области) вашего мозга, где происходят припадки.
- ПЭТ-сканирование: позитивно-эмиссионная томография (ПЭТ) исследует метаболизм головного мозга, чтобы определить, где начались ваши припадки.
- Магнитоэнцефалография (МЭГ): этот тест записывает и оценивает ваш мозг, пока он активно функционирует, выявляя аномальные изменения в вашем мозгу.
- Стереоэлектроэнцефалография (СЭЭГ). Этот тест включает в себя размещение электродов на разной глубине мозга в интересующей области для создания трехмерного изображения места припадка.
- Нейропсихологические тесты: Нейропсихологические тесты оценивают ваши вербальные навыки, функцию памяти и другие навыки обучения.
 Этот тест служит базой для измерения и сравнения любых изменений до и после операции.
Этот тест служит базой для измерения и сравнения любых изменений до и после операции.
Управление и лечение
Как лечится височная эпилепсия?
Лечение эпилепсии височной доли включает медикаментозное лечение, диету, хирургическое вмешательство, лазерную и электрическую стимуляцию мозга.
Лекарства
Многие лекарства доступны для лечения височных приступов. Ваш поставщик медицинских услуг может попробовать один или несколько препаратов и разные дозировки в течение нескольких месяцев, чтобы найти подход, который лучше всего подходит для вас. До двух третей людей с височной эпилепсией контролируют приступы с помощью лекарств.
Поскольку некоторые противосудорожные препараты связаны с врожденными дефектами, сообщите своему лечащему врачу, если вы беременны или планируете забеременеть.
Диета
Еще один подход к лечению — очень специфическое изменение диеты. Кетогенная диета — это диета с высоким содержанием жиров и очень низким содержанием углеводов. Иногда это пытаются сделать, если лекарства не справляются с вашими припадками.
Иногда это пытаются сделать, если лекарства не справляются с вашими припадками.
Хирургия
Операция рассматривается только после того, как несколько неудачных попыток медикаментозного лечения или была выявлена опухоль или поражение, вызвавшее приступы. Если МРТ показывает склероз гиппокампа в медиальной височной доле, а ЭЭГ показывает, что судорожная активность начинается в этой области, хирургическое вмешательство может вылечить ваши судороги. Височная лобэктомия (удаление височной доли) является наиболее распространенным типом лобэктомии и самой распространенной операцией при эпилепсии.
Лазерная абляция
В этой процедуре хирурги используют магнитно-резонансную томографию (МРТ) для контроля использования лазера. Лазер направлен на рубцовую ткань в области височной доли, вызывающую судороги. Лазер использует тепло для разрушения тканей, вызывающих судороги.
Стереотаксическая радиохирургия
Эта операция включает использование трехмерной компьютерной визуализации и точно сфокусированных лучей излучения для разрушения нервных клеток, которые дают осечку и вызывают судороги.
Электростимуляторы головного мозга
Если два или более лекарств не контролируют судороги должным образом, а операция невозможна, другим вариантом являются устройства для стимуляции нервов. Эти устройства работают почти так же, как мониторы кардиостимуляторов и реагируют на аномальные сердечные ритмы. Существует три типа стимуляторов.
- Стимулятор блуждающего нерва: Этот стимулятор имплантируется под кожу грудной клетки, а вокруг блуждающего нерва на шее размещаются электрические провода. Ваш блуждающий нерв начинается в нижней части мозга и спускается в брюшную полость. Стимулятор посылает запланированные короткие прерывистые электрические импульсы в мозг, чтобы уменьшить развитие судорог.
- Реагирующее устройство нейростимуляции: Это устройство отслеживает активность мозговых волн и подает электрический импульс, чтобы остановить или сократить припадок или, возможно, предотвратить его развитие. Это устройство имплантируется в ваш череп под кожу головы.

- Устройство для глубокой стимуляции головного мозга. Эта операция включает в себя имплантацию электрода в мозг и размещение устройства-стимулятора под кожей в груди. Провод электрода, управляемый МРТ, помещается в область вашего мозга, где происходят судороги. Устройство-стимулятор посылает сигналы на электрод, чтобы заблокировать сигналы от нервных клеток, которые вызывают приступ.
Профилактика
Как уменьшить вероятность приступов височной доли?
Никакие лекарства или методы лечения не могут предотвратить эпилепсию. Однако, поскольку некоторые припадки развиваются в результате других событий со здоровьем, например, в результате черепно-мозговых травм, сердечных приступов и инсультов, вы можете принять некоторые меры предосторожности, чтобы снизить риск развития припадков.
- Чтобы снизить риск черепно-мозговой травмы (от ударов по голове), всегда пристегивайтесь ремнем безопасности во время вождения и ведите машину «осторожно»; носить шлем при езде на велосипеде; очистите полы от беспорядка и шнуров питания, чтобы предотвратить падение и не приближаться к лестнице.

- Чтобы снизить риск инсульта , придерживайтесь здоровой диеты (например, средиземноморской), поддерживайте здоровый вес, регулярно занимайтесь спортом и не курите.
Перспективы/прогноз
Каковы перспективы, если у меня височная эпилепсия?
Чем больше у вас приступов и чем дольше они длятся, тем выше риск снижения качества жизни, депрессии, беспокойства и ухудшения памяти.
Лекарства успешно контролируют приступы примерно у двух третей людей с височной эпилепсией. Что касается другой трети, хирургическое вмешательство помогает избавиться от припадков примерно в 70% случаев.
Лекарства не эффективны в контроле судорог примерно у 75% людей с мезиальной височной эпилепсией. Однако у 75% этих людей после операции приступы исчезают.
Если операция не работает или если вы не являетесь кандидатом на операцию, можно попробовать устройства для электрической стимуляции мозга.
Жить с
Когда следует обратиться к врачу?
Если у вас случился припадок или вы думаете, что у вас мог быть припадок, вам следует обратиться к врачу. Если у вас уже диагностированы приступы височной доли, позвоните своему лечащему врачу или специалисту по эпилептическим припадкам, если:
Если у вас уже диагностированы приступы височной доли, позвоните своему лечащему врачу или специалисту по эпилептическим припадкам, если:
- Ваш припадок длится более 5 минут.
- Второй припадок следует сразу за первым.
- Количество и тяжесть припадков увеличиваются.
- У вас появились новые симптомы.
- У вас появилась кожная сыпь или другие новые побочные эффекты.
- Ваше восстановление после припадка происходит медленнее, чем обычно, или не полностью.
Что делать, если я нахожусь с человеком, у которого приступ?
Оставайтесь с человеком, у которого случился припадок, и внимательно следите за тем, что происходит и как долго это длится. Не удерживайте человека, а старайтесь держать его подальше от опасных ситуаций и убирайте близлежащие предметы с дороги. Говорите спокойно с человеком, у которого случился припадок, во время припадка и после него. Ничего не кладите им в рот. Делайте все возможное, чтобы человеку было комфортно во время и после приступа.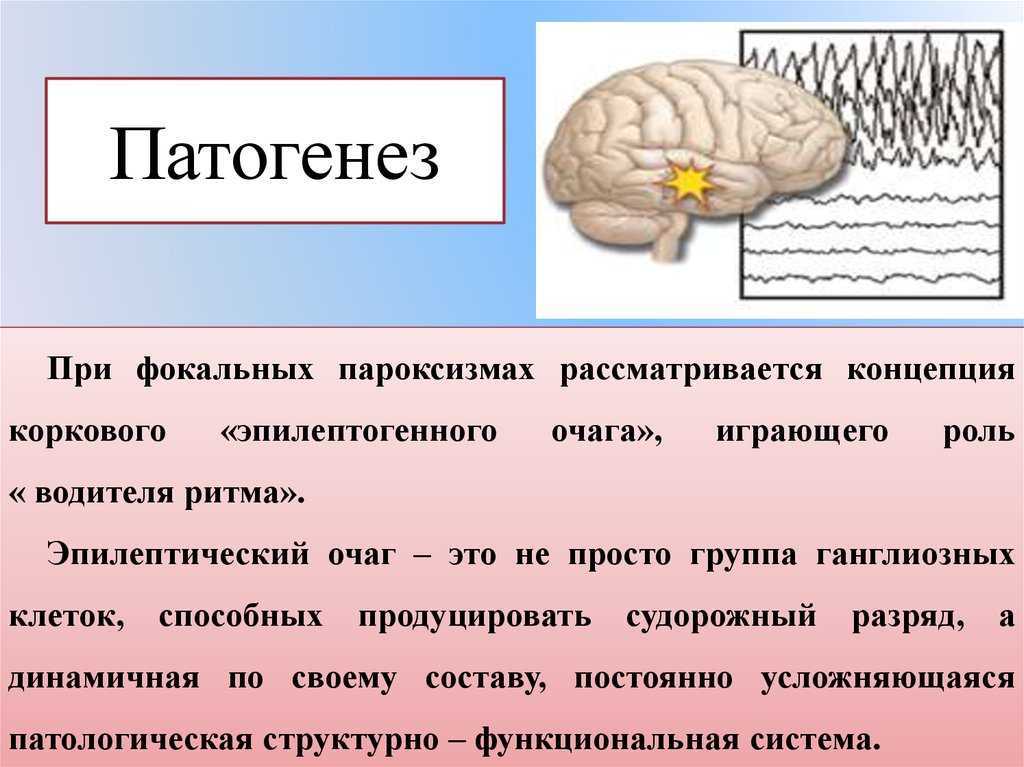
Позвоните по номеру 911, если припадок длится дольше 5 минут или, если вы знакомы с историей припадка человека, если припадок длится значительно дольше, чем обычно. Если вы считаете, что это его первый припадок, позвоните по номеру 911. Также звоните по номеру 911, если у человека случился еще один припадок сразу после окончания первого, он получил травму во время припадка, у него проблемы с дыханием или он просит вас о медицинской помощи.
Записка из Кливлендской клиники
Если у вас височная эпилепсия (ВЭЛ), ваша цель — избавиться от припадков. Обращение к лечащему врачу при первых признаках судорог позволяет поставить диагноз на ранней стадии, начать лечение и добиться наилучших результатов. Лекарства контролируют судороги у большинства людей с височной эпилепсией. Если у вас мезиальная ВКВ, у 75% людей после операции исчезают приступы. Ключом к успешному лечению TLE является хорошая коммуникация между вами и вашим лечащим врачом. Убедитесь, что вы понимаете все преимущества и риски всех ваших вариантов лечения, осложнения неконтролируемых судорог и возможные побочные эффекты лекарств. Спросите своего поставщика медицинских услуг о группах поддержки.
Спросите своего поставщика медицинских услуг о группах поддержки.
Припадок височной доли – Диагностика и лечение
Диагностика
ЭЭГ активности головного мозга
ЭЭГ активности головного мозга
ЭЭГ регистрирует электрическую активность головного мозга с помощью электродов, прикрепленных к коже головы. Результаты ЭЭГ показывают изменения активности мозга, которые могут быть полезны при диагностике заболеваний головного мозга, особенно эпилепсии и других судорожных расстройств.
ЭЭГ высокой плотности
ЭЭГ высокой плотности
Во время теста ЭЭГ высокой плотности электроды размещаются на коже головы близко друг к другу. Как и обычная ЭЭГ, ЭЭГ высокой плотности записывает активность мозга. Тест ЭЭГ высокой плотности может помочь вашему врачу найти область в вашем мозгу, где происходят судороги.
КТ-сканирование
КТ-сканирование
КТ-сканирование может использоваться для визуализации почти всех частей тела и используется для диагностики заболеваний или травм, а также для планирования медицинского, хирургического или лучевого лечения.
Точное определение места припадка
Точное определение места припадка
В этом примере показаны сканы SPECT , сделанные во время и между приступами. Различия представляют области, где кровоток увеличился во время припадка. После идентификации это место помещается на МРТ сканирование головного мозга.
После приступа врач тщательно изучит ваши симптомы и историю болезни. Ваш врач может назначить несколько тестов, чтобы определить причину вашего приступа и оценить вероятность того, что у вас будет еще один приступ.
Анализы могут включать:
- Неврологический осмотр. Ваш врач может проверить ваше поведение, двигательные способности и умственные функции, чтобы определить, есть ли у вас проблемы с мозгом и нервной системой.
- Анализы крови. Ваш врач может взять образец крови, чтобы проверить наличие признаков инфекций, генетических заболеваний, уровня сахара в крови или дисбаланса электролитов.
- Электроэнцефалограмма (ЭЭГ). Электроды, прикрепленные к вашей голове, регистрируют электрическую активность вашего мозга, которая проявляется в виде волнистых линий на записи ЭЭГ. ЭЭГ может выявить закономерность, которая подскажет врачам, вероятно ли повторение приступа, или поможет исключить другие состояния, имитирующие эпилепсию.
- Компьютерная томография (КТ). Компьютерная томография использует рентгеновские лучи для получения изображений поперечного сечения вашего мозга.
 Компьютерная томография может выявить аномалии в головном мозге, которые могут вызвать припадок, такие как опухоли, кровотечения и кисты.
Компьютерная томография может выявить аномалии в головном мозге, которые могут вызвать припадок, такие как опухоли, кровотечения и кисты. - Магнитно-резонансная томография (МРТ). МРТ использует мощные магниты и радиоволны для получения подробного изображения вашего мозга. Ваш врач может обнаружить поражения или аномалии в вашем мозгу, которые могут привести к судорогам.
- Позитронно-эмиссионная томография (ПЭТ). ПЭТ-сканирование использует небольшое количество радиоактивного материала с низкой дозой, который вводится в вену, чтобы помочь визуализировать активные области мозга и обнаружить аномалии.
- Однофотонная эмиссионная компьютерная томография (ОФЭКТ). В тесте ОФЭКТ используется небольшое количество радиоактивного материала с низкой дозой, которое вводится в вену для создания подробной трехмерной карты активности кровотока в вашем мозгу во время припадка. Врачи также могут проводить форму теста ОФЭКТ, называемую субтракционной иктальной ОФЭКТ, связанной с магнитно-резонансной томографией (SISCOM), которая может предоставить еще более подробные результаты.

Дополнительная информация
- ЭЭГ (электроэнцефалограмма)
- МРТ
- ОФЭКТ
Лечение
Не каждый, у кого случился один припадок, повторит его. Поскольку припадок может быть единичным случаем, ваш врач может не принять решение о начале лечения, пока у вас не будет более одного приступа.
Оптимальная цель лечения припадков — найти наилучшую возможную терапию для прекращения припадков с наименьшим количеством побочных эффектов.
Лекарства
Многие лекарства доступны для лечения приступов височных долей. Тем не менее, многие люди не справляются с приступами только с помощью лекарств, и побочные эффекты, включая усталость, увеличение веса и головокружение, являются обычным явлением.
При выборе вариантов лечения обсудите с врачом возможные побочные эффекты. Также спросите, какое влияние могут оказывать друг на друга ваши противосудорожные препараты и другие лекарства, которые вы принимаете, например оральные контрацептивы.
Хирургические или другие процедуры
Стимуляция блуждающего нерва
Стимуляция блуждающего нерва
При стимуляции блуждающего нерва имплантированный генератор импульсов и отведенный провод стимулируют блуждающий нерв, что приводит к стабилизации аномальной электрической активности в головном мозге.
Глубокая стимуляция мозга
Глубокая стимуляция мозга
Глубокая стимуляция мозга предполагает имплантацию электрода глубоко в мозг. Количество стимуляции, подаваемой электродом, контролируется устройством, похожим на кардиостимулятор, которое помещается под кожу в грудной клетке. Провод, который проходит под кожей, соединяет устройство с электродом.
Если противосудорожные препараты неэффективны, можно использовать другие методы лечения:
-
Хирургия. Целью операции является предотвращение приступов. Это часто делается с помощью традиционной хирургии, когда хирурги удаляют область мозга, где начинаются приступы.
 У некоторых людей хирурги могут использовать лазерную терапию под контролем МРТ как менее инвазивный способ разрушить область поврежденной ткани, которая вызывает судороги.
У некоторых людей хирурги могут использовать лазерную терапию под контролем МРТ как менее инвазивный способ разрушить область поврежденной ткани, которая вызывает судороги. Хирургия лучше всего подходит людям, у которых припадки всегда возникают в одном и том же месте мозга. Хирургия, как правило, не подходит, если ваши приступы происходят из более чем одной области мозга, ваш очаг приступа не может быть идентифицирован или ваши приступы происходят из области мозга, которая выполняет жизненно важные функции.
- Стимуляция блуждающего нерва. Устройство, имплантированное под кожу груди, стимулирует блуждающий нерв на шее, посылая в мозг сигналы, препятствующие судорогам. При стимуляции блуждающего нерва вам, возможно, все же придется принимать лекарства, но вы можете снизить дозу.
- Реагирующая нейростимуляция. Во время ответной нейростимуляции устройство, имплантированное на поверхность вашего мозга или в ткань мозга, может обнаруживать судорожную активность и доставлять электрическую стимуляцию в обнаруженную область, чтобы остановить судороги.

- Диетотерапия. Соблюдение диеты с высоким содержанием жиров и низким содержанием углеводов, известной как кетогенная диета, может улучшить контроль над приступами. Варианты диеты с высоким содержанием жиров и низким содержанием углеводов, такие как диета с низким гликемическим индексом и модифицированная диета Аткинса, могут быть менее эффективными. Тем не менее, они не такие ограничительные, как кетогенная диета, и могут принести некоторую пользу.
Беременность и судороги
Женщины, у которых ранее были судороги, обычно могут иметь здоровую беременность. Иногда могут возникать врожденные дефекты, связанные с приемом определенных лекарств.
В частности, вальпроевая кислота (Депакин) — одно из возможных лекарств от генерализованных припадков — была связана с когнитивным дефицитом и дефектами нервной трубки, такими как расщепление позвоночника. Американская академия неврологии рекомендует женщинам избегать использования вальпроевой кислоты во время беременности из-за риска для ребенка.
Обсудите эти риски со своим врачом. Из-за риска врожденных дефектов, а также из-за того, что беременность может изменить уровень лекарств, планирование до зачатия особенно важно для женщин, у которых были судороги.
В некоторых случаях может быть целесообразно изменить дозу противосудорожного препарата до или во время беременности. Лекарства могут быть заменены в редких случаях.
Противозачаточные и противосудорожные препараты
Также важно знать, что некоторые противосудорожные препараты могут изменять эффективность оральных контрацептивов — формы контроля над рождаемостью, а некоторые оральные контрацептивы могут ускорять всасывание противосудорожных препаратов. Если контрацепция является первоочередной задачей, проконсультируйтесь с врачом, чтобы оценить, взаимодействует ли ваше лекарство с вашим оральным контрацептивом, и необходимо ли рассмотреть другие формы контрацепции.
Кардиостимулятор для эпилепсии
Видите ли, эпилептический припадок — это аномальное электрическое нарушение мозга.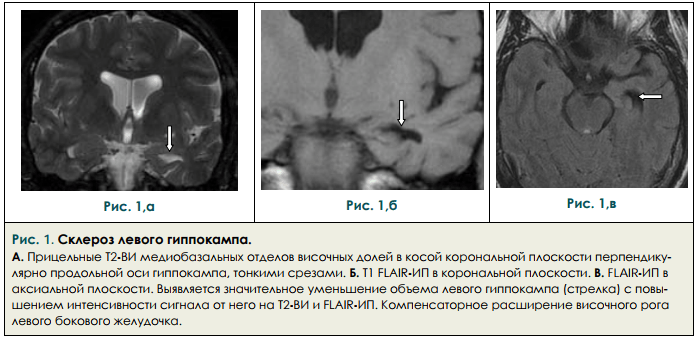 Устройство имплантируется под кожу, а четыре электрода прикрепляются к внешним слоям вашего мозга. Устройство отслеживает мозговые волны и, когда обнаруживает аномальную электрическую активность, запускает электрическую стимуляцию и останавливает приступы.
Устройство имплантируется под кожу, а четыре электрода прикрепляются к внешним слоям вашего мозга. Устройство отслеживает мозговые волны и, когда обнаруживает аномальную электрическую активность, запускает электрическую стимуляцию и останавливает приступы.
Дополнительная информация
- Стереотаксическая радиохирургия
- Стимуляция блуждающего нерва
Запись на прием в клинику Майо
Клинические испытания
Ознакомьтесь с исследованиями Mayo Clinic, в которых тестируются новые методы лечения, вмешательства и тесты в качестве средств для предотвращения, выявления, лечения или управления этим заболеванием.
Образ жизни и домашние средства
Вот несколько шагов, которые вы можете предпринять, чтобы справиться с приступами:
- Правильно принимайте лекарства. Не корректируйте дозировку, не посоветовавшись с врачом. Если вы чувствуете, что ваше лекарство должно быть изменено, обсудите это со своим врачом.

- Выспитесь. Недостаток сна может вызвать судороги. Обязательно достаточно отдыхайте каждую ночь.
- Наденьте медицинский браслет. Это поможет персоналу скорой помощи узнать, как правильно лечить вас, если у вас повторится припадок.
- Узнайте у своего врача об ограничениях вождения. Человек с судорожным расстройством должен быть свободен от припадков в течение разумного периода времени (интервалы варьируются от штата к штату), прежде чем сможет управлять автомобилем.
Личная безопасность
Припадки обычно не приводят к серьезным травмам, но если у вас повторяющиеся припадки, возможны травмы. Эти шаги могут помочь вам избежать травм во время припадка:
- Будьте осторожны вблизи воды. Не плавайте в одиночестве и не отдыхайте в лодке без посторонней помощи.
- Носите шлем для защиты во время таких занятий, как езда на велосипеде или занятия спортом.

- Принимайте душ вместо ванны, если рядом с вами никого нет.
- Измени свою обстановку. Сглаживайте острые углы, покупайте мебель с закругленными краями и выбирайте стулья с подлокотниками, чтобы не упасть со стула. Подумайте о ковре с толстой набивкой, чтобы защитить вас в случае падения.
- Повесьте советы по оказанию первой помощи при приступах в месте, где люди могут их легко увидеть. Включите туда также все важные номера телефонов.
Первая помощь при припадках
Полезно знать, что делать, если вы стали свидетелем припадка. Если у вас есть риск возникновения припадков в будущем, передайте эту информацию семье, друзьям и коллегам, чтобы они знали, что делать, если у вас случился припадок.
Чтобы помочь человеку во время припадка:
- Осторожно переверните человека на бок
- Подложите под голову что-нибудь мягкое
- Ослабить тесный галстук
- Не кладите пальцы или другие предметы в рот человека
- Не пытайтесь сдерживать припадок
- Уберите опасные предметы, если человек движется
- Оставайтесь с человеком до прибытия медицинского персонала
- Внимательно понаблюдайте за человеком, чтобы сообщить подробности о том, что произошло
- Время изъятия
- Сохраняйте спокойствие
Помощь и поддержка
Даже после того, как приступы находятся под контролем, они могут повлиять на вашу жизнь. Приступы височных долей могут представлять собой еще большую проблему преодоления, потому что люди могут не распознать необычное поведение как припадок. Детей могут дразнить или смущать их состояние, а жизнь с постоянной угрозой нового припадка может расстраивать детей и взрослых.
Приступы височных долей могут представлять собой еще большую проблему преодоления, потому что люди могут не распознать необычное поведение как припадок. Детей могут дразнить или смущать их состояние, а жизнь с постоянной угрозой нового припадка может расстраивать детей и взрослых.
Дома
Ваша семья может оказать столь необходимую поддержку. Расскажите им, что вы знаете о своем судорожном расстройстве. Дайте им знать, что они могут задавать вам вопросы, и будьте открыты для разговоров о том, что их беспокоит. Помогите им понять ваше состояние, поделившись любыми учебными материалами или другими ресурсами, которые дал вам ваш врач.
На работе
Встретьтесь со своим руководителем и обсудите судорожный синдром и его влияние на вас. Обсудите, что вам нужно от вашего руководителя или коллег, если приступ случится на работе. Подумайте о том, чтобы поговорить со своими коллегами о судорожных расстройствах — вы можете расширить свою систему поддержки и добиться принятия и понимания.
Ты не один
Помните, что вам не обязательно действовать в одиночку. Обратитесь к семье и друзьям. Спросите своего врача о местных группах поддержки или присоединитесь к онлайн-сообществу поддержки. Не бойтесь просить о помощи. Наличие сильной системы поддержки важно для жизни с любым заболеванием.
Подготовка к приему
В некоторых случаях припадки требуют немедленной медицинской помощи, и не всегда есть время подготовиться к приему.
В других случаях ваш первый визит для оценки приступа может быть назначен семейному врачу или терапевту. Или вас могут направить к специалисту, например, к врачу, специализирующемуся на заболеваниях мозга и нервной системы (неврологу), или к неврологу, обученному эпилепсии (эпилептологу).
Чтобы подготовиться к приему, подумайте, что вы можете сделать, чтобы подготовиться, и поймите, чего ожидать от своего врача.
Что вы можете сделать
- Запишите информацию о припадке. Укажите время, место, симптомы, которые вы испытали, и как долго они продолжались, если вы знаете эти подробности.
 Получите информацию от любого, кто мог видеть припадок, например, от члена семьи, друга или коллеги, чтобы вы могли записать информацию, которую вы, возможно, не знаете.
Получите информацию от любого, кто мог видеть припадок, например, от члена семьи, друга или коллеги, чтобы вы могли записать информацию, которую вы, возможно, не знаете. - Помните о любых ограничениях перед назначением. Во время записи на прием спросите, нужно ли вам что-то сделать заранее, чтобы быть готовым к любым медицинским тестам или экзаменам.
- Запишите ключевую личную информацию, включая любые серьезные стрессы или недавние изменения в жизни.
- Составьте список всех лекарств, витаминов или добавок, которые вы принимаете, включая дозировку.
- Возьмите с собой члена семьи или друга, , чтобы помочь вам запомнить всю информацию, предоставленную во время встречи. Кроме того, поскольку вы можете не знать обо всем, что происходит во время припадка, ваш врач может захотеть задать вопросы тому, кто был свидетелем.
- Запишите вопросы, которые нужно задать своему врачу.
 Подготовка списка вопросов поможет вам максимально эффективно проводить время с врачом.
Подготовка списка вопросов поможет вам максимально эффективно проводить время с врачом.
Основные вопросы, которые следует задать врачу при приступах, включают:
- Как вы думаете, что вызвало мой припадок?
- Нужно ли мне делать какие-либо анализы?
- Какой подход к лечению вы рекомендуете?
- Какие альтернативы основному подходу вы предлагаете?
- Насколько вероятно, что у меня может случиться еще один припадок?
- Как мне убедиться, что я не причиню себе вреда, если у меня будет новый припадок?
- У меня есть другие проблемы со здоровьем. Как я могу лучше всего управлять ими вместе?
- Есть ли ограничения, которым я должен следовать?
- Должен ли я обратиться к специалисту? Сколько это будет стоить, и покроет ли это моя страховка?
- Есть ли непатентованная альтернатива лекарству, которое вы прописываете?
- Есть ли брошюры или другие печатные материалы, которые я могу взять с собой домой? Какие сайты вы рекомендуете?
В дополнение к вопросам, которые вы приготовили задать своему врачу, не стесняйтесь задавать вопросы во время приема в любое время, когда вы что-то не понимаете.

