Группы крови
Существует 4 группы крови.
Система ABO
В конце XIX в. Австралийский ученый Карл Ландштайнер, проводя исследование эритроцитов, обнаружил любопытную закономерность: в красных кровяных клетках (эритроцитах) некоторых людей может быть специальный маркер, который ученый обозначил буквой А, у других — маркер В, у третьих не обнаруживались ни А, ни В. Позже выяснилось, что описанные Ландштайнером маркеры — особые белки, определяющие видовую специфичность клеток, или антигены. Фактически эти исследования поделили все человечество на 3 группы крови.
Четвертая группа была описана в 1902 году учеными Декастелло и Штурли. Совместное открытие ученых получило название системы АВО.
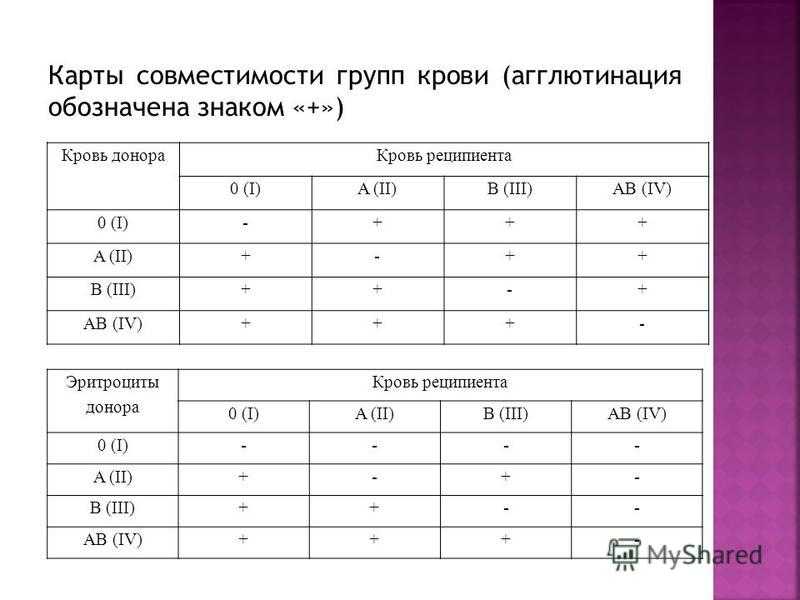
Люди с первой группой крови 0(I) — универсальные доноры, так как их кровь с учетом системы АВ0 можно переливать лицам с любой группой крови. Обладатели четвертой группы крови АВ(IV) относятся к категории универсальных реципиентов. Им можно переливать кровь любой группы.

Однако сейчас медики стремятся к тому, чтобы переливать человеку идентичную группу крови. От этого правила отступают лишь в крайних случаях.
Резус-фактор
В отличие от антигенов группы крови, резус-фактор-это антиген, обнаруженный только в мембране эритроцита и не зависящий от других факторов крови. Резус-фактор передается по наследству и сохраняется в течение всей жизни человека. 85% людей, в эритроцитах которых находится резус-фактор, обладают резус-положительной кровью (Rh+), кровь остальных людей не содержит резус-фактор и называется резус-отрицательной (Rh-).
Келл-фактор
Система Kell — это система группы крови, в которую входят 25 антигенов, в том числе самый иммуногенный после А, В и D, антиген К.
На основании наличия антигена K в эритроцитах или его отсутствия все люди могут быть разделены на две группы: Kell-отрицательные и Kell-положительные. Наличие антигена К (Kell-положительный) не является патологией и передается по наследству, как и другие групповые антигены человека. В России он встречается у 7-10% жителей.
В России он встречается у 7-10% жителей.
В настоящее время в учреждениях службы крови определяют наличие антигена К, как наиболее опасного для возникновения иммунологических осложнений. Описаны многие случаи гемотрансфузионных осложнений и гемолитической болезни новорожденных, причиной которых была изоиммунизация антигеном К.
Kell-отрицательным должна переливаться только кровь от доноров, не имеющих антиген К для предотвращения гемолиза. Лица же Kell-положительные являются универсальными реципиентами крови, так как у них не происходит отторжения её компонентов.
В целях профилактики посттрансфузионных осложнений, обусловленных антигеном К системы Kell, отделения и станции переливания крови выдают для переливания в лечебные учреждения эритроцитную взвесь или массу, не содержащие этого фактора. При переливании всех видов плазмы, тромбоцитного концентрата, лейкоцитного концентрата антиген К системы Kell не учитывают.
Поэтому Kell-положительным донорам рекомендуется донорство плазмы.
Интересные факты
Японцы уверены, что на характер человека влияет группа крови. Японский ученый Масахито Наоми, на основании исследований вывел такую зависимость между группой крови и характером человека.
Первая группа крови — самураи. Эти люди обладают ярко выраженными лидерскими качествами. Они амбициозны, самоуверены, как правило, занимают высокие должности.
Вторая группа крови — крестьяне. Это перфекционисты. Такие люди консервативны во всем, они чтят традиции и не привыкли менять свои привычки и уклад жизни. Он достаточно сдержаны, упрямы, на все имеют свое мнение.
Третья группа крови — торговцы. Оптимистичные, страстные натуры. Могут быть эгоистичны, на первое место всегда ставят свои интересы, никогда не упустят своей выгоды.
Четвертая группа крови — ремесленники. Характер по группе крови этих людей характеризуется рациональным складом ума. Они настойчивы и могут быть злопамятны.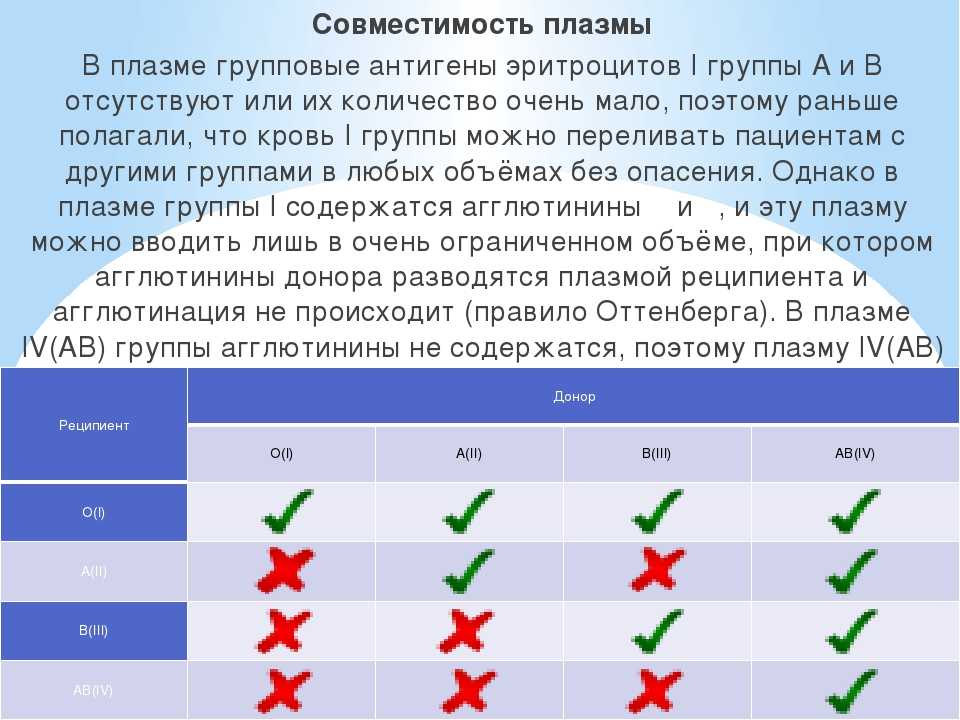
Все течет – Кровь5
Еще недавно считалось, что бывают совместимые группы крови и универсальные доноры, теперь это устаревшие понятия. С первого успешного переливания крови прошло всего 200 лет, и за это время врачи, задавая все новые вопросы, много раз пересматривали взгляды на эту процедуру. Мы составили краткую хронологию.
XVII–XVIII века: вопросов нет
Удивительно, что историю кровопускания можно мерить тысячелетиями, а вот обратным процессом, «доливанием», врачи начали регулярно заниматься только в XVII веке. До этого даже правильных вопросов, ответы на которые помогли бы понять, как все работает, у исследователей не возникало. Систему кровообращения открыли совсем недавно, понимание, что это такое, еще не утвердилось в умах.
Кровь нередко пытались вливать через рот, надеясь, что дальше организм сам разберется и направит ее, куда нужно.
В качестве доноров использовали домашних животных – так проще. Проблема была в том, что некоторые пациенты все-таки выживали после такого лечения – то ли из-за малого количества перелитой крови, то ли из-за слишком краткого периода послеоперационного наблюдения.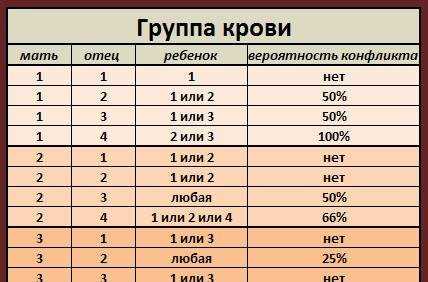 Поэтому, чтобы понять, что так все-таки нельзя, медикам понадобилось больше столетия.
Поэтому, чтобы понять, что так все-таки нельзя, медикам понадобилось больше столетия.
XIX век: откуда осадок?
Первое удачное переливание от человека человеку проделал английский акушер Джеймс Бланделл. В своей работе он часто сталкивался с кровотечениями, размышлял, как бороться с потерей крови, и после многочисленных экспериментов на животных решился перейти на людей. В 1818 году он перелил женщине с послеродовым кровотечением четыре унции (примерно полстакана) крови ее мужа. Все прошло хорошо, Бланделл продолжил эксперименты, а затем опубликовал отчет о них в тогда еще молодом, но уже уважаемом журнале The Lancet. Из десяти переливаний успешно закончилось пять. Эта пропорция не сильно менялась весь XIX век – технология трансфузий совершенствовалась, но все равно удачи как-то уж слишком часто чередовались с провалами.
Джеймс Бланделл переливает кровь женщине от ее мужаТолько в 1900 году австриец Карл Ландштейнер нашел отгадку. Он обнаружил, что в некоторых случаях при «смешении кровей» разных людей выпадает осадок.
Он обнаружил, что в некоторых случаях при «смешении кровей» разных людей выпадает осадок.
А затем, смешивая уже не цельную кровь, а ее составные элементы, сумел объяснить этот феномен.
Про четыре группы крови, которые за пределами России называют системой AB0, все, наверно, и так знают. Поэтому объясним их механизм кратко. На поверхности каждого из триллионов человеческих эритроцитов присутствуют сотни антигенов – веществ, которые могут при определенных условиях вызвать иммунный ответ: в плазме крови возникнут антитела – специальные белки, которые свяжут эти антигены.
Группу крови определяют два антигена на эритроцитах – A и B. Если присутствуют оба, это группа AB – в русской традиции четвертая. Таких людей раньше называли универсальными реципиентами. Если только A – вторая, только B – третья, а если ни A, ни B – первая, она же кровь универсального донора. Почему? В плазме крови есть антитела к тем антигенам, которых нет на эритроцитах. То есть у плазмы первой группы это антитела a и b, у второй – антитело b, у третьей – a, а у четвертой – ни одного. Если человеку с первой группой крови влить четвертую, антитела в его плазме соединятся с антигенами на эритроцитах перелитой ему крови, эритроциты слипнутся и выпадут в осадок. А у эритроцитов первой группы антигенов A и B нет, поэтому их можно переливать кому угодно.
Если человеку с первой группой крови влить четвертую, антитела в его плазме соединятся с антигенами на эритроцитах перелитой ему крови, эритроциты слипнутся и выпадут в осадок. А у эритроцитов первой группы антигенов A и B нет, поэтому их можно переливать кому угодно.
На первый взгляд что-то в этой истории не сходится. Ведь все симметрично – у первой группы «хорошие», вообще без антигенов, эритроциты, зато «плохая» плазма.
В ней есть антитела a и b, которые должны вступить в реакцию с антигенами на эритроцитах реципиента, если у него кровь другой группы. Этого не происходит, объясняет заведующая зональной лабораторией иммунотипирования тканей Челябинской областной станции переливания крови Татьяна Суслова, потому что плазма донора смешивается с плазмой реципиента, титр (концентрация) антител понижается и становится неопасным для эритроцитов.
Более концептуальный вопрос – зачем вообще, помимо причинения головной боли трансфузиологам, нам нужны антигены A и B. В отличие от антигенов тканевой совместимости, они не были задуманы природой для различения «свой-чужой»: смешивания крови в природе не происходит.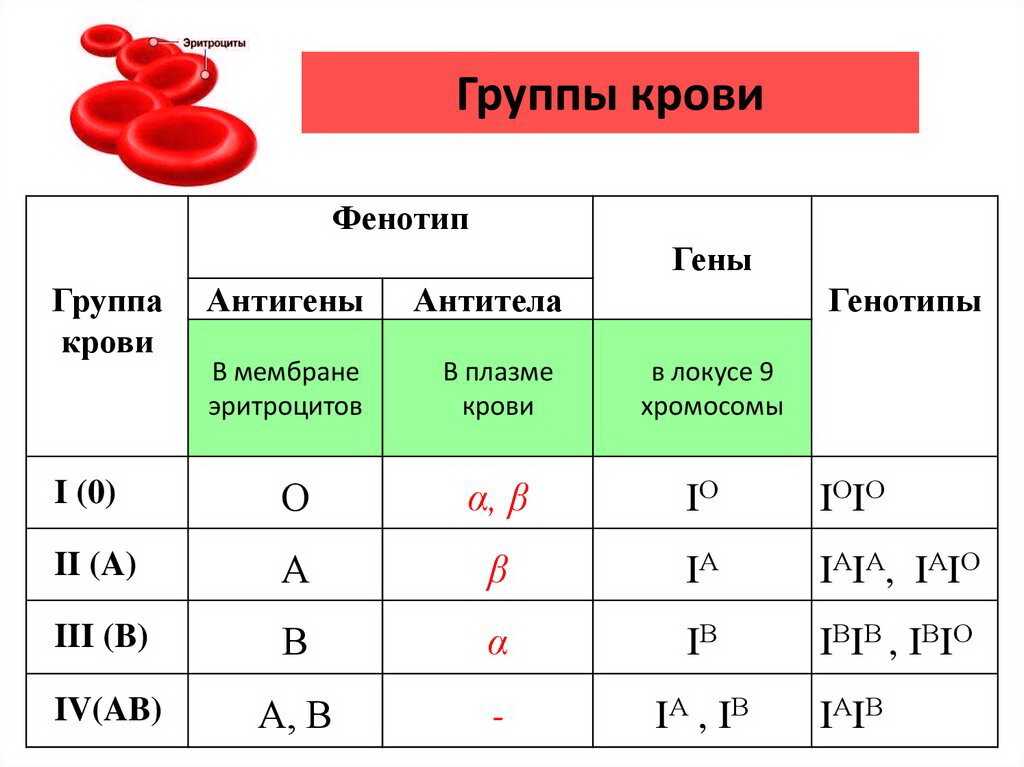 Но они важны для выживания человечества в целом: если люди разные, патогенам сложнее убить всех сразу.
Но они важны для выживания человечества в целом: если люди разные, патогенам сложнее убить всех сразу.
Восприимчивость к заболеваниям зависит от группы крови. Например, у первой группы выше риск заболеть холерой. Для второй опаснее оспа. Для третьей – гонорея, туберкулез, сальмонеллез. Для четвертой – то же, но без гонореи.
1930-е годы: почему мать конфликтует с плодом?
В Первую мировую знания о группах крови вошли в жизнь: кровь раненым переливали много, не всегда удачно, но врачам было не до тонкостей. В мирные годы стало понятно, что в системе четырех групп крови чего-то не хватает. Врачи наблюдали несовместимость донора и реципиента, от AB0 не зависящую. Причем при повторном переливании от того же донора несовместимость усиливались. И вот так у Карла Ландштейнера, к тому времени уже нобелевского лауреата, появилась возможность еще раз отметиться в истории трансфузиологии. В 1940 году он вместе с соавтором опубликовал работу о еще одном антигене на человеческих эритроцитах. Его назвали резус-фактор, потому что тогда считалось, что у человека он такой же, как у макак-резусов. Позже выяснилось, что нет, но название все равно осталось.
Его назвали резус-фактор, потому что тогда считалось, что у человека он такой же, как у макак-резусов. Позже выяснилось, что нет, но название все равно осталось.
Резус-фактор – это целая группа антигенов на поверхности эритроцитов, самый важный из которых – антиген под названием D. У большинства людей он есть. В Европе и Северной Америке резус-положительно 84–85% населения. А в Китае, Японии, Корее – больше 99%.
С резусом все немножко не так, как с группами крови. Антител к антигену D в крови у резус-отрицательного человека изначально нет. Но как только в нее попадают эритроциты с антигеном D, антитела к нему немедленно начинают образовываться.
По сути у бедняги возникает иммунитет к резус-положительным эритроцитам: если они попадут в его кровь снова, реакция на них будет быстрая и сильная. Этим объясняются проблемы резус-отрицательных матерей, вынашивающих резус-положительный плод: первая беременность может пройти без проблем, а при второй антитела матери могут создать опасность для жизни ребенка.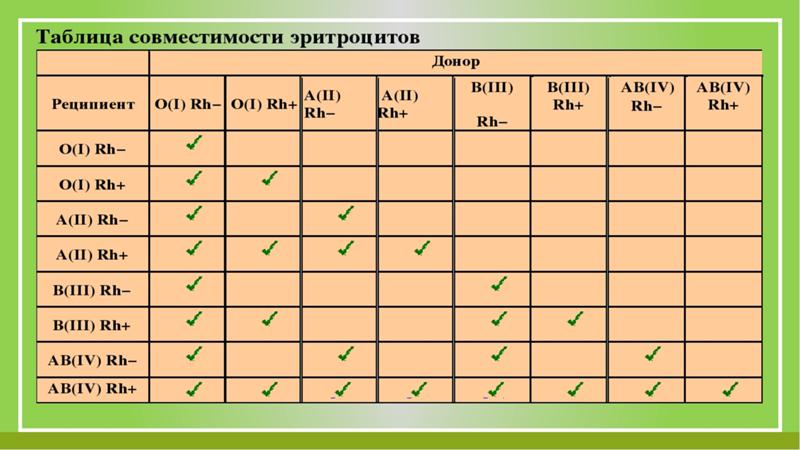
1950-е: почему лейкоциты тоже склеиваются?
Эту историю Кровь5 уже рассказывала: французский ученый Жан Доссе, в годы Второй мировой много занимавшийся переливанием крови, заметил, что слипаться могут не только эритроциты, но и лейкоциты – белые кровяные тельца.
Причем тут «память крови» была особенно сильна: чем больше человеку делали переливаний, тем хуже вели себя лейкоциты.
Оказалось, на их поверхности тоже есть раздражающие иммунную систему антигены – по месту обнаружения их назвали «человеческие лейкоцитарные антигены» (Human Leukocyte Antigens, HLA). На самом деле HLA – не приоритет лейкоцитов. Они есть на каждой клетке человеческого организма за одним исключением, о котором ниже. Это антигены тканевой совместимости – те самые, совпадение которых так важно при трансплантации костного мозга. Проще говоря, метки, с помощью которых клетки сообщают иммунной системе, что они свои, родные.
Чем больше переливаний, тем больше в крови реципиента антител против чужих HLA, тем хуже он переносит процедуру. Как быть?
Как быть?
Подбирать донора крови по HLA нереально: совпадения слишком редки, а донорская кровь нужна слишком часто. Выход – переливать не кровь, а отдельные ее компоненты.
Ведь на эритроцитах – единственных среди всех клеток организма – антигенов HLA нет.
Со второй половины XX века ход событий в трансфузиологии так ускорился, что расставить их в хронологическом порядке просто невозможно. Научные открытия переплетались с технологическими. В 1970-х стал развиваться аферез – разделение крови на компоненты, и переливание цельной крови постепенно ушло в прошлое. Быстро распространялось донорство: теперь можно было выбирать из разных «кровей» самую подходящую, и понятие совместимых групп стало отмирать. Зачем что-то совмещать, если можно подобрать донора с той же группой крови.
Само понятие «группа крови» изменилось. Помимо AB0 и резус-фактора появилось еще около четырех десятков классификаций крови по составу антигенов на эритроцитах. Но самые важные – по-прежнему AB0 и резус.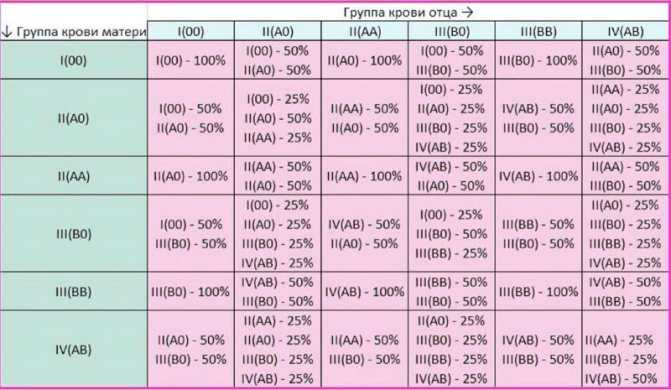 Остальные антигены, по словам Сусловой, обычно «слишком слабенькие, чтобы вызвать иммунную реакцию». Но если это случается, для таких больных приходится проверять кровь и на эти антигены.
Остальные антигены, по словам Сусловой, обычно «слишком слабенькие, чтобы вызвать иммунную реакцию». Но если это случается, для таких больных приходится проверять кровь и на эти антигены.
Третьи по силе после двух лидеров – антигены системы Kell, названной в честь женщины по фамилии Келлахер, у которой они были впервые обнаружены (больше она ничем не прославилась). «Kell-положительность» проявляется очень необычно: люди с таким антигеном ощущают горечь вещества под названием фенилтиокарбамид, в то время как остальным людям оно кажется безвкусным. «93% людей Kell-отрицательны, – говорит Суслова. – Поэтому редких Kell-положительных доноров используют ограниченно, чтобы не вызвать иммунную реакцию у Kell-отрицательных реципиентов».
Компоненты крови под микроскопом. Фото: Anne Weston / Francis Crick InstituteЧасть лучше целого?
Все четыре компонента крови – плазму, эритроциты, лейкоциты и тромбоциты – сейчас используют по отдельности. Как?
Тяжелее всего иметь дело с лейкоцитами: извлеченные из крови, они живут не больше суток.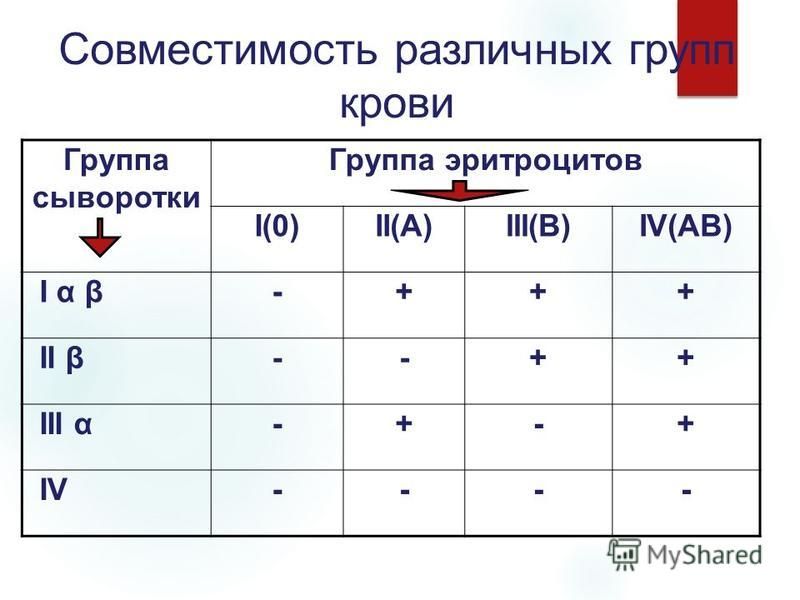
Но их и переливают редко: есть много препаратов, помогающих больному наладить собственное производство этих клеток. «Лейкомасса очень иммуногенна, уже через одно-два переливания у человека вырабатываются антитела», – рассказывает Суслова. Главное, что может потребоваться пациенту, – нейтрофилы, один из видов лейкоцитов. Эти клетки первыми прибывают в место проникновения инфекции. Их переливание может ненадолго восстановить иммунитет больного.
Проще всего хранить плазму, говорит Суслова: достаточно заморозить ее до -40 °С. С клетками всегда сложнее. Эритроциты внутри человеческого организма живут около четырех месяцев, но срок их годности при переливании – всего три недели. Причем держать их надо в холодильнике. Тромбоциты – еще более нежные создания. Их хранят, объясняет Суслова, в специальных инкубаторах при температуре 22–24 °С и с постоянным перемешиванием, чтобы они не склеились. Но даже в самых лучших условиях они могут прожить всего 5–7 дней.
«Тромбоциты маленькие, – говорит Суслова. – На их поверхности помещается меньше антигенов, поэтому они не так иммуногенны, как эритроциты».
– На их поверхности помещается меньше антигенов, поэтому они не так иммуногенны, как эритроциты».
Антигенов резус-фактора на тромбоцитах нет, но антигены AB0 присутствуют, поэтому тромбоциты той же группы крови лучше себя чувствуют при трансфузии и самих трансфузий может потребоваться меньше.
Переливать тромбоциты одному и тому же человеку обычно приходится много раз – слишком короток их век. Так что, хоть они и маленькие, постепенно у реципиента образуются антитела к их антигенам. Дело может кончиться так называемой рефрактерностью – иммунитетом ко всем вообще «пришлым» тромбоцитам. Их переливают, а количество в крови не растет. Трансфузиологам явно есть над чем еще поработать.
О совместимости костного мозга и других органов человека читайте в материале «Чужой среди своих»
Объяснениегрупп крови — A, B, AB и O
Как определяется группа крови и зачем это нужно знать
Группы крови определяются по наличию или отсутствию определенных антигенов – веществ, которые могут вызывать иммунный ответ, если они являются чужеродными для организма.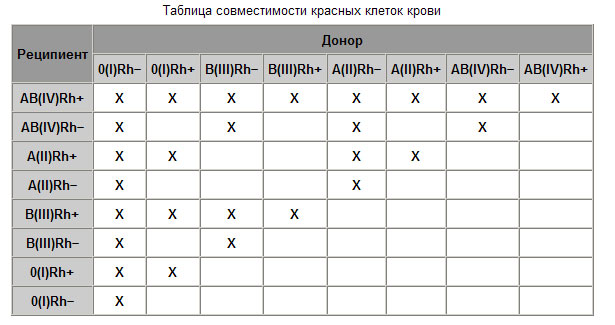 Поскольку некоторые антигены могут вызвать реакцию иммунной системы пациента на перелитую кровь, безопасное переливание крови зависит от тщательного определения группы крови и перекрестного сопоставления. Знаете ли вы, какая группа крови безопасна для вас, если вам нужно переливание?
Поскольку некоторые антигены могут вызвать реакцию иммунной системы пациента на перелитую кровь, безопасное переливание крови зависит от тщательного определения группы крови и перекрестного сопоставления. Знаете ли вы, какая группа крови безопасна для вас, если вам нужно переливание?
Узнайте, какие группы крови совместимы с вашей.
Узнайте у нашего гида.
Скачать руководство
Существует четыре основные группы крови, определяемые наличием или отсутствием двух антигенов, А и В, на поверхности эритроцитов. В дополнение к антигенам А и В существует белок, называемый резус-фактором, который может присутствовать (+) или отсутствовать (–), образуя 8 наиболее распространенных групп крови (А+, А-, В+, В-, О+, О-, АВ+, АВ-).
«,xd=»»,yd=»
«,zd=»»,Ad=’
Существуют очень специфические способы сопоставления групп крови для безопасного переливания. Правильное переливание крови может означать разницу между жизнью и смертью.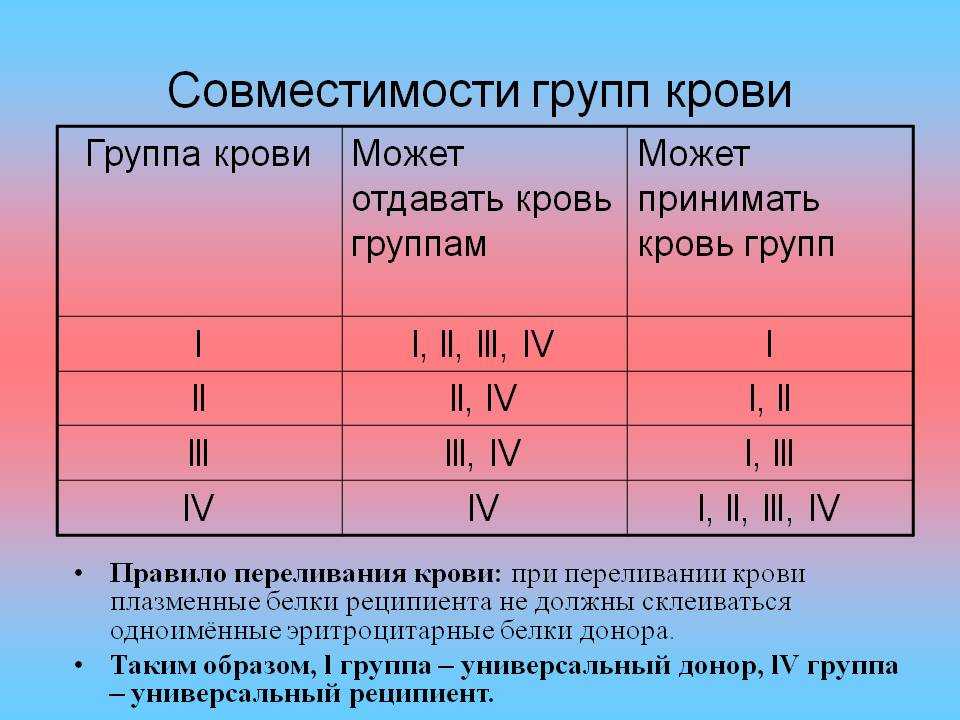 Используйте интерактивную графику ниже, чтобы узнать больше о сопоставлении групп крови для переливания.
Используйте интерактивную графику ниже, чтобы узнать больше о сопоставлении групп крови для переливания.
Кроме того, резус-отрицательную кровь переливают резус-отрицательным пациентам, а резус-положительную или резус-отрицательную кровь можно переливать резус-положительным пациентам. Для плазмы правила обратные.
- У универсального донора эритроцитов отрицательная группа крови O.
- Универсальный донор плазмы крови группы AB.
Существует более 600 других известных антигенов, наличие или отсутствие которых создает «редкие группы крови». Определенные группы крови уникальны для определенных этнических или расовых групп. Вот почему донорство крови афроамериканцев может быть лучшей надеждой для удовлетворения потребностей пациентов с серповидно-клеточной анемией, многие из которых имеют африканское происхождение. Узнайте о крови и разнообразии.
Универсальные доноры — это люди с отрицательной группой крови О.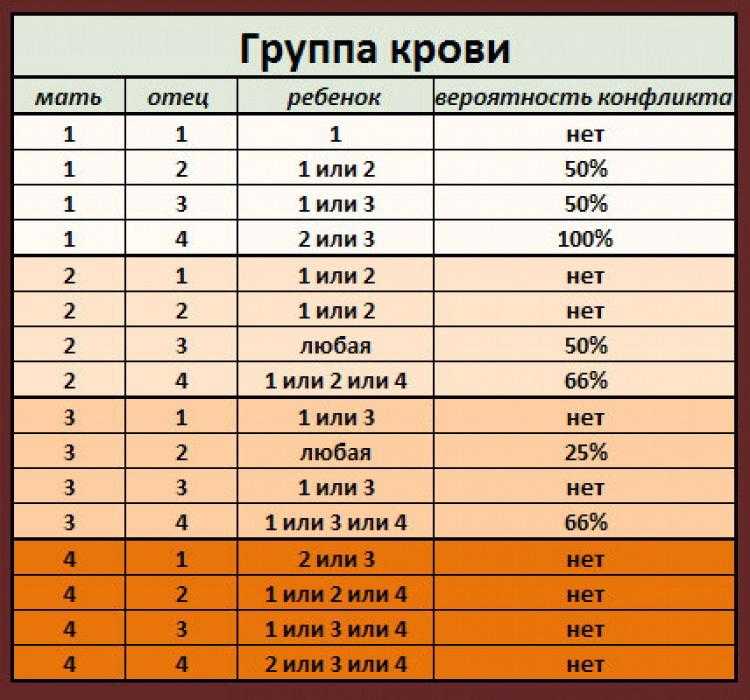 Почему? О-отрицательная кровь может быть использована для переливания любой группы крови.
Почему? О-отрицательная кровь может быть использована для переливания любой группы крови.
Группа O постоянно находится в дефиците и пользуется большим спросом в больницах – как потому, что это наиболее распространенная группа крови, так и потому, что отрицательная кровь группы O является универсальной группой крови, необходимой для экстренных переливаний и для младенцев с иммунодефицитом.
Приблизительно 45 процентов представителей европеоидной расы относятся к группе O (положительной или отрицательной), но 51 процент афроамериканцев и 57 процентов выходцев из Латинской Америки относятся к группе O. Таким образом, меньшинства и различные группы населения играют решающую роль в удовлетворении постоянной потребности в крови. .
Типы O отрицательный и O положительный пользуются большим спросом. Только 7% населения являются O-отрицательными. Однако потребность в O-отрицательной крови является самой высокой, поскольку она чаще всего используется во время чрезвычайных ситуаций.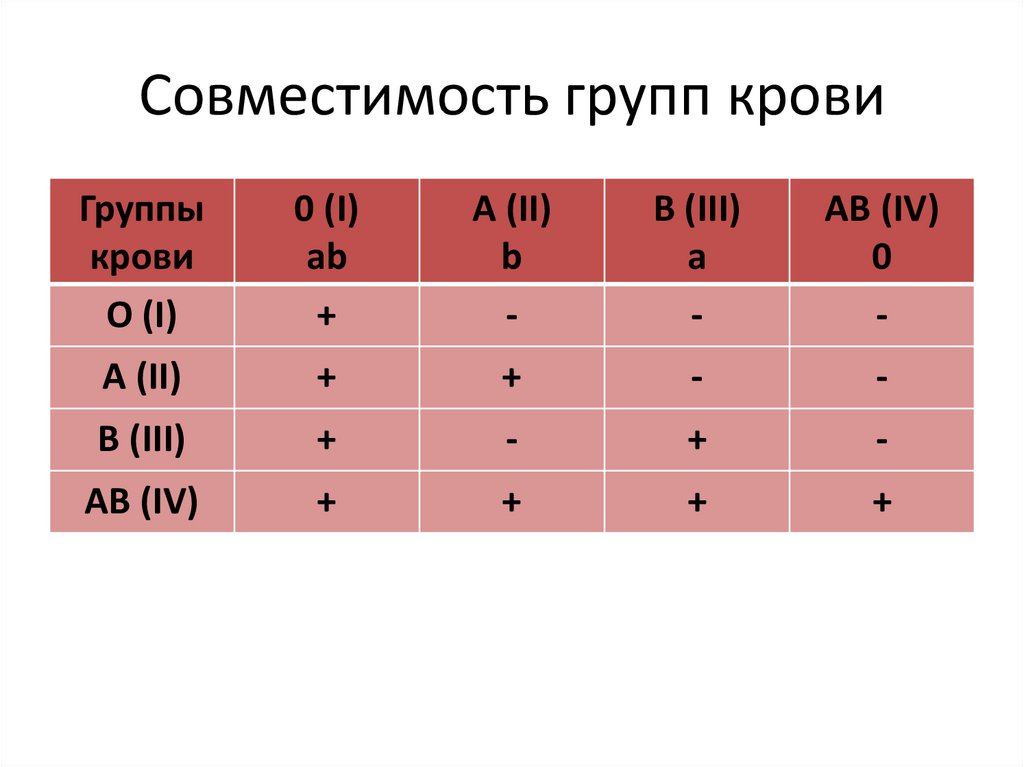 Потребность в O+ высока, потому что это наиболее часто встречающаяся группа крови (37% населения).
Потребность в O+ высока, потому что это наиболее часто встречающаяся группа крови (37% населения).
Универсальный донор эритроцитов имеет отрицательную кровь группы О. У универсального донора плазмы кровь группы АВ. Чтобы узнать больше о донорстве плазмы, посетите раздел Факты о донорстве плазмы.
Ежегодно в США переливают около 16 миллионов компонентов крови ».
Какая у вас группа крови? Сдайте и узнайте.
Запланируйте встречу
Существует более 600 других известных антигенов, наличие или отсутствие которых создает «редкие группы крови». Ваша группа крови считается редкой, если у вас отсутствуют антигены, на которые положительны 99% людей. Если вам каким-то образом не хватает антигена, на который положительны 99,99%, ваша группа крови крайне редкая.
Это унаследовано. Как и цвет глаз, группа крови передается генетически от родителей. Ваша группа крови A, B, AB или O зависит от групп крови вашей матери и отца.
Просмотреть все пары детей и родителей
* Примечание. Если у вас есть вопросы о тестировании на отцовство или о наследовании группы крови, ваш лечащий врач должен предоставить вам соответствующее направление. Трудности тестирования могут привести к исключениям из приведенных выше шаблонов. Определение группы крови по системе АВО недостаточно для подтверждения или опровержения отцовства или материнства.
Назначить встречу
Совместимость групп крови для брака
Группа крови не влияет на вашу способность иметь и поддерживать счастливый, здоровый брак. Есть некоторые опасения по поводу совместимости группы крови, если вы планируете иметь биологических детей со своим партнером, но во время беременности есть варианты, которые могут помочь противодействовать этим рискам.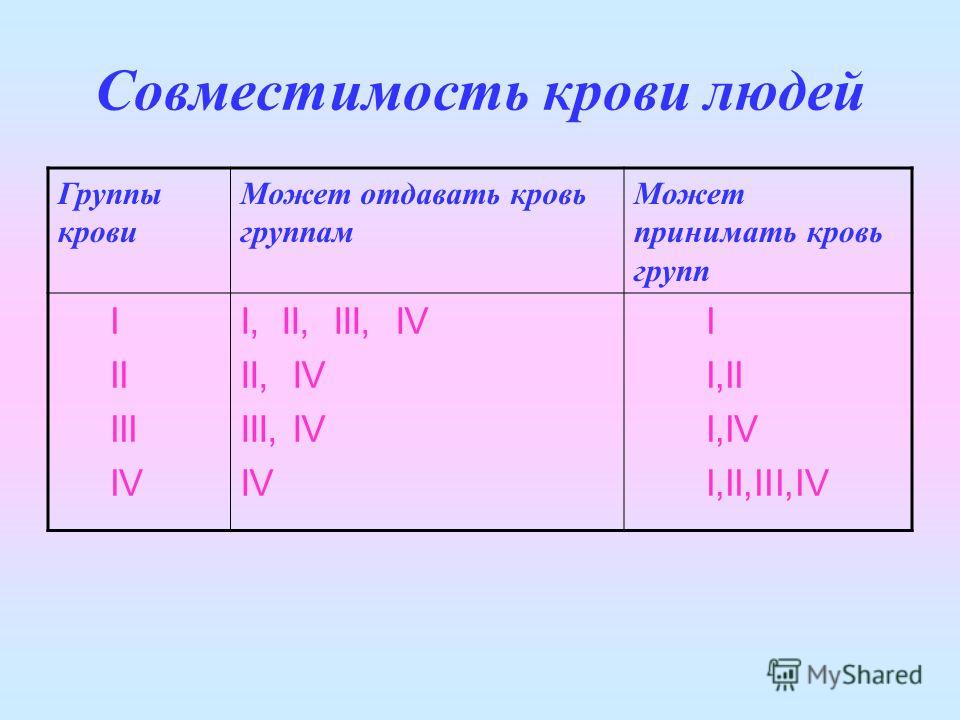
Однако полезно знать группу крови вашего партнера на случай чрезвычайной ситуации. И, в зависимости от вашей группы крови и группы крови вашего партнера, вы даже можете сдать им кровь в экстренной ситуации.
Читайте дальше, чтобы узнать больше о группе крови и о том, как она может повлиять на ваш брак.
Группа крови есть у всех. Существует четыре основные группы крови:
- A
- B
- O
- AB
Эти группы различаются в первую очередь по наличию или отсутствию антигенов, которые могут стимулировать иммунный ответ.
В дополнение к этим четырем группам белок, называемый резус-фактором, может присутствовать (+) или отсутствовать (-) в каждой группе. Это также определяет группы крови на восемь распространенных типов:
- A+
- A-
- B+
- B-
- O+
- O-
- AB+
- AB-
Ваша кровя. так что это предопределено при рождении. Вы не можете изменить свою группу крови в более позднем возрасте.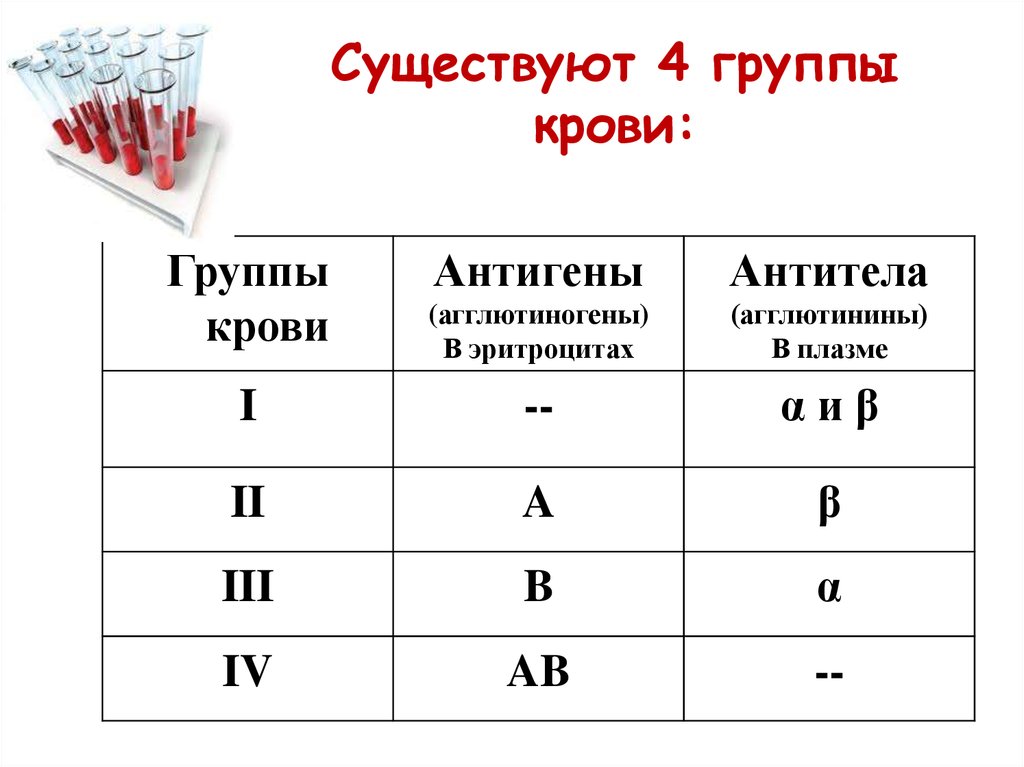
Совместимость по группе крови является проблемой для пар только в том случае, если речь идет о беременности, когда оба партнера являются биологическими родителями. Это из-за резус-фактора.
Резус-фактор является наследственным белком, поэтому ваши родители определяют резус-отрицательный (-) или резус-положительный (+) резус-фактор. Наиболее распространен резус-положительный тип.
Положительный или отрицательный резус-фактор обычно не влияет на ваше здоровье, но может повлиять на вашу беременность.
Резус-фактор и беременность
Резус-фактор может вызывать беспокойство, если у биологической матери Rh-, а у ребенка Rh+. Клетки крови Rh+ ребенка, попадающие в кровоток матери Rh-, могут вызвать иммунный ответ. Организм матери может вырабатывать антитела для атаки Rh+ эритроцитов ребенка.
Во время вашего первого дородового визита врач предложит проверить группу крови и резус-фактор. Если у вас резус-фактор, ваш врач снова проверит вашу кровь позже во время беременности, чтобы увидеть, образовались ли у вас антитела против резус-фактора. Это будет означать, что у вашего ребенка Rh+.
Это будет означать, что у вашего ребенка Rh+.
Если ваш врач обнаружит потенциальную резус-несовместимость, ваша беременность будет находиться под пристальным наблюдением на предмет любых связанных с этим проблем и может потребовать дополнительного ухода.
Хотя ваша кровь и кровь вашего ребенка обычно не смешиваются во время беременности, минимальное количество крови вашего ребенка и вашей крови может соприкасаться друг с другом во время родов. Если есть резус-несовместимость, и это происходит, ваш организм может вырабатывать резус-антитела против резус-фактора.
Эти антитела не вызовут проблем у Rh+ ребенка во время первой беременности. Но они могут вызвать проблемы, если у вас будет следующая беременность и вынашивается еще один ребенок с резус-фактором +.
Если резус-несовместимость была при первой беременности, а резус-несовместимость имеется при второй и других будущих беременностях, эти материнские антитела могут повредить эритроциты ребенка. Если это произойдет, вашему ребенку может потребоваться переливание эритроцитарной массы либо во время беременности, либо сразу после родов.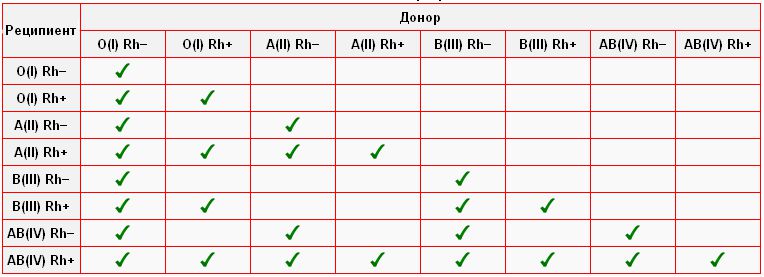
Как лечить резус-несовместимость?
Если была диагностирована резус-несовместимость, ваш врач, скорее всего, порекомендует резус-иммуноглобулин (RhoGAM) на седьмом месяце беременности, а затем еще раз в течение 72 часов после родов, если группа крови вашего ребенка подтвердится как резус-положительная при родах.
Иммуноглобулин Rh содержит антитела Rh IgG, поэтому ваш организм не реагирует на резус-положительные клетки вашего ребенка, как если бы они были чужеродным веществом, и ваш организм не будет вырабатывать собственные резус-антитела.
Совместимые группы крови могут быть полезны, если вам или вашему партнеру требуется переливание крови. Люди с несовместимыми группами крови не могут сдавать кровь друг другу. Переливание неподходящего типа продукта крови может привести к потенциально смертельной токсической реакции.
Возможность поставить необходимую кровь партнеру, у которого есть проблемы со здоровьем, может не стать препятствием для большинства пар, но может быть хорошим преимуществом в случае чрезвычайной ситуации.
По данным Американского Красного Креста:
- Если у вас группа крови AB+, вы являетесь универсальным реципиентом и можете получать эритроциты от всех доноров.
- Если у вас группа крови О, вы являетесь универсальным донором и можете сдавать эритроциты любому человеку.
- Если у вас кровь группы А, вы можете получить эритроциты группы А или группы О.
- Если у вас кровь группы B, вы можете получить эритроциты группы B или O.
Rh+ или Rh- кровь можно переливать тем, у кого Rh+, но если у вас Rh-, вы можете получать только Rh- кровь.
Итак, если вы хотите сдать кровь своему супругу/супруге, убедитесь, что у вас и вашего будущего супруга совместимые группы крови.
Насколько распространены разные группы крови?
В зависимости от вашей группы крови может быть проще или сложнее найти потенциального партнера с совместимой группой крови. По данным Стэнфордской школы медицины, в США:
- Люди с группой крови O+ составляют около 37,4% взрослого населения.
- Люди с группой крови О- составляют около 6,6% взрослого населения.
- Люди с группой крови А+ составляют около 35,7% взрослого населения.
- Люди с группой крови А- составляют около 6,3% взрослого населения.
- Люди с группой крови B+ составляют около 8,5% взрослого населения.
- Люди с группой крови В- составляют около 1,5% взрослого населения.
- Люди с группой крови AB+ составляют около 3,4% взрослого населения.
- Люди с группой крови AB- составляют около 0,6% взрослого населения.
В Японии существует теория личности по группе крови, известная как кецуэки-гата. Теория утверждает, что группы крови являются важным показателем личности человека. Он был введен в 1920-х годах психологом Токеджи Фурукавой.
Кетсуэки-гата предполагает, что каждая группа крови имеет определенные черты характера:
- Тип A: хорошо организованный
- Тип B: эгоистичный
- Тип O: оптимистичный
- Тип AB: эксцентричный
Основываясь на этих чертах, теория предполагает, что эти совпадения групп крови, скорее всего, приведут к счастливому браку:
- O Мужчина × A Женщина
- Мужчина × Женщина
- O Мужчина × B Женщина
- O Мужчина × O Женщина
Кетсуэки-гата учитывает только отношения между мужчинами и женщинами.

