Какая длина шейки матки говорит о вероятности преждевременных родов — клиника «Добробут»
Главная
Медицинская библиотека Добробут
Дата публикации: 2020-06-30
Цервикометрия при беременности – что это такое
Цервикометрия – методика трансвагинального УЗИ, с помощью которой измеряют длину шейки матки. Когда шейка матки слишком короткая, существует повышенный риск преждевременных родов. О том, как делается цервикометрия и в каких случаях показано исследование, пойдет речь ниже.
Нормы длины шейки матки по неделям беременности
Цервикометрия при беременности – что это такое? Это наиболее достоверный способ измерения длины закрытой части шейки матки. Трансвагинальная ультразвуковая техника превосходит по точности трансабдоминальный способ определения длины шейки матки. Цервикометрию проводят всем беременным, но для женщин, у которых в анамнезе были случаи преждевременных родов, результаты исследования особенно важны. Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Этим пациенткам показана цервикометрия через каждые 15 дней в интервале с 14 до 24 недели беременности. Остальным беременным рекомендуется однократное исследование на 20–24 неделе. Процедура абсолютно безопасна для матери и плода и практически ничем не отличается от стандартного ультразвукового исследования.
Нормы длины шейки матки по неделям беременности:
- 16–20 неделя: 40–45 мм;
- 25–28 неделя: 35–40 мм;
- 32–36 неделя: 30–35 мм.
Если длина шейки матки 30 мм и более, вероятность преждевременных родов не превышает общепопуляционный показатель. Какая длина шейки матки сигнализирует о высоком риске преждевременных родов? При выявлении укороченной шейки матки (менее 15 мм) показана срочная госпитализация и комплекс мер по предотвращению преждевременных родов (цервикальный серкляж, назначение прогестерона). Если по результатам цервикометрии длина шейки матки составляет менее 25 мм, то пациентке выдают заключение «ЭХО-признаки ИЦН» с рекомендацией консультации акушера-гинеколога.
Цервикометрия: подготовка и техника проведения
Перед исследованием следует опорожнить мочевой пузырь. Цервикометрию выполняют в литотомическом положении (женщина лежит на спине с согнутыми коленями). Врач осторожно вводит ультразвуковой датчик во влагалище по направлению к переднему своду. При этом получают сагиттальный вид органа. Ориентиром для определения положения внутреннего зева служит слизистая эндоцервикса. Врач производит измерение закрытой части шейки матки, начиная от наружного зева и вплоть до V-образной выемки внутреннего зева. На этом исследование заканчивается и пациентке выдается заключение.
Трансвагинальная цервикометрия позволяет выявить ряд важных клинических состояний, которые варьируются от преждевременных родов до полигидрамниона (многоводия). Обнаружение короткой шейки матки трансвагинальным УЗИ на 18–24 неделе беременности является самым главным прогностическим параметром спонтанных преждевременных родов. Если длина шейки матки на 14–24 неделе беременности менее 15 мм, то с вероятностью 50% на сроке беременности до 33 недель могут случиться преждевременные роды.
Цену УЗИ цервикометрии можно узнать на нашем сайте https://www.dobrobut.com
Связанные услуги:
Гинекологический Check-up
Кольпоскопия
Хотите получить онлайн разъяснение от врача МС “Добробут”?
Скачивайте наше приложение Google Play и App Store
Наши врачи
Смотреть всех врачей 748
Наши сертификаты
Сертифікат № QIZ 804 468 C1
Сертифікат № QIZ 804 469 C1
Сертифікат № QIZ 804 470 C1
Сертифікат № QIZ 804 471 C1
Смотреть все сертификаты
Заказать обратный звонок
Введите Ваш телефон
Другие статьи
Особенности выполнения стандартных операций при варикозной болезни
Как проводится классическая венэктомия, какие щадящие варианты стандартной операции при лечении варикозных заболеваний существуют в наше время. Как проходит послеоперационный период
Как проходит послеоперационный период
Лечение боли под лопатками: медикаментозная терапия, физиотерапия
Симптомом каких заболеваний может быть боль под лопаткой. Сильная боль под лопаткой при вдохе, что делать. Почему возникает боль под лопаткой слева. Медикаментозная терапия боли под лопаткой
Признаки гемартроза, методы лечения, эндопротезирование
Причины развития, признаки гемартроза. Клинические проявления патологии. Как лечат гемартроз коленного сустава после травмы. Показания к эндопротезированию сустава
Что такое эритразма у женщин и мужчин, признаки и лечение
Как проявляется эритразма у мужчин и женщин, признаки осложненного течения заболевания. Лечение эритразмы – медикаменты, общие рекомендации от врачей
Смотреть все статьи
Заказать обратный звонок
Введите Ваш телефон
Истмико-цервикальная недостаточность — что это такое
Автор статьи:
БАТАЕВА РОЗА САИДОВНА
ГЛАВНЫЙ ВРАЧ ЦЕНТРА МЕДИЦИНЫ ПЛОДА В МОСКВЕ, СПЕЦИАЛИСТ ПО ПРЕНАТАЛЬНОЙ ДИАГНОСТИКЕ (МЕДИЦИНЕ ПЛОДА), ВРАЧ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ, КАНДИДАТ МЕДИЦИНСКИХ НАУК.
Содержание
- Причины истмико-цервикальной недостаточности
- Симптомы и диагностика ИЦН
- Способы лечения ИЦН
- Прогноз лечения ИЦН
- Профилактика истмико-цервикальной недостаточности
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности.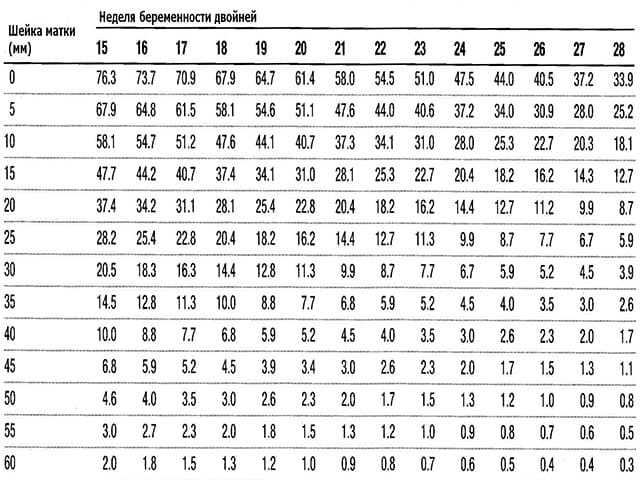 Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее
 На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Ознакомьтесь подробнее с услугами:
- Диагностика и лечение патологии шейки матки
- УЗИ беременным
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
- наличие ранее самопроизвольных выкидышей и преждевременных родов во 2-3 триместрах
- прогрессирующая по данным клинического обследования недостаточность шейки матки, длина шейки матки менее 25 мм по данным трансвагинального УЗИ.

Противопоказания к хирургическому лечению:
- повышенная возбудимость матки, тонус
- заболевания, являющиеся противопоказанием для сохранения беременности, например тяжелые заболевания печени, сердечно-сосудистой системы, инфекционные, генетические заболевания,
- кровотечение,
- пороки развития плода,
- наличие патогенной флоры во влагалище, воспаление влагалища.
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Размеры и как это работает
Матка создает плаценту для развития плода и кровеносные сосуды для его питания.
Подтверждено исследованиями
MomJunction считает, что предоставляет вам достоверную информацию, подкрепленную исследованиями. В соответствии с нашими строгими требованиями редакционной политики мы основываем наши статьи о здоровье на ссылках (цитатах), взятых с авторитетных сайтов, международных журналов и научных исследований. Однако, если вы обнаружите какие-либо несоответствия, не стесняйтесь писать нам.
Когда вы думаете о беременности, первое, что вы можете себе представить, это растущий живот. Хотя это видимое изменение во время беременности, которое трудно игнорировать, внутри тела беременной женщины происходит множество трансформаций. Наиболее важным изменением является размер матки во время беременности.
Наиболее важным изменением является размер матки во время беременности.
Матка играет решающую роль во время беременности как местопребывание младенца, и во время беременности она постоянно расширяется, чтобы удерживать развивающийся плод .
В этом посте обсуждаются интересные подробности о матке, включая ее размер во время и до беременности, функции и положение. В нем также упоминается, как сохранить здоровую матку.
Матка во время беременности
Матка представляет собой растяжимый орган размером со сжатый кулак. Он растет и изменяется, чтобы стать достаточно большим, чтобы вместить доношенного ребенка. Она удерживается в своем положении связками, которые растягиваются по мере роста матки.
Д-р Алан Линдеманн, доктор медицинских наук, бывший клинический доцент Университета Северной Дакоты, говорит, «Когда вы проживете 10 или 12 недель, примерно в конце третьего месяца, ваша матка может быть заметно увеличена и ощущаться. тяжелый. У вас также больше кровоснабжения, поэтому ваши артерии и вены к матке и от нее могут восприниматься как тяжелые».
тяжелый. У вас также больше кровоснабжения, поэтому ваши артерии и вены к матке и от нее могут восприниматься как тяжелые».
Продолжайте читать, поскольку мы рассказываем вам о том, что именно делает матка, как сильно изменяется ее размер и как вы можете измерить орган и сохранить его здоровым.
Размер матки во время беременности
Как вы знаете, форма и размер матки постоянно меняются по мере развития беременности. Матка увеличивается в 500-1000 раз по сравнению с нормальным размером (1). Давайте посмотрим, как орган меняется в течение каждого триместра.
Первый триместр (от 0 до 12 недель)
- В 12 недель беременности размеры матки остаются такими же маленькими, как размер грейпфрута.
- По мере развития беременности матка увеличивается, оказывая давление на мочевой пузырь. Это когда увеличивается частота мочеиспускания (2).
- В случае двойни или многоплодной беременности растяжение матки происходит быстрее, чем при одноплодной беременности.

Связанный: Первый триместр беременности: изменения, симптомы и рост ребенка
Второй триместр (14-28 недель)
- Ко второму триместру матка вырастает до размеров папайи. Матка растет вверх и развивается вне области таза.
- Матка расширяется между областью пупка и грудью и начинает оказывать давление на другие органы, отталкивая их от исходного положения (3). Это может привести к некоторому натяжению связок. i X Волокнистая соединительная ткань, которая удерживает кости вместе, образуя стабильную структуру. и окружающие мышцы, что приводит к болям в теле.
- В некоторых случаях пупок может выпасть из-за давления матки на другие органы.
Третий триместр (28-40 недель)
- К третьему триместру матка увеличивается до размеров арбуза. Он будет двигаться от лобка к нижней части грудной клетки.
- Как только вы приблизитесь к родам, ваш ребенок опустится в таз.
Связанный: Третий триместр: когда он начинается и какие изменения происходят
После родов
После родов матка возвращается к своему нормальному положению и размеру. Этот процесс, известный как инволюция, занимает от шести до восьми недель (4).
Помимо изменения размера в соответствии с растущим плодом, матка также играет другие роли во время беременности.
Функции матки во время беременности
Во время беременности матка:
- Принимает оплодотворенную яйцеклетку, которая проходит через маточную трубу i XPПара трубочек, по которым яйцеклетки доставляются из яичников в матку у женщин. .
- Создает плаценту i X Временный орган, соединяющий матку с пуповиной и обеспечивающий плод питательными веществами и кислородом. для развития плода.
- Питает плод питательными веществами, развивая кровеносные сосуды исключительно для этой цели.
- Контракты для облегчения выхода ребенка и плаценты через влагалище во время родов.
- После родов она сжимается и начинает готовиться к следующему менструальному циклу.
- Помогает притоку крови к яичникам. Он поддерживает другие органы, такие как влагалище, мочевой пузырь и прямую кишку. Он играет важную роль в сексуальных функциях, таких как запуск оргазма (5).
Интересно, насколько важен этот незаметный орган, правда? Читайте дальше, и мы дадим больше информации о матке и ее функциях.
Насколько велика матка? Нормальный размер матки у женщин
Размер матки варьируется от женщины к женщине. Он весит примерно от 70 до 125 г (6). Однако размер матки зависит от таких факторов, как возраст и гормональное состояние женщины.
Размер матки:
- До достижения половой зрелости длина матки составляет около 3,5 см, а толщина около 1,4 см (7).
- После достижения половой зрелости длина составляет от 5 до 8 см, ширина — 3,5 см, толщина — от 1,5 до 3 см.

- Во время беременности в срок матка имеет длину 38 см и ширину от 24 до 26 см.
Точно так же, как размер матки, положение матки также варьируется от женщины к женщине . Он может быть в антевертированном, антефлексивном или любом другом положении.
Из чего состоит матка?
Матка представляет собой перевернутый грушевидный полый мышечный репродуктивный орган (8), расположенный в тазовой области тела женщины.
Изображение: IStock
Состоит из гладких мышц, выстланных различными железами. Эти мышцы сокращаются во время оргазма, менструации и родов, в то время как железы становятся толще при стимуляции гормонов яичников каждый месяц. Если вы не забеременеете в период овуляции, железы будут отторгаться в течение месячного менструального цикла.
Матка входит во влагалище через шейку матки, которая состоит из фиброзно-мышечной ткани и контролирует поток материала в матку и из нее.
Знаете ли вы?
У некоторых женщин может быть короткая шейка матки, что увеличивает риск преждевременных родов.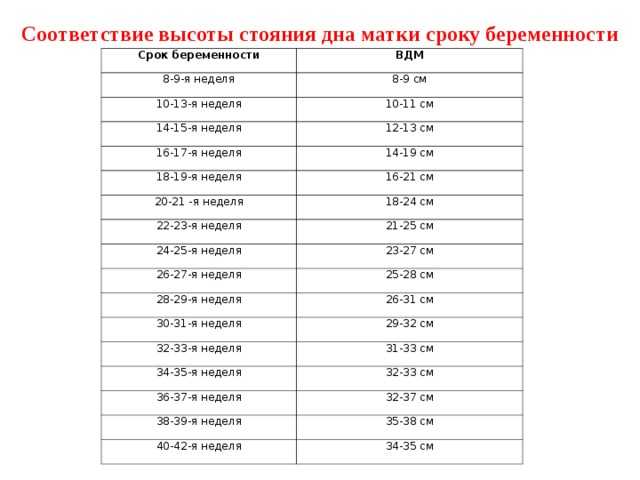 Медицинское или хирургическое вмешательство может помочь предотвратить осложнения (15).
Медицинское или хирургическое вмешательство может помочь предотвратить осложнения (15).
Связанный: Серкляж шейки матки: почему и как это делается во время беременности
Положение матки
Одним из факторов, влияющих на положение матки, является степень расширения мочевого пузыря. Матка обычно располагается прямо над мочевым пузырем и перед (передней) прямой кишкой. Нормальное положение матки прямое и вертикальное.
Распространенные положения матки
Положение матки также может быть антеверсивным или антефлексивным, оба эти положения распространены.
Изображение: Shutterstock
- В перевернутом положении матка наклонена вперед к мочевому пузырю/лобковой кости и к передней части тела.
- В антефлексивном положении матка повернута к лобковой кости вогнутой поверхностью.
Необычные положения матки
Определенные положения наклонены назад к прямой кишке.
- Ретровертированная матка наклонена назад к прямой кишке.
 Около 25% женщин имеют этот тип матки.
Около 25% женщин имеют этот тип матки.
- Ретрофлексированная матка противоположна антефлексированной матке, так как принимает вогнутую форму по направлению к прямой кишке (9).
Известно, что ретроматка не создает каких-либо проблем с фертильностью. Однако у вас может быть боль во время полового акта.
Наклон матки обычно не создает проблем во время беременности, так как измененная матка сохраняет наклон вперед (10).
Результаты исследований
Ущемление матки или защемление матки — чрезвычайно редкое осложнение заворота матки (16). Часть матки захватывается и расширяется в ограниченных областях таза, что может вызвать разрыв матки (17).
Связанный: Куда уходит сперма во время беременности? Это безопасно?
Измерение матки во время беременности
Ваш врач может измерить размер матки, также называемый высотой дна (дно — это куполообразная область в верхней части матки), чтобы понять рост и развитие плода. Высота дна — это расстояние от верхушки лобковой кости до верхушки матки, определяющее срок беременности i XTerm используется для описания продолжительности беременности в неделях. .
Высота дна — это расстояние от верхушки лобковой кости до верхушки матки, определяющее срок беременности i XTerm используется для описания продолжительности беременности в неделях. .
Примечание: Следует отметить, что размер матки варьируется от женщины к женщине и зависит от роста, веса и возраста (11).
Вы тоже можете измерить размер своей матки. Прежде чем мы перейдем к различным методам его измерения, давайте рассмотрим начальные шаги:
- Лягте на спину на кровать или на пол. В положении лежа вы не должны ощущать ни боли, ни головокружения.
- Найдите свою матку, коснувшись живота. Если вы беременны более 20 недель, вы можете прощупать матку чуть выше пупка. Матка твердая, округлая.
- Теперь переместите пальцы вверх, чтобы почувствовать верхнюю часть матки, которую также называют дном.
- Перейдите к поиску лобковой кости. Он расположен чуть выше линии лобковых волос.
 Кончик кости, который вы можете почувствовать, — это лобковая кость.
Кончик кости, который вы можете почувствовать, — это лобковая кость.
После того, как вы обнаружите дно и лобковую кость, вы можете измерить высоту дна с помощью различных методов.
1. Измерение высоты дна с помощью рулетки
- Измерьте расстояние между глазным дном и лобковой костью в сантиметрах с помощью рулетки.
- Например, если вы беременны на 24 неделе, то размер вашей матки обычно составляет 22-26 см. Матка обычно увеличивается на 1 см в неделю или примерно на 4 см в месяц.
Вы можете использовать этот метод для отслеживания роста беременности по неделям. Тем не менее, исследования говорят, что необходимо провести дополнительные исследования, чтобы выяснить надежность этого метода.
2. Измерение высоты дна матки пальцевым методом
- Если ваша матка находится ниже или выше пупка, измерьте, на сколько пальцев ниже или выше находится матка от пупка.
- Предполагается, что высота дна увеличивается на два пальца каждый месяц.
- Например, если вы на 4 ширины двух пальцев выше пупка, это означает семь месяцев беременности (см. рисунок выше).
Этот метод помогает определить срок беременности в месяцах (12).
Если вы обнаружите, что высота дна матки отличается от предполагаемой недели беременности, поговорите со своим врачом и развейте свои сомнения.
Размер матки во время беременности играет важную роль в благополучии вашего ребенка, растущего внутри. Далее мы рассмотрим, как можно сохранить здоровье матки во время беременности.
Как сохранить матку здоровой?
Лучший способ сохранить здоровье матки — это следить за своим здоровьем. Вот как это сделать:
- Обязательно правильно питайтесь и занимайтесь спортом для поддержания здоровья.
- Ешьте продукты, богатые омега-3 жирными кислотами.
- Бросьте курить, так как это вредно для матки.

- Не задерживайте мочу.
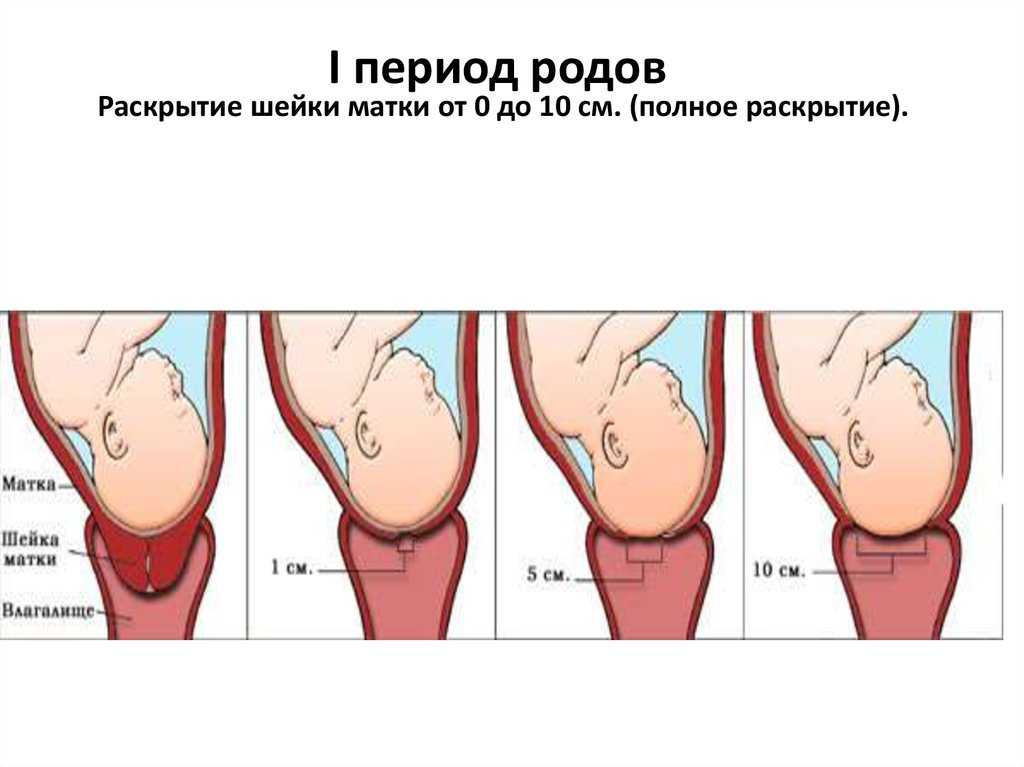
1. Когда открывается устье матки при беременности?
Открытие устья матки называется раскрытием шейки матки. К концу беременности шейка матки начинает раскрываться. Она истончается и расширяется во время первого периода родов и полностью расширяется примерно на 10 см во время последнего периода родов (13).
2. Как слабая матка влияет на беременность?
Несостоятельная или слабая шейка матки, своего рода аномалия матки, может привести к преждевременным родам у некоторых женщин (14).
3. Означает ли набухшая матка, что я беременна?
«Набухшая матка может означать беременность. Вообще говоря, к тому времени, когда вы сможете оценить припухлость матки, вам будет около трех месяцев. Однако есть и другие причины вздутия. Наиболее распространенной причиной отека являются миомы, которые представляют собой доброкачественные опухоли гладких мышц» 9.0022 наблюдает за доктором Линдеманном.
4. Почему во время беременности я чувствую острую боль в матке?
Почему во время беременности я чувствую острую боль в матке?
Беременные женщины могут чувствовать колющую боль в области матки и вокруг нее, живота или паховой области. Спазмы (по мере расширения матки), боль в круглой связке (поскольку связка, поддерживающая матку, растягивается при прогрессирующей беременности), газы или запоры являются некоторыми из его частых причин (18).
5. Где локализуется боль в матке?
Боль в матке на ранних сроках беременности в основном ощущается в области тазового дна (19).
Матка увеличивается во время беременности, и ее рост указывает на размеры плода. После родов матка снова принимает прежние размеры. Прекрасно, как маленький орган со временем вырастает до размеров арбуза, чтобы вместить растущий плод. Понимание того, как ваша матка меняется во время беременности, поможет вам оценить первые три триместра. Поскольку этот орган так важен для вашего здоровья, вы должны заботиться о нем до, во время и после беременности. Это влечет за собой правильное питание, регулярные физические упражнения и регулярные осмотры у гинеколога. Кроме того, сообщите своему гинекологу, если вы обнаружите какие-либо необычные менструальные признаки, чтобы можно было быстро лечить основную проблему.
Кроме того, сообщите своему гинекологу, если вы обнаружите какие-либо необычные менструальные признаки, чтобы можно было быстро лечить основную проблему.
Ключевые указатели
- Матка — это дом вашего ребенка, который постоянно расширяется в течение периода беременности, чтобы удерживать развивающийся плод.
- Во время беременности женщины могут испытывать постоянную потребность в мочеиспускании. Это происходит потому, что постоянно растущая матка давит на мочевой пузырь.
- Инволюция или сокращение матки происходит после родов. Матке требуется около шести-восьми недель, чтобы вернуться к своему нормальному положению и размеру, после чего она начинает готовиться к следующему менструальному циклу.
- Поддерживайте здоровую матку, употребляя в пищу правильные продукты, регулярно занимаясь спортом, потребляя продукты, богатые омега-3 жирными кислотами, бросая курить и не задерживая мочу.
Ссылки:
Статьи MomJunction написаны на основе анализа исследовательских работ авторов-экспертов и учреждений. Наши ссылки состоят из ресурсов, установленных властями в соответствующих областях. Вы можете узнать больше о достоверности информации, которую мы представляем в нашей редакционной политике.
Наши ссылки состоят из ресурсов, установленных властями в соответствующих областях. Вы можете узнать больше о достоверности информации, которую мы представляем в нашей редакционной политике.
1. Развивающийся ребенок; Родительский центр
2. Первый триместр; John Hopkins Medicine
3. Беременность: начало; Women’s Specialists of New Mexico, Ltd
4. Г-жа Радждавиндер Каур1 и др.; Квази-экспериментальное исследование для оценки эффективности раннего амбулаторного лечения инволюции матки среди послеродовых матерей, поступивших в больницу SGRD, Валлах, Шри-Амритсар, Пенджаб; Международный журнал медицинских наук и исследований
5. Роль матки в фертильности, беременности и программировании развития; Американское общество репродуктивной медицины
6. Определение маршрута и метода гистерэктомии; Ethicon Endo-Surgery, Inc.
7. Wellington de Paula Martins, et al.; УЗИ органов малого таза у детей и подростков; Scielo
8. Анатомия женской тазовой области; John Hopkins Medicine
Анатомия женской тазовой области; John Hopkins Medicine
9. Доктор Энн Мари Коди; Матка и эндометрий Общие и необычные патологии; Британское медицинское ультразвуковое общество
10. Матка ретровертирована; Лучшее здоровье; Правительство штата Виктория
11. Д-р Аджай М. Пармар и др.; сонографические измерения матки и их корреляция с различными параметрами у рожавших и нерожавших женщин; Международный журнал медицинской науки и образования
12. Модуль дородовой помощи: 10. Оценка гестационного возраста по измерению высоты дна матки; Открытый университет
13. Созревание шейки матки; Клиника Кливленда
14. Аномалии матки – проблемы с маткой; Tommy’s
15. Цервикальная недостаточность и короткая шейка матки; March of Dimes
16. Ущемленная матка; Radiopaedia
17. Richard Slama, et al.; (2015) Ущемление матки: редкая причина задержки мочи у здоровых беременных; Национальная медицинская библиотека
18. Острая боль во время беременности; Американская ассоциация беременных
Острая боль во время беременности; Американская ассоциация беременных
19. Боль в матке: узнайте о причинах и лечении на ранних сроках беременности; Больница Меданта
Следующие две вкладки изменяют содержимое ниже.
- Рецензент
- Автор
- Эксперт
-
36-я неделя беременности: симптомы и развитие ребенка
-
36-я неделя беременности ancy: Симптомы и развитие ребенка
-
21-я неделя беременности: симптомы, развитие ребенка и советы
-
21-я неделя беременности: симптомы, развитие ребенка и советы
-
Беременность на 1 неделе: симптомы, развитие ребенка и советы
-
Беременность на 1 неделе: симптомы, развитие ребенка и советы
-
Беременность на 17 неделе: симптомы, развитие ребенка и размер 17 недель беременности : Симптомы, развитие ребенка и размер
-
15 недель беременности: симптомы, развитие ребенка и советы
-
15 недель беременности: симптомы, развитие ребенка и советы
-
11-я неделя беременности: симптомы, развитие ребенка и советы
-
11-я неделя беременности: симптомы, развитие ребенка и советы
-
38-я неделя беременности: симптомы, развитие ребенка и советы s
-
38-я неделя беременности : Симптомы, развитие ребенка и советы
-
Беременность по неделям — симптомы, развитие ребенка и изменения организма
-
Беременность по неделям — симптомы, развитие ребенка и изменения организма
-
5 основных фаз развития легких у плода ; Кэтрин Л.
 Фредлунд.
Фредлунд. Информация об авторе и организациях
Последнее обновление: 25 июля 2022 г.
Непрерывное обучение
Гестационный возраст — ключевой элемент данных, используемый поставщиками медицинских услуг для определения времени проведения различных скрининговых тестов и оценок состояния плода и матери. на протяжении всей беременности. Гестационный возраст можно оценить в любое время во время беременности, и существует несколько способов оценки, каждый из которых требует различного оборудования или навыков и связан с разной степенью точности. Получение более точных оценок гестационного возраста с помощью более эффективных диагностических подходов может инициировать более оперативное лечение беременной пациентки. В этом упражнении описываются многие методы, используемые для правильной оценки гестационного возраста, и подчеркивается роль межпрофессиональной команды в уходе за беременными.
Цели:
-
Объясните, как определить срок беременности с помощью УЗИ.

-
Описать несонографические методы оценки гестационного возраста.
-
Объясните клиническую значимость правильной оценки гестационного возраста с помощью УЗИ.
-
Объясните важность улучшения координации помощи межпрофессиональной командой для оптимизации использования ультразвука для оценки гестационного возраста.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гестационный возраст – это ключевой элемент данных, используемый поставщиками медицинских услуг для определения времени проведения различных скрининговых тестов и оценки состояния плода и матери на протяжении всей беременности. Гестационный возраст можно оценить в любое время во время беременности, и существует несколько способов оценки, каждый из которых требует различного оборудования или навыков и с разной степенью точности. Получение более точных оценок гестационного возраста с помощью более эффективных диагностических подходов может инициировать более оперативное лечение беременной пациентки.

Существует множество подходов к оценке гестационного возраста. До УЗИ практикующим врачам приходилось полагаться на подробные истории болезни и результаты физического осмотра. В частности, большое значение имело определение даты последней известной менструации. Ввод даты последней менструации в различные формулы может дать как предполагаемый срок беременности, так и предполагаемую дату родов. Результаты физического осмотра, такие как определение высоты дна матки, также являются методом оценки гестационного возраста.
Ультразвук стал более точным методом оценки гестационного возраста плода, особенно в первом триместре. Как трансвагинальное, так и трансабдоминальное зондирование используются для более точного определения гестационного возраста. Трансвагинальное введение более полезно в первом триместре беременности. Несколько параметров были описаны с использованием ультразвука, чтобы помочь в расчете гестационного возраста, и они будут описаны здесь. Кроме того, послеродовые системы оценки, включающие целенаправленные физические и неврологические обследования, также могут дать представление о гестационном возрасте.

Анатомия и физиология
Матка — это орган малого таза, который питает развивающийся плод. Примерно через 4 недели после зачатия матка будет увеличиваться в размере примерно на 1 см каждую неделю. Между 4,5 и 5 неделями беременности формируется гестационный мешок или скопление внутриматочной жидкости. Следующая замечательная находка происходит между 5 и 6 неделями развития желточного мешка. Эта структура может сохраняться до 10 недель. Полюс плода с сердечной активностью можно обнаружить между 5,5 и 6 неделями. После этого периода эмбрион развивается с более различимыми органами и анатомическими особенностями. При использовании ультразвука для визуализации анатомии ориентиры таза включают мочевой пузырь, стенку матки, полоску влагалища и прямую кишку. Мочевой пузырь обычно расположен впереди и ниже матки. Стенка мочевого пузыря будет круглой с анэхогенным (черным), заполненным жидкостью центром. Размер мочевого пузыря зависит от количества удерживаемой мочи. Матка будет иметь толстую мышечную изоэхогенную (серую) стенку с анэхогенным (черным) центром, по которому можно определить внутриматочную беременность на разных стадиях.
 Отличить мочевой пузырь от матки можно легко, взглянув на толщину стенки. Стенка матки значительно толще стенки мочевого пузыря. Полоса влагалища располагается позади мочевого пузыря. Прямая кишка будет самой задней круглой структурой на УЗИ малого таза с анэхогенным (черным) или изоэхогенным (серым) центром на экзамене.
Отличить мочевой пузырь от матки можно легко, взглянув на толщину стенки. Стенка матки значительно толще стенки мочевого пузыря. Полоса влагалища располагается позади мочевого пузыря. Прямая кишка будет самой задней круглой структурой на УЗИ малого таза с анэхогенным (черным) или изоэхогенным (серым) центром на экзамене. Показания
У всех беременных пациенток должен быть рассчитан гестационный возраст для безопасного пренатального обследования в течение оставшейся части беременности как для матери, так и для плода.
Противопоказания
Особых противопоказаний для оценки гестационного возраста беременных нет. Однако метод, используемый для оценки гестационного возраста, может не подходить для некоторых пациентов. Трансвагинальное ультразвуковое исследование не следует проводить беременным пациенткам с вагинальным кровотечением и известным предлежанием плаценты, беременным пациенткам с преждевременным разрывом плодных оболочек и пациенткам, которые отказываются от обследования, несмотря на информированное обсуждение.
 Специфических противопоказаний к трансабдоминальному УЗИ нет; однако сканирование открытой раны было бы неоптимальным для ухода за пациентом и получения изображения.
Специфических противопоказаний к трансабдоминальному УЗИ нет; однако сканирование открытой раны было бы неоптимальным для ухода за пациентом и получения изображения. Оборудование
Ультразвуковой аппарат с фазированной решеткой или криволинейным датчиком для трансабдоминального доступа. Внутриполостной зонд для трансвагинального доступа.[6]
Персонал
Опытный врач УЗИ должен оценить гестационный возраст беременной пациентки. Опыт может включать в себя специальное практическое обучение у постели больного с сертифицированным инструктором по УЗИ, курсы непрерывного медицинского образования или семинары или другое обучение ультразвуку. Медицинский работник, проводящий ультразвуковое исследование у постели больного, должен пройти специальную подготовку по оценке гестационного возраста и чувствовать себя комфортно, делая оценку гестационного возраста на основе своего предыдущего опыта и собственной оценки своих возможностей и уровня навыков. Для более точной оценки срока беременности беременная пациентка должна пройти обследование у сертифицированного УЗИ-специалиста.

Подготовка
Подготовка к оценке гестационного возраста с помощью ультразвука включает описание процедуры для пациентки, а также рисков и преимуществ использования ультразвука для оценки их беременности. Согласие должно быть получено от вашего пациента до начала. При проведении трансвагинального ультразвукового исследования должен присутствовать соответствующий сопровождающий. Во время оценки следует учитывать комфорт пациента.
Техника
Пренатальная техника
Несонографические методы определения гестационного возраста
-
Правило Негеле: Установите дату последней менструации, собрав у пациентки анамнез. От этой даты прибавьте 1 год и 7 дней, затем отнимите 3 месяца. Это приблизит предполагаемую дату доставки. Дата последней известной менструации даст приблизительную дату начала возраста плода.[7]
-
Матка Размер: Матка описана как мягкий шаровидный тазовый орган.
 Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности.
Во время беременности матка увеличивается в размерах, чтобы вместить развивающийся плод. Приблизительно на 12-й неделе беременности матка становится достаточно большой, чтобы ее можно было пальпировать прямо над лобковым симфизом. На 16-й неделе беременности дно матки можно пальпировать посередине между пупком и лобковым симфизом. На 20-й неделе беременности глазное дно может пальпироваться на уровне пупка. После 20 недель беременности высота лобкового симфиза и дна в сантиметрах должна коррелировать с неделей беременности.
Сонографические методы определения гестационного возраста
-
Первый триместр Датировка: Ультразвуковое исследование в течение первых 13 недель и 6 дней обеспечит наиболее точную оценку гестационного возраста. Могут использоваться как трансвагинальный, так и трансабдоминальный подходы. Однако трансвагинальный подход может обеспечить более четкое и точное представление о ранних эмбриональных структурах.
 Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом.
Хотя гестационный мешок и желточный мешок являются первыми измеримыми маркерами, видимыми на УЗИ, они плохо коррелируют с гестационным возрастом.
-
Длина от темени до крестца (CRL) является наиболее точным измерением, коррелирующим с гестационным возрастом. Используя среднее значение трех измерений, CRL можно определить с помощью штангенциркуля на ультразвуковом аппарате, измеряя прямую линию от внешнего края головного полюса до крестца эмбриона. Это измерение можно включить в многочисленные проверенные таблицы и формулы, которые хорошо коррелируют с гестационным возрастом.[8]
-
-
Второй триместр Дата: Если гестационный возраст не определяется в течение первого триместра, для оценки гестационного возраста можно использовать альтернативные сонографические методы. Эти методы, как правило, не рекомендуются в качестве вариантов первой линии для свиданий, но они более полезны для определения того, находится ли размер плода в пределах нормы.
 Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.
Эти измерения не должны изменить гестационного возраста или даты родов, если предыдущий CRL был рассчитан в течение первого триместра.
-
Бипариетальный диаметр (БПД): Этот биометрический параметр рекомендуется в качестве надежного метода датирования, поскольку он был тщательно изучен и хорошо воспроизводится. Техника включает трансабдоминальный доступ с расположением фазированной решетки или криволинейного датчика перпендикулярно теменным костям плода. Свод черепа должен выглядеть как гиперэхогенная (ярко-белая) структура, гладкая и симметричная. БЛД измеряется вдоль плоскости, пересекающей третий желудочек и таламус. С помощью функции калипера курсоры размещаются на внешнем крае проксимального отдела черепа и внутреннем крае дистального отдела черепа. Это значение даст бипариетальный диаметр [9].]
-
Окружность головы (ОК): Этот биометрический параметр считается хорошим показателем гестационного возраста, при этом некоторые исследования предполагают его превосходство над бипариетальным диаметром.
 Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10]
Этот параметр также может быть полезен клинически при оценке нарушений роста. Здесь используется тот же сонографический подход, что и при ПРЛ. Для визуализации плоскости, пересекающей третий желудочек и таламус, используется фазированная решетка или криволинейный преобразователь. Однако для достижения наибольшего передне-заднего диаметра полость прозрачной перегородки должна визуализироваться спереди, а щель намета — сзади. Мозжечок и боковые желудочки не должны визуализироваться в стандартной проекции HC. Используя штангенциркуль, отметьте курсоры на внешних краях свода черепа на двусторонней основе. Ультразвук должен иметь эллиптический измерительный инструмент, который будет генерировать измерение периметра свода черепа.[10] -
Длина бедренной кости (FL): Бедренная кость может быть визуализирована уже на 10-й неделе беременности благодаря ее размеру и плотности на УЗИ. С помощью фазированной решетки или криволинейного датчика выровняйте вдоль длинной оси ближайшей бедренной кости.
 Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10]
Проксимально визуализируйте головку бедренной кости или большой вертел и дистально визуализируйте мыщелок бедренной кости. Используя штангенциркуль, измерьте длину диафиза в месте соединения кости и хряща, стараясь не включать головку бедренной кости, большой вертел или мыщелок бедренной кости.[10] -
Окружность живота (AC): Биометрический параметр сложнее измерить, и он в меньшей степени позволяет точно предсказать срок беременности, чем другие описанные методы. Тем не менее, это может быть полезно для плодов с аномалиями черепа или конечностей, а также для оценки массы плода и учета интервалов роста. Используя фазированную решетку или криволинейный датчик, расположите датчик перпендикулярно брюшной стенке плода и визуализируйте симметричный внешний вид нижних ребер. Этот вид должен быть при наибольшем диаметре печени плода. Обратите внимание, что на этом уровне часто визуализируется желудок плода. Пупочная часть левой воротной вены в самом коротком виде является еще одним признаком правильного расположения.
 Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10]
Используя штангенциркуль, получите четыре точки калибровки вокруг живота на краю кожи, не включая грудную клетку. Эллиптический инструмент также можно использовать для вычисления длины окружности.[10]
-
-
Третий триместр Датировка: Если гестационный возраст не был определен по третьему триместру, несколько параметров коррелируют с предполагаемым возрастом и зрелостью плода. Например, центры окостенения эпифизов бедра часто отмечаются в 32 недели. Проксимальные центры окостенения большеберцовой кости визуализируются в 35 недель. Проксимальные центры окостенения плечевой кости появляются в конце триместра и коррелируют со зрелостью легких плода [11].
Послеродовые методы
-
Метод Дубовица: Это был исторически стандартный метод определения постнатального гестационного возраста, основанный на 34 физических и неврологических оценках. Эти оценки разделены на 6 категорий: тон, паттерны тона, рефлексы, движения, аномальные признаки и поведение.
 Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12]
Баллы выставляются на основании подробного иллюстративного листа. Более высокие баллы коррелируют с большей зрелостью. Общий балл можно нанести на график, который также коррелирует с гестационным возрастом.[12] -
New Ballard Score: Эта усовершенствованная система оценки используется для определения постнатального гестационного возраста у недоношенных детей до 20 недель. Система разделена на 6 компонентов физической зрелости и 6 нервно-мышечных компонентов. Компоненты физической зрелости включают кожу, лануго, подошвенные складки, молочные железы, уши/глаза и половые органы. Нервно-мышечные компоненты включают осанку, квадратное окно/запястье, отдачу руки, подколенный угол, знак шарфа и пятку к уху. Были созданы подробные иллюстрации, чтобы помочь экзаменатору определить соответствующие баллы, которые коррелируют с гестационным возрастом. Это обследование выполняется быстрее и может быть более переносимым для более больных младенцев.[13]
Осложнения
Пренатальные методы
Несонографические методы определения гестационного возраста
-
Правило Негеле: Это правило предполагает стандартизированный 28-дневный менструальный цикл с оплодотворением на 14-й день.
/19/19.jpg) Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7]
Однако у многих женщин циклы нерегулярны с вариабельностью продолжительности фолликулярной фазы, влияющей на овуляцию. История последней менструации может быть искажена кровотечением на ранних сроках беременности, использованием гормональных контрацептивов или неверным воспоминанием даты последней менструации.[7] -
Размер матки : Этот вывод в первую очередь зависит от физического осмотра поставщика услуг. Это может быть связано с материнскими факторами, включая, помимо прочего, ожирение, многоплодную беременность, лейомиому и миомы. У матери также может быть загнутая назад матка, что изменит нормальные прогрессивные ориентиры. Навыки и опыт отдельных практикующих врачей делают результаты менее надежными и воспроизводимыми.
Сонографические методы для определения гестационного возраста
-
Длина от темени до крестца ( CRL ): Этот параметр становится менее точным для прогнозирования гестационного возраста и даты родов по мере продвижения беременности из-за нормального эмбрионального развития и изменчивости анатомического положения.
 Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста.
Как только CRL превышает 84 мм, BDP служит лучшим индикатором гестационного возраста. -
Бипариетальный диаметр (ДДД): Этот параметр становится ограниченным после 22 недель беременности из-за нормального биологического развития с вариациями размера и формы плода. Если существует физиологическая или патологическая причина изменения размера и формы черепа, пограничное расстройство личности может привести к ложным измерениям [9].]
-
Окружность головы (ОК): Этот параметр полезен для определения срока беременности, но перед измерением необходимо определить несколько ориентиров. Через 22 недели наблюдаются значительные различия из-за нормального развития, влияющие на размер и форму.
-
Длина бедренной кости (FC): При получении этого параметра могут возникать многочисленные ошибки, включая, помимо прочего, неоссифицированные части бедренной кости и отсутствие визуализации всей бедренной кости. Это может привести к неверным расчетам гестационного возраста.
 Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10]
Средняя длина бедренной кости может отличаться у разных этнических групп или может указывать на патологию. Опять же, этот параметр имеет вариабельность через 22 недели из-за нормального биологического развития.[10] -
Окружность живота (AC): Этот параметр имеет большую погрешность для определения гестационного возраста из-за множества факторов, включая асимметрию живота, изменения дыхания и движений, а также навыки пользователя. Как и другие параметры, значительная изменчивость наблюдается через 22 недели [10].
-
Центры окостенения: Эти параметры не связаны напрямую с точным сроком беременности. Наличие этих окостеневших центров скорее является маркером зрелости плода, что проявляется на более поздних сроках беременности.[11]
Послеродовые методы
-
Метод Дубовица: Из-за большого количества критериев, необходимых для проведения исследования, этот метод может быть труднее применять к больным и недоношенным детям.
 Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12]
Кроме того, выполнение этого экзамена может занять до 20 минут. Исследования показали, что этот метод имеет тенденцию к завышению гестационного возраста.[12] -
New Ballard Score: Хотя это обследование выполняется быстрее, исследования показали, что эта система может завышать гестационный возраст недоношенных детей.[13]
Клиническое значение
Ранняя эхография была полезным дополнением к данным анамнеза и физикального обследования при установлении гестационного возраста. Хотя сонография может визуализировать беременность на разных стадиях, этот инструмент необходимо применять надлежащим образом, а также необходимо учитывать его специфические ограничения. Как можно более раннее определение наиболее точного гестационного возраста обычно обеспечивает наилучшую медицинскую помощь как матери, так и плоду в течение оставшейся части беременности.
Улучшение результатов работы команды здравоохранения
Важно получить данные о гестационном возрасте при всех беременностях, чтобы обеспечить стандартное медицинское обслуживание как матери, так и плода.
 Сочетание анамнеза, физического осмотра, ранней сонографии в первом триместре и пренатальной оценки необходимо для получения более точного гестационного возраста. Различные методы могут быть более полезными в зависимости от того, насколько далеко продвинулась беременность. Было показано, что ранняя эхография является наиболее полезным предиктором гестационного возраста; однако доступны и другие поздние методы, помогающие определить возраст.
Сочетание анамнеза, физического осмотра, ранней сонографии в первом триместре и пренатальной оценки необходимо для получения более точного гестационного возраста. Различные методы могут быть более полезными в зависимости от того, насколько далеко продвинулась беременность. Было показано, что ранняя эхография является наиболее полезным предиктором гестационного возраста; однако доступны и другие поздние методы, помогающие определить возраст. Контрольные вопросы
-
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
-
Комментарий к этой статье.
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрема, 2014 г.» (общественное достояние)
Рисунок
Диаграмма, показывающая массу тела при рождении в зависимости от гестационного возраста. Предоставлено Wikimedia Commons (общественное достояние)
Ссылки
- 1.

-
Robert Peter J, Ho JJ, Valliapan J, Sivasangari S. Измерение высоты дна симфиза (SFH) при беременности для выявления аномального роста плода. Cochrane Database Syst Rev. 2015 Sep 08;2015(9):CD008136. [Бесплатная статья PMC: PMC6465049] [PubMed: 26346107]
- 2.
-
Авербах С., Пури М., Блюм М., Рокка С. Датирование беременности с использованием последней менструации и бимануальное обследование для медикаментозного аборта в аптеках и медицинских центрах в Непал. Контрацепция. 2018 окт;98(4):296-300. [Бесплатная статья PMC: PMC6139283] [PubMed: 29936150]
- 3.
-
van den Heuvel TLA, de Bruijn D, de Korte CL, Ginneken BV. Автоматическое измерение окружности головы плода с использованием двухмерных ультразвуковых изображений. ПЛОС Один. 2018;13(8):e0200412. [Бесплатная статья PMC: PMC6107118] [PubMed: 30138319]
- 4.
-
Сасидхаран К., Датта С., Наранг А. Действительность новой оценки Балларда до 7-го дня постнатальной жизни у умеренно недоношенных новорожденных.
 Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779]
Arch Dis Child Fetal Neonatal Ed. 2009 г.Январь; 94 (1): F39-44. [PubMed: 19103779] - 5.
-
Rowling SE, Langer JE, Coleman BG, Nisenbaum HL, Horii SC, Arger PH. Эхография на ранних сроках беременности: зависимость пороговых и дискриминационных значений от частоты трансвагинального датчика. AJR Am J Рентгенол. 1999 г., апрель; 172(4):983-8. [PubMed: 10587132]
- 6.
-
Grisolia G, Milano K, Pilu G, Banzi C, David C, Gabrielli S, Rizzo N, Morandi R, Bovicelli L. Биометрия ранней беременности с помощью трансвагинальной сонографии. УЗИ Акушерство Гинекол. 1993 ноябрь 01;3(6):403-11. [PubMed: 12797241]
- 7.
-
Лойтвед К.А., Новый взгляд на правило Флеминга В. Нэгеля. Sex Reprod Healthc. 2016 июнь; 8:100-1. [PubMed: 27179385]
- 8.
-
Robinson HP, Fleming JE. Критическая оценка измерений гидролокатором «длины от макушки до крестца». Br J Obstet Gynaecol. 1975 г., сен; 82 (9): 702-10. [PubMed: 1182090]
- 9.

-
