Ингаляции при насморке небулайзером: самые эффективные рецепты
Самым распространенным симптомом простудных недугов, аллергий, вирусов считается насморк. Чтобы его устранить, необходимо комплексное лечение, состоящее из выполнения физиотерапевтических процедур. Ингаляции при насморке небулайзером заметно улучшают самочувствие человека, избавляя от проблем с носовым дыханием. Процедуры можно выполнять дома, если есть специальный аппарат. О правилах их проведения рассказано в статье.
Преимущества
Ингаляции с помощью небулайзера быстро вылечивают насморк у детей и взрослых. Устройство имеет много преимуществ. По сравнению со спреями и аэрозолями, пары распределяются по слизистой равномерно и после вдыхания проникают в нижние дыхательные пути. У обычного спрея узкое назначение, а ингаляция считается комплексной мерой.
Так как лекарство растворяют в физрастворе, во время вдыхания слизистая носа увлажняется, что устраняет корочки от сосудосуживающих капель. От этих капель появляется раздражение слизистой, сухость и зуд. Данные последствия исчезают после нескольких ингаляций.
При некоторых недугах слизь в носу густая, поэтому сложно высморкаться, особенно детям. Увлажняющие пары позволяют сделать слизь жидкой и облегчить ее устранение. Это важно, так как скопление слизи приводит к распространению воспаления.
Если ингаляции выполняются без сильных лекарств, гормонов, антибиотиков, то никаких побочных эффектов и аллергий не появляется. Прибор воздействует мягко и безопасно. Процедуры могут проводиться как при недугах носа, так и инфекциях верхних и нижних дыхательных путей.
Показания
Растворы для ингаляций при насморке небулайзером бывают разные. Процедуры можно проводить в следующих случаях:
- Гайморит. В этом случае спрей не обладают высокой эффективностью. Они способны распылять препарат неравномерно по слизистой, поэтому до гайморовых пазух препарат доходит слабо. А небулайзер имеет более сильное воздействие.
- Ринит. Лечение данного недуга определяется его причинам.
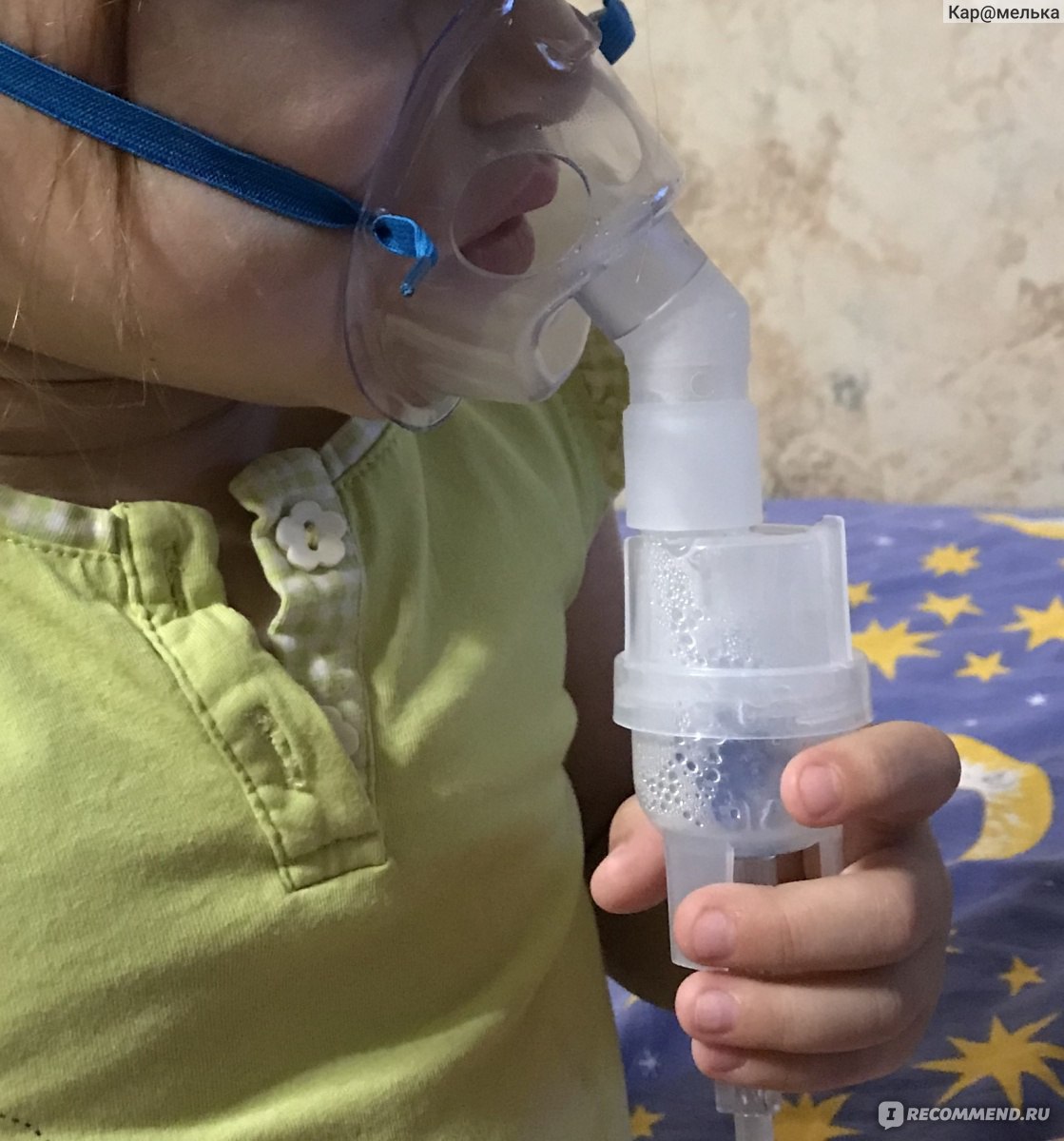 Ингаляции устранят отек, воспаление, чтобы не допустить осложнений.
Ингаляции устранят отек, воспаление, чтобы не допустить осложнений. - Фронтит. При данном недуге происходит воспаление лобных пазух. Ингаляции по сравнению с другими методами лечения являются более эффективными.
- ОРВИ. При данном недуге могут проявляться симптомы в виде температуры, кашля, першения в горле, отека. Ингаляции облегчают комплекс симптомов. Но при температуре их выполнять нежелательно.
Особенности устройства
Небулайзером называют приспособление, которое применяется для ингаляции и создает сверхмалые дисперсные частицы лекарства во взвеси с парами воды и воздуха. Сверхмалыми являются такие частицы, размер которых составляет 2-5 мкм, то есть они заметно меньше частичек обычного пара.
Из-за маленького размера капли лекарства поступают в дыхательную систему, в том числе в альвеолы легких. Аппарат изначально был создан для лечения недугов трахеобронхиального дерева. Ингаляции при насморке небулайзером могут выполняться при использовании специальной маски, с помощью которой регулируется размер частичек проявляемого пара. Данной маски обычно нет в комплекте с небулайзером и необходимо приобретать ее отдельно.
Данной маски обычно нет в комплекте с небулайзером и необходимо приобретать ее отдельно.
В некоторых приборах можно регулировать размер образуемых частичек, и тут необходимо установить регулятор так, чтобы частицы были более крупными. При этом большая часть лекарства оседает в трахее и бронхах, но некоторая часть будет находиться на воспаленной слизистой оболочке.
Виды небулайзеров
На сегодняшний день выпускается 3 вида небулайзера – компрессорные, меш-небулайзеры и ультразвуковые. Первый вид больше подходит для лечения насморка и кашля. Он способен создать крупную дисперсию, поэтому лекарственное средство осядет в верхних дыхательных путях.
Помогают и ультразвуковые устройства, поскольку они создают мельчайшие частички, которые почти все оседают в бронхах, поэтому в слизистой носа ничего не будет. При этом надо знать, какие ингаляции при насморке небулайзером выполняются. О видах используемых средств рассказано далее.
Какие лекарства используются?
Ингаляции при насморке небулайзером выполняются почти со всеми веществами, применяемыми в лечении простуды, для промывания носа. В устройство запрещено заливать травяные отвары, перемолотые таблетки и маслянистые жидкости – они забивают капилляры в небулайзере и выводят его из строя.
В устройство запрещено заливать травяные отвары, перемолотые таблетки и маслянистые жидкости – они забивают капилляры в небулайзере и выводят его из строя.
После попадания в легкие сосудосуживающие препараты приводят к нарушению кровотока в ткани легкого, что улучшает насыщаемость крови кислородом, возникает одышка. В сложных случаях вероятно удушье. Поэтому не стоит пользоваться сосудосуживающими каплями.
Эфирные масла, проникая в легкие, захватываются иммунными клетками. А поскольку они считаются чужеродными для организма, это приводит к появлению воспаления и отека. Данное явление называется липоидной пневмонией, а нередко это приводит к смерти.
Иммуностимуляторы
Ингаляции при насморке небулайзером часто выполняются с применением раствора интерферона. Рецепт смеси достаточно простой. Для ингаляции требуется содержимое 1 ампулы, которое смешивают с физраствором (3 мл). Средство помещают в емкость для лекарств. Процедуры необходимо выполнять 2 раза в день по 5-15 минут.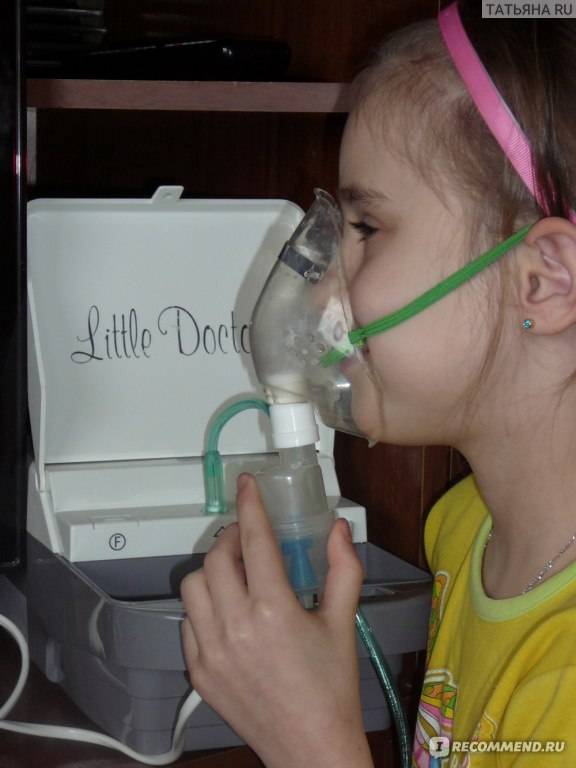
«Деринат» используется в лечении и профилактике вирусных недугов. Его используют как лекарство для ингаляций при насморке с небулайзером. Чтобы провести процедуру, достаточно 2 мл лекарства, которое разводят с физраствором (2 мл).
Использование солевых и щелочных ингаляций
Помогает при насморке для ингаляций для небулайзера физраствор (0,9%). Необходимо лишь вдыхать пары солевого раствора или минеральных вод, предпочтительнее боржоми.
Благодаря вдыханию паров воды увлажняется слизистая носа, размягчаются появившиеся корки, и облегчается отхождение слизи. Человек ощущает уменьшение жжения в носу и устранение сухости.
Аптечные настойки
Ингаляции при кашле и насморке небулайзером выполняются с помощью аптечных отваров, к примеру, с «Тонзилгоном». Смесь состоит из нескольких трав, в нее входит ромашка, алтей, хвощ, грецкий орех, тысячелистник, дуб и одуванчик. Средство имеет антисептическое, иммуностимулирующее свойство.
Поддерживать местный иммунитет позволит «Хлорофиллипт» – экстракт эвкалипта, обладающий не только стимулирующим действием, но и секретолитическим эффектом.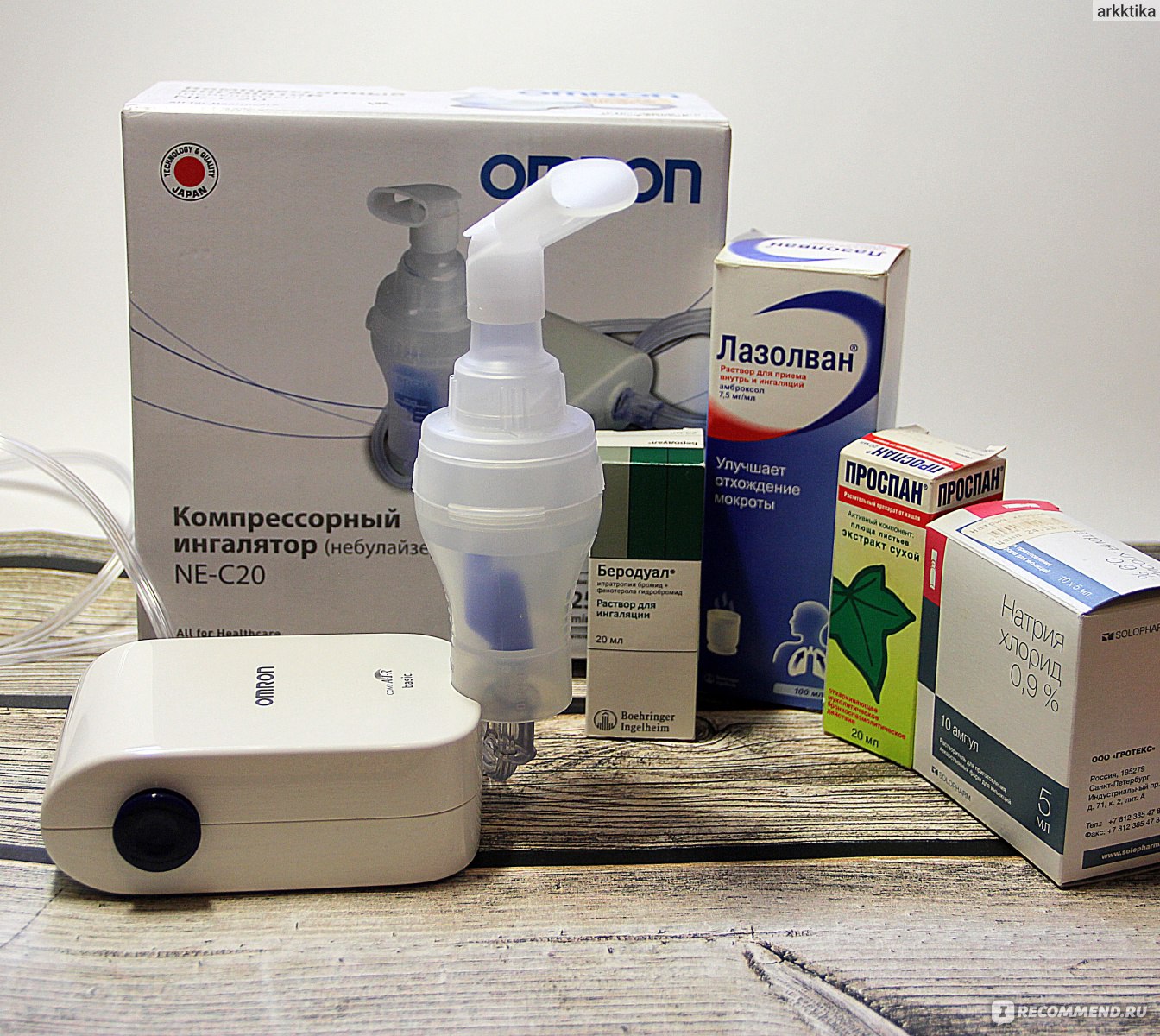 Носовой секрет становится жидким, благодаря чему облегчается его устранение из носа. Процедуры нельзя проводить при наличии аллергии на входящие в состав растения.
Носовой секрет становится жидким, благодаря чему облегчается его устранение из носа. Процедуры нельзя проводить при наличии аллергии на входящие в состав растения.
Рецепты ингаляций при насморке небулайзером достаточно простые. «Тонзилгон» надо развести с физраствором в количестве:
- 1:1 для взрослых и детей от 7 лет.
- 1:2 – 1-7 лет.
- 1:3 – до 1 года.
«Хлорофиллипт» надо разводить с физраствором в количестве 1:10. Чтобы использовать раствор в ингаляторе, его надо разделить на одинаковые части по 3 мл. Необходимо выполнять по 2 процедуры в день.
Рецепты ингаляций при насморке небулайзером со спиртовыми растворами немного сложные в применении, поскольку необходимо точно дозировать препарат. Для этого подходит «Ротокан» и спиртовые настойки календулы и прополиса. Чтобы приготовить раствор, необходимо развести настойку с физраствором в количестве 1:40. Ингаляции спиртовыми растворами разрешается выполнять не больше 2 раз в день.
Антибактериальные и антисептические средства
Ингаляции при насморке небулайзером взрослым можно выполнять с готовым раствором «Фурацилина» – его заливают в устройство. Процедуры выполняют 2-3 раза в день, применяя 4 мл на 1 ингаляцию.
Процедуры выполняют 2-3 раза в день, применяя 4 мл на 1 ингаляцию.
Применение антибиотиков в лечении насморка считается бессмысленным, к тому же может привести к снижению иммунитета и появлению грибковых инфекций. Поэтому не следует самостоятельно назначать такие препараты, чтобы не допустить серьезных осложнений.
Муколитики
Еще чем делать ингаляции при насморке небулайзером? Могут применяться муколитические препараты, хотя больше они эффективны в лечении кашля, чем для заболеваний носа. Но если мучает простуда, то лечение кашля не будет лишним, и в этом случае необходимы такие комбинированные средства, как:
- «Лазолван».
- «Флуимуцил».
- «Ацетилцистеин».
У детей
Рецепты ингаляций при насморке небулайзером для детей такие же, как и для взрослых, необходимо лишь придерживаться дозировок. Процедуры можно выполнять и до 1 года. Особенно эффективными будут мероприятия при склонности к болезням легких и бронхов.
Правила создания раствора и выполнения процедур
Чтобы средство было эффективным, его необходимо правильно применять. Неподходящая дозировка или неправильно выполненная процедура не только понижает эффективность лекарства, но и может отрицательно повлиять на состояние человека. Есть некоторые правила, которые позволят не допустить ошибок в выполнении процедур:
Неподходящая дозировка или неправильно выполненная процедура не только понижает эффективность лекарства, но и может отрицательно повлиять на состояние человека. Есть некоторые правила, которые позволят не допустить ошибок в выполнении процедур:
- Перед приготовлением раствора надо подготовить аппарат. Его необходимо собрать по инструкции, прикрепить контейнер для лекарственного средства, подготовить маску и предварительно обработать ее спиртом.
- Все препараты разводятся физраствором по инструкции. Не следует пользоваться чистыми препаратами, поскольку они приводят к появлению побочных эффектов. Жидкий раствор наливают в контейнер первым, капли добавляют после физраствора.
- Чем меньше лет ребенку, тем сильнее разбавляют средство. Не стоит самовольно повышать дозировку действующего средства. Это не только усиливает лечебное действие, но и приводит к осложнениям.
- Спиртовые настойки разбавляют сильнее по сравнению с другими средствами. Соотношение лекарства и физраствора обычно равно 1:40 или 1:20.

- Ингаляции надо выполнять курсами, продолжительность которых назначается врачом. Одноразовая процедура не приводит к желаемому эффекту. Обычно курс составляет 5-10 дней. Выполнять процедуры надо через час после или за час до еды.
- Перед мероприятием необходимо проверить температуру. Если она больше 37,5, то ингаляции выполнять не следует.
- До и после процедуры не стоит в течение часа курить, употреблять пищу, пить. Желательно некоторое время после мероприятия дать голосовым связкам отдых.
- При процедуре человек должен находиться в удобном положении и плотно прижать маску к лицу. Одна процедура составляет 5-7 минут.
- Если появляются неприятные ощущения, процедуру надо закончить.
Противопоказания
Ингаляции с применением физраствора и минеральной воды почти не имеют противопоказаний. Если в небулайзер добавляются разные средства, необходимо знакомиться с инструкцией и с противопоказаниями к определенному составу. Хотя процедуры безопасные, все же противопоказания есть.
Перед назначением лечения врачи предупреждают о побочных эффектах и противопоказаниях:
- Повышенная температура. При этом симптоме нельзя выполнять никакие ингаляции. При воздействии пара происходит расширение сосудов, усиление кровообращения.
- Кровотечение из носа или горла. Процедуры не остановят данное явление, а из-за расширения просвета сосудов лишь усилят его. К тому же, вероятно проникновении инфекций в кровь.
- Болезни сердечно-сосудистой системы. При любых недугах сердца и сосудов ингаляции надо выполнять осторожно. Горячий пар исключен, а холодный назначается при необходимости. Полным противопоказанием считается инфаркт и инсульт.
- Гипертония. Людям при повышенном давлении пользоваться небулайзером не стоит. Желательно проверять давление тонометром перед каждой процедурой.
- Непереносимость. Иногда наблюдается непереносимость некоторых препаратов.
- Нередко ингаляции приводят к раздражению, кашлю. Тогда врачом может быть назначена другая форма лечения.
Ингаляции облегчают состояние человека за короткое время. Достаточно выполнять процедуры регулярно и с учетом рекомендаций врача. Важно соблюдать инструкции к препаратам. Тогда человек выздоравливает достаточно быстро.
Приятное лечение простуды у ребенка
Осень — время новых начинаний и грандиозных планов, многие из которых связаны с нашими детьми. Ведь они становятся центром нашего мироздания, и мы все чаще черпаем силы в мечтах о том, как Сашенька в этом году будет учиться на отлично, а Машенька — с радостью посещать детский садик. Но не всегда наши мечты сбываются. И вот уже дети один за другим подхватывают простуду, которая сопровождается насморком, кашлем, а ночи превращаются в мучение и для малышей, и для родителей. В приступе паники мамы, ведомые желанием помочь своему ребенку, часто прибегают к необоснованным, с медицинской точки зрения, подходам или же используют традиционные методы без необходимых знаний о них. А потом все, что остается педиатру, — хвататься за голову…
Почему мы кашляем?
Одними из наиболее частых проявлений простуды является насморк и осипшее горло, к которым через некоторое время присоединяется кашель.
И вот уже больного ребенка укутали в 3 одеяла, позакрывали все окна-двери и для надежности рядышком поставили радиатор — не дай Бог продует или замерзнет. Но мокрота начинает отходить все хуже, а кашель становиться приступообразным, сухим и глубоким — состояние ребенка ухудшается.
Тут важно отметить, что кашель является важной защитной реакцией организма, призванной помочь ему справиться с заболеванием. Потому бороться с кашлем как таковым в большинстве случаев не только не нужно, но и попросту вредно. Исключением может быть разве что изматывающий ночной кашель, мешающий ребенку спать (Геппе Н.А., Малахов А.Б., 1999). Но не каждый кашель одинаково полезен. Свою защитную функцию он может выполнять только в том случае, если способствует выведению мокроты из бронхов. Потому проблему, когда ребенок, несмотря на все старания, не может откашляться, необходимо решать.
Кашель должен быть правильным!
Таким образом, наряду с терапией, направленной на устранение причины заболевания, следует подобрать оптимальный препарат для симптоматического лечения кашля, обеспечивающий стимуляцию выведения слизи, ее разжижение, уменьшение образования и т.д. Огромное разнообразие лекарственных средств и методов терапии ставит сложное задание не только перед врачами педиатрами, но и перед фармацевтами, к которым часто обращаются за помощью взволнованные мамы. При выборе препарата задача провизора — оценить спектр его действия, профиль безопасности, вероятность развития аллергических реакций, наличие противопоказаний, удобство применения в домашних условиях и т.д.
В этом свете особое внимание привлекают лекарственные средства на растительной основе. Так, при лечении заболеваний дыхательной системы у детей широко используются эфирные масла и лекарственные растения. Среди эфирных масел наиболее популярны в этом случае эвкалиптовое и хвойное, среди растений — подорожник, мать-и-мачеха, термопсис, ипекакуана, алтей, солодка, анис, чабрец (тимьян).
Особый интерес при терапии заболеваний дыхательной системы представляют эфирные масла, что связано с разнообразием их положительных эффектов и способов применения. Они могут с успехом использоваться для проведения ингаляций или массажа, принятия лечебных ванн, а также в составе комплексных средств.
Не все ингаляции одинаковы, или чем дышать, когда не дышится?
Ингаляции — метод лечения кашля, известный с давних времен. При этом по различным причинам, среди которых и активное продвижение новых лекарственных средств в таблетированной форме, о них незаслуженно начали забывать. Однако значение таковых в лечении детей по-прежнему велико, потому педиатры продолжают говорить об ингаляциях как о распространенном методе, который особенно актуален в домашних условиях (Геппе Н.А., Малахов А.Б., 1999).
Пожалуй, сегодня едва ли не каждый взрослый может вспомнить, как в детстве, когда он кашлял или неделями не мог избавиться от насморка, заботливые мамы и бабушки заставляли дышать, накрывшись полотенцем, паром над кастрюлькой, в которой было растворено что-то очень пахучее. Тем не менее, не лишним будет напомнить о том, что же такое ингаляции, какими они бывают и как провести процедуру правильно и с максимальным эффектом.
Тем не менее, не лишним будет напомнить о том, что же такое ингаляции, какими они бывают и как провести процедуру правильно и с максимальным эффектом.
Ингаляция — вдыхание лекарственных средств с лечебной целью. Тут следует отметить, что наряду со знакомыми большинству из нас паровыми ингаляциями, когда мы вдыхаем пары воды и лекарственных средств, есть и другие виды ингаляций. Например, ингаляции с помощью специальных аэрозолей, когда вещества рассеиваются воздухе в виде мельчайших частиц, которые вдыхаются. Однако для этого необходимы специальные устройства, а лекарственные средства можно применяемые таким образом только после консультации врача и под его контролем.
С легким паром!
Что же касается классической паровой ингаляции, то она позволяет насытить влагой дыхательные пути и размягчить подсушенную мокроту, а лекарственные средства, вдыхаемые вместе с водяным паром, стимулируют отхаркивание, уменьшают раздражение слизистой оболочки дыхательных путей и вязкость мокроты.
Важным аргументом в пользу паровых ингаляций является возможность непосредственного воздействия лекарственного средства на верхние дыхательные пути — главную жертву заболевания. При этом вдыхание препаратов с паром позволяет значительно увеличить поверхность его контакта с пораженными органами, что повышает эффективность лечения. Таким образом, ингаляции облегчают выведение из дыхательных путей слизи и мокроты.
Ингаляции проводят не ранее чем через 1–1,5 ч после еды. При этом необходимо помнить, что если беспокоит насморк, то следует вдыхать и выдыхать лекарственное средство через нос (без напряжения), а при заболеваниях глотки, бронхов или легких — через рот. Кроме того, после ингаляции в течение часа нежелательно разговаривать, тем более петь и употреблять пищу. Ингаляцию следует проводить несколько раз в день на протяжении 5–10 мин.
Ингаляции не проводят, пока температура тела не опуститься ниже 37,5 °С. Кроме того, паровые ингаляции противопоказаны при носовых кровотечениях или склонности к таковым, а также при сердечно-сосудистой или дыхательной недостаточности. В каждом конкретном случае необходимо проконсультироваться с врачом.
В каждом конкретном случае необходимо проконсультироваться с врачом.
Окружаем врага!
Усилить терапевтический эффект при проведении паровых ингаляций можно, совмещая их с растираниями и лечебными ваннами с различными препаратами. Массаж и ванны с применением лекарственных средств, в состав которых входят эфирные масла, — методы лечения, позволяющие одним махом убить двух зайцев. Ведь массаж и лечебная ванна одновременно сочетают эффекты ингаляции и положительное воздействие через кожу.
В этом свете актуальной является линейка средств ЭВКАБАЛ®, которая объединяет препараты на растительной основе, разработанные специалистами немецкой фармацевтической компании «Еsparma». Сегодня серия ЭВКАБАЛ® представлена сиропом и бальзамом, что позволяет проводить разнонаправленную комплексную терапию воспалительных заболеваний верхних дыхательных путей. ЭВКАБАЛ® обладает благоприятным профилем безопасности, что особенно важно при лечении детей.
Вдыхая силу природы!
ЭВКАБАЛ® БАЛЬЗАМ стимулирует разрежение бронхиального секрета, ускоряет его выведение, уменьшает выраженность насморка и кашля, и к тому же оказывает противомикробное действие, что говорит о пользе его применения при простудных заболеваниях.
В состав ЭВКАБАЛ БАЛЬЗАМ входят масла эвкалипта и сосновой хвои, благодаря чему препарат оказывает неспецифическое противовирусное, антибактериальное и противогрибковое действие. Кроме того, эти эфирные масла активируют кровообращение в сердце и органах дыхания, что способствует улучшению их снабжения питательными веществами и кислородом, таким образом, повышая способность организма противостоять болезни.
Тысячелетний опыт использования эвкалиптового и хвойного масел свидетельствует об их эффективности при простудных заболеваниях. Эвкалиптовое масло (в переводе с греческого — несущее благо) обладает антисептическим свойством, потому его используют для ингаляций, полосканий.
Лечебное действие эвкалиптового масла при заболеваниях дыхательных путей достигается благодаря действию биологически активных веществ, входящих в его состав, которые способствуют улучшению отхаркивания и разжижению мокроты, а также устраняют спазм дыхательных путей.
Хвойное масло, входящее в состав препарата ЭВКАБАЛ® БАЛЬЗАМ, влияет на функцию центральной нервной системы, уменьшает бронхоспазм и, таким образом, облегчает дыхание. Кроме того, активные биологические вещества, содержащиеся в хвое, значительно улучшают микроциркуляцию, что также положительно влияет на их способность противостоять заболеванию.
Следует отметить, что при применении лекарственного средства ЭВКАБАЛ® БАЛЬЗАМ для ингаляций обеспечивается проникновение масел эвкалипта и хвои непосредственно в дыхательные пути, а при проведении массажа или лечебных ванн они хорошо всасываются и их биологически активные вещества вместе с кровью разносятся по всему организму, попадая, в том числе, и в легкие. Таким образом, эффект от ингаляций ЭВКАБАЛ® БАЛЬЗАМ можно усилить, чередуя их с принятием лечебных ванн с этим же средством. При этом улучшение кровообращения при принятии ванны с препаратом ЭВКАБАЛ® БАЛЬЗАМ способствует усиленному потоотделению и, таким образом, выведению токсинов через кожу. Следует отметить, что для массажа ЭВКАБАЛ
Таким образом, эффект от ингаляций ЭВКАБАЛ® БАЛЬЗАМ можно усилить, чередуя их с принятием лечебных ванн с этим же средством. При этом улучшение кровообращения при принятии ванны с препаратом ЭВКАБАЛ® БАЛЬЗАМ способствует усиленному потоотделению и, таким образом, выведению токсинов через кожу. Следует отметить, что для массажа ЭВКАБАЛ
Необходимо обратить внимание и на удобную форму выпуска в виде эмульсии, которая позволяет легко дозировать препарат и при этом не ограничивает сферы его применения. Так, для проведения паровой ингаляции полоску эмульсии длиной 3–5 см (примерно 1 чайная ложка) растворяют в 1–2 л горячей воды и вдыхают пары, накрыв голову полотенцем или используя специальный ингалятор. При этом рекомендуется проводить процедуру по 3 раза в сутки в течение нескольких дней, пока не исчезнут симптомы заболевания.
Для растирания необходимо нанести полоску эмульсии длиной 3–5 см на кожу груди и спины и хорошо растереть. Процедуру повторяют несколько раз в сутки.
Процедуру повторяют несколько раз в сутки.
Лечебные ванны с лекарственным средством ЭВКАБАЛ® БАЛЬЗАМ будут особенно полезны детям грудного возраста, для которых ванну готовят из расчета 8–10 см эмульсии на 20–40 л воды. Важно, чтобы температура воды была на уровне 36–37 °С, при этом продолжительность процедуры не должна превышать 10 мин. Лечебные ванны достаточно проводить 1 раз в сутки, а также можно совмещать их с растираниями.
Итак, ЭВКАБАЛ® БАЛЬЗАМ поможет не только справиться с неприятными симптомами простуды у ребенка, но и даст возможность насладиться всеми плюсами ароматерапии у себя дома. С ЭВКАБАЛ® БАЛЬЗАМ лечить простуду становится приятней!
Пресс-служба «Еженедельника АПТЕКА»
ЭВКАБАЛ®: лечим кашель у маленьких и взрослыхЦікава інформація для Вас:
Эффективность ингаляций при насморке — узнайте на сайте Medtechpro.ru
Среди множества способов и лекарственных препаратов для борьбы с таким распространённым заболеванием, как насморк, наиболее действенным и безболезненным является ингаляционная терапия.
Лечение ринита при помощи небулайзеров имеет ряд неоспоримых преимуществ, по сравнению с другими популярными способами, такими, например, как введение лекарственных средств, в виде спреев или каплей, в нос или горло:
- Эффективность. Ингаляция воздействует не только на слизистую оболочку носа, но также и на околоносовые пазухи, гортань и легкие, в отличии от капель, мазей или спреев, эффект от использования которых существенно ограничен по времени и области применения.
- Безопасность. Отсутствие болезненных ощущений и травм слизистой оболочки носа как при контакте с лекарственными средствами при кратковременном введение концентрированной дозы препарата с помощью специальных насадок.
- Отсутствие раздражения кожи вокруг носа в отличие от капель, носового платка и всевозможных спреев.
- Удобство и простота в проведении ингаляционной терапии. Например, модель Omron MicroAir NE-U22 позволяет проводить ингаляции под любым углом, в том числе и в горизонтальном положении пациента, и даже во сне.

- Без возрастных ограничений. Ингаляции можно делать грудным малышам, детям и взрослым в отличии от сосудосуживающих капель, которые не рекомендуются к использованию у детей до 12 лет.
Конечно, одиночная ингаляция не способна избавить пациента от насморка, но при комплексном подходе к лечению курс небулайзерной терапии позволит не только заметно сократить сроки болезни, но и существенно повысить сопротивляемость организма к инфекциям.
Ингаляция поможет существенно облегчить симптомы заболевания, ускорить процесс выздоровления, улучшить и нормализовать работу организма. В процессе ингаляции происходит восстановление слизистой оболочки, уменьшение отека и объемов выделений из носа.
Херсонська міська клінічна лікарня ім. Є.Є.Карабелеша » Ингаляции небулайзером при насморке
Рекомендации для семейных врачей и участковых терапевтов
Одним из самых действенных и безопасных способов преодоления сезонной простуды и гриппа еще с давних времен была ингаляция, которая традиционно состояла из вдыхания горячих паров травяных отваров.
Сегодня медики во всем мире высоко оценивают действие небулайзерной терапии — ингаляции с помощью специальных приборов — ингаляторов или небулайзеров, это обусловлено в первую очередь эффективностью и безопасностью данного метода лечения. Лечебный эффект при данной процедуре достигается посредством транспортировки лекарственного средства в виде аэрозоля непосредственно в очаг воспаления, минуя желудочно-кишечный тракт, печень, почки и другие органы и системы.
Ингаляцию применяют при лечении острых респираторных вирусных инфекций (ОРВИ), хронического бронхита, астмы и других заболеваний дыхательных путей.
В аптеках Украины представлен довольно широкий выбор ингаляторов. Принцип действия таких устройств — преобразование лекарственного средства в аэрозоль с помощью компрессора или ультразвуковых колебаний.
Следует отметить, что возможность достижения очагов воспаления глубина проникновения лекарственного вещества, в верхние или нижние дыхательные пути, напрямую зависит от размера частиц аэрозоля. Уникальная особенность некоторых ингаляторов в том, что прибор преобразует аэрозоль в очень мелкие (до 5 микрон) частицы. Это позволяет лекарству проникать одновременно в верхние и, что немаловажно, достигать нижних дыхательных путей бронхиолы, альвеолы в нужной для лечебного эффекта концентрации.
Уникальная особенность некоторых ингаляторов в том, что прибор преобразует аэрозоль в очень мелкие (до 5 микрон) частицы. Это позволяет лекарству проникать одновременно в верхние и, что немаловажно, достигать нижних дыхательных путей бронхиолы, альвеолы в нужной для лечебного эффекта концентрации.
- Компрессорные ингаляторы небулайзер
Электрический компрессор подаёт мощный поток воздуха в распылительную камеру, где при контакте с лекарством происходит образование полидисперсного аэрозоля, содержащего частицы менее 5 микрон, оптимального для поступления лекарства в легкие.
Положительными свойствами компрессорного ингалятора является универсальность в использовании лекарств. Недостатками такого прибора является фактор шума, компрессорный небулайзер считают шумнее ультразвуковых устройств.
- Ультразвуковые ингаляторы небулайзеры
Образуют аэрозоль воздействием на жидкость ультразвуковыми вибрациями, генерируемыми пьезоэлементом. Около 90% аэрозольных частиц имеют размер 2-3 микрона, благодаря чему они достигают мелких бронхов и бронхиол. Недостатки — ограничение в использовании некоторых видов лекарств. Преимущества – бесшумность.
Около 90% аэрозольных частиц имеют размер 2-3 микрона, благодаря чему они достигают мелких бронхов и бронхиол. Недостатки — ограничение в использовании некоторых видов лекарств. Преимущества – бесшумность.
Что определяет уровень проникновения препарата в дыхательные пути?
Глубина, на которую частицы аэрозоля проникают в дыхательные пути, зависит от размера частиц этого аэрозоля. Установлено, что частицы размером 5-10 мкм осаждаются в ротоглотке, гортани и трахее, 2-5 мкм – в нижних дыхательных путях (средних и мелких бронхах), 0,5-2 мкм – в альвеолах, меньше 0,5 мкм не задерживаются в легких и выдыхаются. Все эти сведения учитываются при разработке современных ингаляторов и создании препаратов для ингаляционного лечения.
В чем преимущества ингаляционной терапии?- Возможность непосредственного и быстрого воздействия на зону воспаления
- Ингалируемое вещество практически не всасывается в кровь. Отсутствие побочных эффектов на другие органы
- Высокая проникающая способность (вплоть до альвеол)
- Использование лекарственных препаратов, получение аэрозоля которых возможно только этим способом (антибиотики, средства разжижения мокроты)
- Возможность использования ингаляционной терапии у пациентов всех возрастов, а также в период обострения
Натуральные и эфирные масла
Вдыхание эфирных масел — эффективный метод ароматерапии. Следует с осторожностью использовать различные масла, подбор масел должен быть индивидуален. Перед применением эфирных масел следует обязательно проконсультироваться с врачом. При использовании эфирных масел их концентрация не должна превышать 5%.
Щелочные-растворы
Применяется раствор для разжижения слизи и создания щелочной среды в очаге воспаления. Десятиминутная ингаляция увеличивает эффективность удаления слизисто-гнойного отделяемого из полости носа более чем в 2 раза.
Солевые растворы
Раствор не оказывает раздражающего воздействия на слизистые оболочки, применяется для их смягчения, для очищения и промывания полости носа при попадании едких веществ. 2% гипертонический раствор способствует очищению полости носа от слизисто-гнойного содержимого.
Бронходилятаторы
Оказывают как непосредственно бронходилятирующее действие, так и аналогичный профилактический эффект, вызывает уменьшение секреции бронхиальных желез и предупреждает развитие бронхоспазма. В растворе для ингаляций через небулайзер применяется по 1 мл от 3 до 5 раз в день для взрослых.
В растворе для ингаляций через небулайзер применяется по 1 мл от 3 до 5 раз в день для взрослых.
Сальбутамол — купирует спазм бронхов, уменьшает бронхиальное сопротивление и увеличивает жизненную емкость легких.
Беротек (фенотерол) — для ингаляции через небулайзер применяют в виде 0,1 % раствора по 2 мл 3-4 раза в день с целью получения быстрого бронхорасширяющего действия.
Беродуал — препарат быстрого действия с продолжительностью действия до 5-6 часов, что позволяет использовать его для купирования бронхоспазма.
Муколитики
Ацетилцистеин — применяется для ингаляций через небулайзер в виде 20% раствора по 2-4 мл 3-4 раза в день.
Мукомист — для ингаляций применяется ампулированный раствор, содержащий в 1 мл 0,2 г активного вещества.
Лазолван — для ингаляционной терапии можетлрименяіься_при обструктивном хроническом бронхите в стадии обострения. Поэтому, ингаляции при обструктивном бронхите могут проходить с применением лазолвана.
Пульмикорт — применяется суспензия по 0,25 мг 2-3 раза в день.
Антибиотики
Диоксидин — противомикробный препарат, действующий также на штаммы бактерий, устойчивых к различным антибиотикам, в виде 1 % раствора.
Фурацилин (1:5000) воздействует на грамположительные и грамотрицательные микробы; эффективны ингаляции в острых фазах заболеваний верхних дыхательных путей. Рекомендуются ингаляции 2 раза в день в количестве 2-5 мл.
Малавит — мощное антисептическое и антибактериальное средство, обладающее антивирусным и противогрибковым, а также обезболивающим свойством.
Тубазид — используется в виде 6% раствора по 21 мл дважды в день.
Стрептомицин — для ингаляционной терапии используют свежеприготовленный раствор стрептомицина в изотоническом растворе хлорида натрия из расчета 0,2 — 0,25 г стрептомицина в 3-5 мл раствора хлорида натрия ежедневно.
Какие препараты используются для ингаляций?В настоящее время в Украине зарегистрирован ряд лекарственных препаратов для небулизации (информация ниже для ознакомления и не является основанием для рекомендации пациентам без назначения врача). Некоторые из них представлены ниже.
Некоторые из них представлены ниже.
Флуимуцил-антибиотик, действующее вещество: ацетилцистеин и тиамфеникол (порошок для инъекций и ингаляций в комплекте с растворителем) – Необходимость одновременного введения антибиотика и препарата разжижающего и выводящего мокроту и слизь из нижних и верхних дыхательных путей
Для приготовления препарата следует добавить 5 мл растворителя (1 ампулу) во флакон с порошком. Полученный препарат следует хранить в холодильнике не более суток, перед использованием подогреть до комнатной температуры
— Взрослым и детям старше 12 лет – Vz флакона (250 мг) на 1 ингаляцию 1-2 раза в день
— Детям до 12 лет – % флакона (125 мг) на 1 ингаляцию 1-2 раза в день
Для приготовления ингаляционного раствора следует к рекомендуемой дозе препарата добавить 2 мл физраствора
Фурацилин. действующее вещество: нитрофурал (0,024%-ный водный раствор, 1:5000) -Обладает дезинфицирующими свойствами. Лечение ОРВИ, предупреждение проникновения инфекции в более глубокие отделы бронхиального дерева
действующее вещество: нитрофурал (0,024%-ный водный раствор, 1:5000) -Обладает дезинфицирующими свойствами. Лечение ОРВИ, предупреждение проникновения инфекции в более глубокие отделы бронхиального дерева
Для ингаляции используют готовый раствор фурацилина (в чистом виде, без разведения в физрастворе) по 4 мл на 1 ингаляцию 2 раза в день. Данный раствор необходимо заказывать в производственном отделе аптеки
Можно приготовить раствор самостоятельно, растворив 1 таблетку фурацилина в 100 мл физраствора до полного растворения без осадка. Ингалировать по 4 мл полученного раствора 2 раза в день.
Диоксидин, (0,5%-ный или 1%-ный раствор для инъекций) – Обладает дезинфицирующими свойствами широкого спектра действия.
Для приготовления ингаляционного раствора препарат следует развести физраствором в соотношении 1:4 для 1%-ного препарата или в отношении 1:2 для 0,5%-ного препарата.
На 1 ингаляцию используют 3-4 мл полученного раствора, 2 раза в день.
Хлорофиллинт. фитопрепарат (1%-ный спиртовой настой на основе хлорофилла листьев эвкалипта) – Стафилококковая инфекция дыхательных путей
Раствор для ингаляции готовят путем разведения препарата в физрастворе в отношении 1:10 (1 мл препарата на 10 мл физраствора)
На 1 ингаляцию используют 3 мл полученного раствора, 3 раза в день. Препарат очень сильно окрашивается и не отмывается!
Гентамицин, (4%-ный раствор сульфата гентамицина для инъекций, 40 мг/мл) -Инфекции дыхательных путей
— Взрослым и детям старше 12 лет – 0,5 мл (20 мг) препарата на 1 ингаляцию, 1-2 раза в день
— Детям от 2 до 12 лет – 0,25 мл (10 мг) препарата на 1 ингаляцию, 1-2 раза в день
Для приготовления ингаляционного раствора к рекомендуемой дозе препарата следует добавить 3 мл физраствора. Также можно ампулы с препаратом предварительно развести в физрастворе:
Для взрослых и детей старше 12 лет – в соотношении 1:6 (на 1 мл препарата 6 мл физраствора) и ингалировать по 3-4 мл полученного раствора на 1 ингаляцию.
Для детей от 2 до 12 лет – в соотношении 1:12 (на 1 мл препарата 12 мл физраствора) и ингалировать по 3 мл полученного раствора на 1 ингаляцию.
Мирамистин. (0,01%-ный раствор) – Антисептик широкого спектра действия. Лечение инфекций дыхательных путей, в том числе сопровождающиеся гнойными выделениями
Взрослым и детям старше 12 лет для ингаляции используют готовый 0,01%-ный раствор мирамистина (в чистом виде, без разведения в физрастворе) по 4 мл на 1 ингаляцию 3 раза в день.
Детям до 12 лет для приготовления ингаляционного раствора препарат следует развести физраствором в соотношении 1:2 (на 1 мл препарата 2 мл физраствора) и ингалировать по 3-4 мл на 1 ингаляцию 3 раза в день.
Декасан для ингаляцийДекасан — активен против большинства грамотрицательных, грамположительных микроорганизмов – возбудителя дифтерии, синегнойной палочки, стрептококков, стафилококков. Проводят ингаляции 1-2 раза в день.
Проводят ингаляции 1-2 раза в день.
- Ингаляции следует принимать не ранее чем через 1-1,5 часа после еды, при этом не следует отвлекаться разговором. После ингаляций в течение 1 часа не рекомендуется разговаривать, принимать пищу, выходить на улицу (в прохладную погоду).
- При заболеваниях верхних дыхательных путей (носа, околоносовых пазух и носоглотки) вдох и выдох необходимо делать через нос, используя маску. Дышать спокойно, без напряжения.
- При заболеваниях средних дыхательных путей (горло, гортань) вдох и выдох следует делать через рот, используя маску. Дышать следует спокойно в обычном режиме
- При заболеваниях трахеи, бронхов, легких рекомендуется вдыхать аэрозоль через рот, используя мундштук. Дышать глубоко и ровно.
- Большинство растворов для ингаляций приготовляются на основе физиологического раствора 0,9% хлорида натрия (NaCl) в качестве растворителя и увлажнителя.
 Исходный лекарственный препарат разводят с физраствором в определенных соотношениях.
Исходный лекарственный препарат разводят с физраствором в определенных соотношениях. - Хранить приготовленный раствор нужно в холодильнике не более суток. Перед употреблением обязательно подогреть до комнатной температуры
- При одновременном назначении нескольких препаратов следует соблюдать очередность. Первым ингалируется бронхорасширяющее средство, спустя 15-20 минут -средство разжижающее и выводящее мокроту, затем, после отхождения мокроты, антибиотик или противовоспалительное средство
- Курс лечения зависит от сложности заболевания и применяемого препарата (от 5 до 10 дней)
- Хотя небулайзерная терапия не относится к тепловым физиотерапевтическим процедурам, тем не менее, не рекомендуется проводить ингаляции при повышенной температуре тела
- В небулайзерах запрещено использовать масляные препараты. Различные масла используются для лечения заболеваний только верхних дыхательных путей, для которых достаточно воздействие крупнодисперсных частиц, поэтому для ингаляций маслами используются паровые ингаляторы.
 Небулайзер производит мелкодисперсные частицы. При использовании масляных растворов, происходит попадание мелкодисперсных частиц масла в легкие, а это существенно повышает риск развития так называемых масляных пневмоний. Так же применение эфирных масел в небулайзерах повышает риск возникновения аллергии по причине высокой концентрации активных веществ в легких.
Небулайзер производит мелкодисперсные частицы. При использовании масляных растворов, происходит попадание мелкодисперсных частиц масла в легкие, а это существенно повышает риск развития так называемых масляных пневмоний. Так же применение эфирных масел в небулайзерах повышает риск возникновения аллергии по причине высокой концентрации активных веществ в легких. - В большинстве небулайзеров не разрешено использование самостоятельно приготовленных отваров и настоев трав, поскольку они имеют взвесь, которая
значительно крупнее частиц аэрозоли и небулайзер не может их пропустить, что в свою очередь может привести к поломке прибора. По той же причине в небулайзерах не используют суспензии и сиропы (за исключением специальных суспензий для ингаляций). Хотя существуют небулайзеры, которые способны работать с отварами трав.
- Такие лекарственные препараты как Эуфиллин, Папаверин, Димедрол и им подобные средства, так же не могут быть использованы в небулайзерах, поскольку они не имеют «точек приложения» на слизистой оболочке.

НЕ ЗАБУДЬТЕ ПРОКОНСУЛЬТИРОВАТЬСЯ С ВРАЧОМ!
И.о.заведующей отоларингологической службой поликлиники №1 КУ «Херсонская городская клиническая больница им. Е.Е. Карабелеша» Мусат Ю.О.
Ингаляции при насморке небулайзером для носа
Ингаляции при помощи небулайзера (распылителя) – простой и эффективный способ лечения ринита и дыхательных путей.
Пациенты с такими недугами, как астма, пневмония, гайморит, насморк, муковисцидоз и хроническая обструктивная болезнь лёгких могут достичь хороших результатов, выполняя ингаляции с распылителем. Он очень удобен и прост в применении. Как пользоваться небулайзером?
Преимущества использования
Небулайзер – это специальный распылитель, с помощью которого можно проводить ингаляции. Появился данный прибор недавно, но уже успешно применяется в лечении ринитов различной этиологии. Принцип действия небулайзера заключается в том, что он превращает лечебные растворы в аэрозоль. Микроскопические частицы лекарства распыляются и сразу же достигают своей цели, равномерно распределяясь по всей поверхности слизистой ткани носовой полости. Частички лекарства попадают даже в самые дальние участки: бронхи, носовые ходы, придаточные пазухи.
Микроскопические частицы лекарства распыляются и сразу же достигают своей цели, равномерно распределяясь по всей поверхности слизистой ткани носовой полости. Частички лекарства попадают даже в самые дальние участки: бронхи, носовые ходы, придаточные пазухи.
Ингалятор небулайзер
Какие бывают?
Разработано два основных вида небулайзеров:
- компрессорные;
- ультразвуковые.
Каждый из них имеет свои особенности, но несёт основную задачу – равномерно распылить лекарство.
Ультразвуковые распылители будут уместны при затяжном насморке. Они почти бесшумны, поэтому пользуются особой популярностью. Работа ингалятора создаёт ощущение лёгкого массажа, который оказывает оздоровительное воздействие на дыхательные пути, избавляя их от слизи. Небулайзеры предназначены для лечения не только ринита, но и фарингита, кашля, бронхита.
Компрессорный небулайзер – более практичный вариант, так как его можно использовать даже для лечения лежачих больных и маленьких детей. Распыляясь, лекарственные растворы глубоко проникают в дыхательные органы. У данного прибора имеются два минуса:
Распыляясь, лекарственные растворы глубоко проникают в дыхательные органы. У данного прибора имеются два минуса:
- Он издаёт шум.
- Предполагает применение только готовых растворов.
Ультразвуковой небулайзер
Плюсы использования прибора
В целом небулайзеры можно использовать на любой стадии многих простудных и инфекционных заболеваний дыхательной системы. Прибор безопасно и эффективно устраняют симптомы насморка. В чём преимущества применения небулайзера при насморке?
- Увлажняет слизистую носа.
- Размягчает корочки в носу.
- Устраняет жжение, зуд и сухость в носу.
- Делает слизь более жидкой, способствует более лёгкому выведению её из носа.
- Воздействуют мягко, не травмируя слизистую оболочку.
- Не вызывает побочных эффектов.
- Легко переносится детьми.
- Обеспечивает поступление лекарства во все части носовой полости.
- Достигает верхних отделов бронхов.
- Помогает в лечении сухого кашля у взрослых и детей.

В отличие от капель, быстро стекающих из полости носа в рот и разрушающихся под воздействием слюны, ингаляции небулайзером обеспечивают равномерное поступление лекарства во все отделы носа без попадания в полость рта. Это один вариантов, чем лечить сухой кашель у взрослого человека.
При использовании небулайзера побочные эффекты от вдыхаемых препаратов полностью исключаются, поскольку они воздействуют только местно.
По сравнению со спреями для носа, ингаляции посредством небулайзера являются более эффективными, так как воздействуют более длительный период. Применение небулайзера при насморке способствует быстрому и эффективному очищению носа от слизи, уменьшает заложенность носа, отёчность и воспаление слизистой. В результате насморк проходит намного быстрее, при этом проводится профилактика таких осложнений насморка, как:
- хронический ринит;
- синусит;
- гайморит;
- фронтит;
- отит и пр.
Про симптомы и лечение вазомоторного ринита народными средствами можно узнать в данном материале.
Как выбрать?
Выбирая небулайзер для ингаляций при насморке, следует помнить о следующих нюансах:
- Ультразвуковые приборы не могут применяться для использования гормональных и антибактериальных препаратов.
- Для проведения ингаляций лежачим больным и маленьким детям рекомендуется приобрести электронно-сетчатый небулайзер (его можно использовать даже для новорожденных детей или во время сна).
- Ни одна модель небулайзера не предполагает выполнение ингаляций с растворами эфирных масел или отварами лекарственных трав.
- Наиболее практичным и удобным можно назвать компрессорный небулайзер: его можно использовать для лежачих больных и маленьких детей.
- Ультразвуковой небулайзер достаточно прост в использовании. Он безопасен и эффективен при лечении насморка. Среди недостатков – высокая стоимость прибора.
- Во время выбора прибора обратите внимание на размер частиц аэрозоля, образуемых небулайзером (2-5 микрометров). Ещё один важный показатель – скорость потока воздействующего газа (6-10 л/мин).
Как лечить потерю голоса при ларингите узнайте в статье.
Как подготовить к ингаляции прибор?
Для проведения ингаляций предварительно выполните следующие действия:
- Соберите прибор так, как описанию в инструкции.
- Подключите к электросети (или вставьте батарейки при использовании портативной модели).
- Проверьте герметичность резервуара, налив в него немного воды.
- Подготовьте лицевую маску и полотенце.
Как подготовить и как лекарства применять: минералка, Мирамистин и др.
Для лечения насморка посредством ингаляций с небулайзером применяют следующие растворы:
- Солевые. Такие растворы выводят из полости носа слизь.
- Щелочные. Зачастую для этого делают растворы на основе минеральной воды «Боржоми», которые способствуют разжижению гноя, скопившегося в пазухах носа, и выведению мокроты. Такие ингаляции можно проводить несколько раз в день. Противопоказаний нет.
- Растворы, разжижающие мокроту («Лазолван»), и бронходилятаторы («Беродуал», «Беротек» и др.). Они способствуют облегчению дыхания и помогают бороться с бронхитом и спазмом бронхов.
- Антибиотики. Это могут быть такие растворы, как Диоксидин (для ингаляций небулайзером детям), Фурацилин, Малавит и Стрептомицин.
Лечение хронического синусита описано по ссылке.
Цена от 400 р.
Как действуют растворы для ингаляций?
- Достигают отдаленные уголки носовой полости.
- Действуют мягко и на долгое время облегчают симптомы насморка.
- Проникают в нос и в отделы верхних дыхательных путей, справляясь не только с насморком, но и с кашлем.
Правила использования растворов:
- Используйте только назначенные врачом лекарственные растворы.
- Перед использованием раствор, находившийся в холодильнике, подогрейте до комнатной температуры.
- Дозу препарата поместите в ёмкость и добавьте 2–3 мл воды для инъекций или физраствора (растворитель применяется для того, чтобы можно было продлить время ингаляции до 5–15 минут).
Использовать для ингаляций обычную воду и маслянистые растворы нельзя!
Как подготовить больного к ингаляции?
Рекомендуется проводить ингаляцию не ранее, чем через полтора часа после приёма пищи. Больному необходимо надеть удобную одежду, не сдавливающую горло, и измерить температуру.
При температуре выше 37,5 °C ингаляции проводить нельзя!
На время лечения больной должен отказаться от курения (хотя бы не курить до процедуры). Почему у ребенка слезятся глаза и насморк, описано здесь.
Проведение ингаляции
Этапы проведения процедуры в домашних условиях:
- Вымойте руки мылом.
- Поместите воздушный компрессор на устойчивую поверхность.
- Подключите кабель от компрессора к заземлённой электророзетке.
- Тщательно отмерьте нужную дозу лекарственного раствора и поместите её в емкость для ингаляции (обычно она имеет вид стаканчика).
- Включите компрессор. Вы должны видеть туман, исходящий от маски или загубника.
- Сядьте прямо. Если вы лечите ребёнка, можно посадить его к вам на колени.
- Наденьте лицевую маску. Если вы используете загубник, поместите его между зубов и сомкните губы вокруг него. (Во время ингаляции положение камеры небулайзера должно быть вертикальным).
- Делайте медленные, глубокие вдохи в течение 2-3 секунд, затем выдохи.
- Продолжайте лечение до того, как лекарство в ёмкости для ингаляции не исчезнет (в среднем, это занимает 10 минут).
Если у вас возникло головокружение, прекратите лечение и отдохните в течение 5 минут. Затем продолжите ингаляцию и старайтесь дышать медленнее.
При пользовании небулайзера учтите следующие нюансы:
- Если во время процедуры лекарство прилипает к стенкам ёмкости, слегка встряхните её.
- Во время ингаляций больной должен находиться в положении сидя, при этом не разговаривать.
- После завершении сеанса больному рекомендуется оставаться в помещении ещё в течение часа и стараться не разговаривать.
- Для лечения насморка вдох нужно делать через нос, а выдох – через рот.
- Перед применением раствора необходимо удостовериться в его пригодности.
- Длительность лечения зависит от степени тяжести заболевания. Для лечения насморка обычно хватает 5 – 10 сеансов.
- При лечении насморка антибиотиками и гормональными средствами желательно прополоскать рот чистой водой после проведения сеанса.
- Не добавляйте в раствор жирные масла: они имеют свойство оседать на стенках органов дыхания и отрицательно влияют на общее самочувствие больного.
- Определять количество препарата должен только врач.
- Маску нужно прижимать к лицу плотно, чтобы она закрывала полностью рот и нос.
- Если у больного появляется кашель, то процедуру следует на время прекратить, хорошо откашляться, а затем продолжить ингаляцию.
Частоту процедур, длительность курса лечения, дозу раствора определяет только врач!
Как очистить прибор?
После проведения ингаляции дома достаточно промыть небулайзер тёплой водой с мягким моющим средством. Промываются такие части прибора, как: ёмкость для лекарственного раствора, воздушная трубка и маска. После мытья их нужно ополоснуть и просушить на воздухе.
Если прибор используется в условиях стационара, то его комплектующие необходимо дезинфицировать посредством кипячения или автоклавирования. Некоторые части небулайзера, изготовленные из поливинилхлорида не могут обрабатываться такими способами, поэтому их дезинфицируют специальными неагрессивными дезрастворами.
Рецепты назальных ингаляций небулайзером
Чаще всего для назальных ингаляций небулайзером врач назначает рецепты следующих растворов:
Стоимость от 80 р.
- Интерферон. Содержимое ампулы разводят в 2 мл физраствора, добавляют ещё 1 мл физраствора и помещают состав в ёмкость для ингаляций. Процедуру проводят 2 раза в сутки при вирусных заболеваниях носоглотки.
- Тонзилонг. Препарат разбавляют в физрастворе в пропорциях 1:1 (для взрослых и детей старше 7 лет), 1:2 (для детей от 1 до 7 лет) или 1:3 (для детей до года). Для проведения одной процедуры необходимо 4 мл полученного раствора. Ингаляции проводят 1- 2 раза в сутки при острых и хронических заболеваниях носоглотки.
- Фурацилин. Для одной ингаляции используют 4 мл аптечного препарата. Раствор применяется при ОРВИ и для профилактики осложнений.
- Хлорофиллипт. Препарат разбавляют в физрастворе (1:10). Для одной ингаляции используют 3 мл полученного раствора. Процедуры проводят от 3 раз в сутки при стафилококковых инфекциях носоглотки.
- Спиртовой раствор календулы. Настойку разбавляют в физрастворе (1:40). Для одной ингаляции используют 4 мл полученного раствора. Процедуру проводят 3 раза в сутки при остром воспалении носоглотки или пазух носа.
- Спиртовую настойку прополиса. Аптечную настойку разбавляют в физрастворе (1:20) Для одной ингаляции используют 3 мл полученного раствора. Процедуру проводят 3 раза в сутки при ранах в полости носа или острых воспалительных заболеваниях носоглотки (не рекомендуется при склонности к аллергическим реакциям).
Гайморит: симптомы и лечение.
Лечение фарингита медикаментозным и народным способами в домашних условиях описано тут.
Детские сиропы от кашля: //drlor.online/preparaty/ot-kashlya/siropy-dlya-detej-spisok-bezopasnyx.html
Видео
Данное видео расскажет о том, как пользоваться небулайзером.
Выводы
Небулайзер – современный медицинский прибор, который рекомендуется применять для лечения ринитов различной этиологии. Регулярное грамотное применение ингаляций посредством небулайзера даёт хороший и быстрый эффект при насморке даже в домашних условиях. Процедуры не причиняют боли и дискомфорта, могут применяться для лечения даже самых маленьких детей. Ингаляции небулайзером при рините – это просто, удобно, эффективно. При необходимости к лечению можно подключить народные средства от ангины.
Ингаляции небулайзером при боли в горле взрослым и детям
Опубликовано: 20 октября 2018
Боль в горле – наверное, один из самых неприятных симптомов простуды и гриппа. Для ее лечения производится множество препаратов в самых разных формах – таблетки, мази, растворы для полоскания, леденцы, пастилки, аэрозоли и спреи. Также весьма популярны ингаляции небулайзером при боли в горле, для проведения которых раньше применялись подручные средства (наверное, каждый в детстве хотя бы раз «дышал над паром»), а сейчас широко используются домашние ингаляторы и небулайзеры.
Содержание статьи
В каких случаях стоит использовать небулайзер?
Возможность современных ингаляторов работать с многообразными лекарственными средствами позволяет использовать небулайзер при боли в горле, вызванной:
- Вирусными заболеваниями – ОРВИ, гриппом, фарингитом и др.
- Бактериальными заболеваниями – стрептококковой ангиной, дифтерией, эпиглотитом и др.
- Большинством видов аллергии
- Грибковыми поражениями горла
- Сухостью слизистой горла
- Раздражением слизистой дымом
- Сильным кашлем при бронхите или коклюше
Врачи советуют использовать ингаляторы не только для лечения, но и для профилактики болезненных ощущений в горле. Такая профилактика особенно важна:
- Во время эпидемий гриппа и других вирусных заболеваний
- Людям, проходящим курс лечения хронических заболеваний
- Людям, которым по роду деятельности приходится часто напрягать голосовые связки
Преимущества использования небулайзера
Использование ингалятора при боли в горле – верное решение. Такой аппарат помогает значительно повысить эффективность лечения и ускорить выздоровление. Действенность небулайзеров ( как значительной части ингаляторов) объясняется тем, что эти приборы обеспечивают необходимо мелкое распыление лекарства и, соответственно, лекарственное средство от боли в горле легче, равномернее распределяется в дыхательной системе и лучше, быстрее усваивается. Многие современные небулайзеры не только удобны в применении, но и обладают оригинальным позитивным дизайном, что очень важно при лечении детей – «веселый» внешний вид прибора вызывает у малышей интерес и позволяет им перебороть страх перед процедурой (которая, кстати, не вызывает ни малейшего дискомфорта).
Эффект использования небулайзера
Ингаляции небулайзером при боли в горле обладают комплексным действием, обусловливающим их эффективность. В зависимости от используемого для ингаляции средства, эти процедуры помогают добиться следующих эффектов:
- Подавление воспалительных процессов
- Снятие отеков
- Уничтожение возбудителей заболевания
- Увлажнение слизистой и стимуляция восстановления ее клеток
- Повышение местного иммунитета
Когда нужно воздержаться от использования небулайзера?
Противопоказаниями к применению ингалятора могут послужить:
- Высокая температура тела (от 37.5 градусов)
- Буллезная эмфизема легких
- Скопление воздуха в плевральной полости (пневмоторакс)
- Аритмия сердца
- Сердечнососудистая недостаточность в тяжелой форме
- Легочное кровотечение
- Недавно перенесенный инсульт или инфаркт
Препараты для ингаляций
Эффективность применения ингалятора при боли в горле во многом зависит от правильности применения назначенного врачом средства. Назначать лечение обязательно должен практикующий врач – только профессионал сможет выбрать наиболее эффективное именно в данном случае лекарство.
Наиболее распространенными средствами, используемыми для ингаляций, являются:
- Иммуномодулирующие и противовирусные препараты
- Антибиотики (Гентамицин, Тобрамицин и др.)
- Антисептики (Фурацилин, Мирамистин)
- Противовоспалительные препараты (настойки календулы, эвкалипта и прополиса, Ротокан, спиртовой раствор Хлорофиллипта)
- Иммуностимуляторы (Ацетилцистеин, Флуомицил и др.)
- Астма Гормональные препараты (Будесонид и др.)
- Астма Антигистамины (Кромоглин, Кромогексал)
- Щелочные природные воды (нарзан, ессентуки, боржоми и др.)
Возможная альтернатива ингаляциям
К сожалению, современная интенсивность жизни не всегда позволяет до конца правильно пролечиться и окончательно выздороветь в домашнем режиме. К тому же для использования небулайзера необходимо не только место, но и время. При отсутствии того или другого, а так же самого небулайзера хорошей альтернативой может стать Деринат в форме спрея.
Спрей Деринат – одно из средств, наиболее часто используемых для лечения и профилактики респираторных заболеваний. Действие этого препарата направлено одновременно на повышение местного иммунитета, подавление вирусов, бактерий и грибков и стимуляцию восстановления целостности слизистой носоглотки.
Помимо этого, к дополнительным преимуществам Дерината относится то, что он может применяться как у самых маленьких детей с первого дня жизнитак и у взрослых.
Деринат спрей используется как для лечения, так и для профилактики вирусных заболеваний, сопровождаемых болью в горле. При необходимости врач может дополнить его другими препаратами (сосудосуживающими, жаропонижающими и т.д._– Деринат хорошо сочетается с самыми разными средствами.
Подробнее о препарате читайте на нашем сайте.
Советы по использованию небулайзера
Использовать ингалятор при боли в горле нужно правильно. Для этого запомните три простых правила:
- Не используйте для приготовления растворов для ингаляций водопроводную воду (для этого применяется физиологический раствор или специально простерилизованная вода для инъекций)
- Для ингаляций с использованием небулайзера не подходят травяные отвары. Вместо них нужно использовать спиртовые растворы (растворы календулы, ромашки, эвкалипта и прополиса можно найти в любой аптеке)
- Выбор препарата и схемы лечения правильно доверить врачу – самолечение часто оказывается бесполезным, а иногда и вредным
Ингалятор поможет Вам и Вашим детям быстрее справиться с неприятными ощущениями в горле!
Эффективный спрей для горла для детей Деринат – основа здоровья и правильного лечения!
Продукция Деринат
Полезные статьи:
С чем делать ингаляции при насморке. Использование небулайзера при насморке. Преимущества лечения насморка небулайзером
Простудные заболевания часто сопровождает ринит. Лечить его можно разными способами: медикаментами, средствами народной медицины, ингаляциями. При выборе последнего метода удобно использовать небулайзер.
Это аппарат воздействует с помощью ультразвука, он быстро помогает избавиться от заложенности носа, а также лечит насморк. С чем делать ингаляции при насморке? Из статьи вы узнаете рецепты приготовления растворов для ингаляций.
Надеюсь, сегодня у вас все хорошо. Вдыхание не должно быть сложным. На самом деле, чем проще, тем лучше. Влечение в целебные свойства растений путем ингаляции является основной практикой в ароматерапии. Когда мы глубоко вдыхаем эфирные масла, высокочувствительные клетки в задней части наших ноздрей стимулируются и посылают сигналы непосредственно в мозг.
Каковы преимущества вдыхания эфирных масел?
Ниже вы найдете множество методов и рекомендаций по эффективному использованию этого метода. К концу этого поста ваш ум должен быть наполнен идеями о прекрасных способах вдохнуть ваши любимые масла. Хотя эфирные масла являются наиболее эффективными для вышеупомянутых применений, они также могут поддерживать благополучие многими другими способами. Но хорошо помнить, что опыт будет варьироваться при вдыхании эфирных масел в эмоциональных целях. Результаты часто субъективны индивидууму. Например, эфирное масло бергамота, как известно, успокаивает и эмоционально стабилизируется для некоторых при вдыхании, но другие могут даже не наслаждаться опытом.
Польза ингалятора при лечении насморка
Ингаляция при насморке с помощью небулайзера — безопасный метод облегчить симптомы заболевания и ускорить процесс выздоровления .
Методы и рекомендации по применению эфирных масел
Теперь давайте рассмотрим различные способы, которыми вы можете комфортно вдохнуть свои любимые масла.
Метод ингаляции №1: несколько капель на подушке
Поскольку ингаляция работает со временем, время сна может быть лучшим временем для применения ваших масел.
Просто разместите 3-5 капель масла на подушке или на хлопковом шаре рядом с кроватью, чтобы получить мягкий диффузный ингаляционный эффект всю ночь. Соль замедляет скорость испарения масел, поэтому вы получите более продолжительную диффузию в течение всей ночи.
Этот способ можно применять в любое время течения болезни, однако, более результативно использование аппарата в первые дни простуды.
Преимущества применения небулайзеров для ингаляций:
- увлажняют слизистую оболочку носа;
- разжижают вязкость слизи, чем способствуют скорейшему её выведению;
- в верхних дыхательных путях облегчают и устраняют зуд;
- размягчают образовавшиеся от насморка корочки;
- ингаляции при насморке с помощью небулайзера направляют медицинский препарат в очаг воспаления носовых ходов.
Метод ингаляции № 3: Использование ингалятора, сделанного для ароматерапии
Это еще один пример, который так же прост, как и он. Ну, по сравнению с вдыханием ваших масел прямо из бутылки. Добавьте от 1 до 3 капель вашего любимого эфирного масла в вашу любимую ткань, носовой платок, или если вы являетесь молодым человеком; карманный платок. Проводите его с собой и вдыхайте свободно.
. Приобретение готового портативного ингалятора дает еще один удобный вариант для ингаляции.
Правила выполнения ингаляций
Существуют определённые правила, которые помогают быстрее почувствовать эффект от процедуры:
Лечение с помощью небулайзера показано при вирусных ринитах. Пар воздействует на слизистую оболочку носа местно без влияния на организм в целом и поэтому побочные эффекты исключены .
С чем делать ингаляции при насморке
Они похожи на небольшой испаритель для табака, гладкий и простой. Чтобы использовать свой ингалятор, вы просто.
- Добавьте необходимое эфирное масло в прилагаемую вставку.
- Вставьте свою пластину в пластиковую ингаляторную трубку.
- Запечатайте его колпачком.
Лучшие эфирные масла и смеси для использования при ингаляции
Есть много масел, которые хорошо сочетаются с ингаляцией. Ниже вы найдете краткий список, содержащий некоторые из лучших смесей для решения некоторых распространенных заболеваний.
Смеси для очистки ваших пазух и облегчения заторов и болезней
Это также укрепляет легкие. При необходимости просто добавьте капли для использования с вашим желаемым методом ингаляции.
Высокая результативность процедуры с помощью ингалятора объясняется тем, что лечащий препарат, выходящий из прибора, преобразуется в мелкодисперсную структуру, а это способствует лёгкому поглощению патологическими участками слизистой.
Лечение ринита предусматривает применение правильных растворов. Нельзя использовать в качестве препаратов для ингаляций:
Смесь № 2: смесь респираторных инфекций
Для паровой ингаляции используйте одну каплю следующего. Для вдыхания из ткани применяют одну каплю каждого из.
Масла для ингаляции, которые поднимают, вдохновляют и способствуют бодрствованию
Красный тимьян Мята перечной мяты эвкалипта.
. Хорошо, на веселые и позитивные энергетические масла.
Масла, которые успокаивают, успокаивают и расслабляют
Лимонный грейпфрут Сладкий апельсин Бергамот Жасмин Османтус Имбирь Кардамон Кипарис Пальма Роза.
- Ромашка Лайман Герань Перечная мята Кориандр Розмари Клэри-мудрец.
- Лаванда Эвкалипт Кедровая древесина.
Ингаляция при насморке проводится лекарством, которое подобрал лечащий врач совместно с пациентом. Не исключено, что на определённой стадии развития заболевания больному пропишут антибиотик или другой сильнодействующий препарат.
Врач проконсультирует насчёт растворов : какие из них подойдут при определённых симптомах, даст рецепты с компонентами и с пропорциями.
Вдыхание эфирных масел — почему вы должны, когда и как
Отказ от ответственности: этот веб-сайт предназначен только для информационных целей и не предназначен для замены профессиональной медицинской консультации. Это не будет стоить вам больше, и это поможет покрыть расходы, связанные с запуском веб-сайта и предлагая обучение ароматерапии без платы за консультацию. Ингаляция — один из трех способов использования эфирных масел.
Если у вас нет времени, чтобы прочитать этот короткий подробный пост, то вы хотите просто знать это: если это не проблема актуальной кожи, ингаляция будет лучшим способом использовать ваши эфирные масла. Вдыхаемые вещества проходят вниз по трахее в бронхи, а оттуда — в более мелкие и мелкие бронхиолы, заканчивающиеся на микроскопических, мешковидных альвеолах легких, где в основном происходит газообразный обмен с кровью.
От насморка помогут избавиться аптечные растворы или настои , которые можно заливать в ингалятор. На прилавок они попадают после тщательной фильтрации, поэтому имеют высокую степень очистки. Существуют и готовые сборы без необходимости соблюдения пропорций. Перед их применением нужно только ознакомиться с инструкцией и изучить состав с компонентами.
Альвеолы чрезвычайно эффективны при транспортировке небольших молекул, таких как эфирные масляные компоненты, в кровь. Эта эффективность возрастает со скоростью потока крови через легкие, скоростью и глубиной дыхания и с растворимостью в жирах молекул.
Примеры проблем со здоровьем, которые могут быть устранены при вдыхании эфирных масел
Эфирные масляные компоненты, поглощенные путем ингаляции, могут поступать в кровоток и достигать центральной нервной системы с относительной легкостью. Бессонница дыхательная перегрузка синусовая инфекция эмоциональное здоровье: горе, беспокойство, гиперактивность, депрессия. Есть несколько методов, которые вы можете использовать для вдыхания эфирных масел. Ни один из этих методов не включает разбавление носителем — то есть для местного использования. Подробнее о масла-носителях здесь.
Препараты, разрешённые к применению в небулайзере, для лечения ринита
Ингаляция при насморке делается с помощью следующих растворов, применимых в небулайзере:
Беременным женщинам ингаляции нужно проводить очень осторожно . Следует внимательно изучить состав каждого препарата и только потом делать окончательный выбор. Если средство для ингалятора имеет резкий запах, лучше его не применять, чтобы не спровоцировать токсикоз.
Самый простой способ — вдыхать прямо из бутылки. Снимите колпачок и подносите под нос, глубоко вдохнув. Убедитесь, что вы не вдыхаете бутылку. Влага в бутылке эфирных масел может сократить срок хранения. Поскольку открывающие и закрывающие бутылки могут сократить срок хранения вашего эфирного масла, использование личного ароматического ингалятора может быть хорошей идеей для эфирных масел, которые вы часто используете.
Когда будете готовы к использованию, раскройте, поместите близко к носу и глубоко вдохните. Вот изображение, в котором показано, как использовать алюминиевые ингаляторы. Индивидуальные ароматические ингаляторы могут длиться несколько месяцев. Они могут быть освежены в любое время, когда вы чувствуете, что они потеряли свой «удар».
Лучшими рецептами при беременности для применения в ингаляторе являются следующие средства:
- Вода минеральная со слабощелочной реакцией помогает справиться одновременно с ринитом и с кашлем.
- Физраствор или физиологический состав применяется при идентичных проявлениях.
- Ингаляция картошкой — отличный дедовский метод, который позволяет лечить насморк и кашель у беременных. Для процедуры необходимо запастись тремя картофелинами среднего размера. Их варят до готовности, после чего кипяток сливают, а овощи разминают. Накрывшись покрывалом, женщина в положении вдыхает пары картофеля, склонив голову над кастрюлей.
Диффузные ожерелья становятся очень популярными. Отличное место для покупки высококачественных ювелирных изделий из эфирного масла. Использование ожерелья диффузора может заменить необходимость применения эфирных масел, используемых в качестве парфюма для кожи. Нанесите 1-2 капли эфирного масла на войлок внутри кулона для нежного аромата, который может поднять настроение. Вы не заметите аромат весь день, поскольку вид носа «отключает» тот же аромат, когда он пахнет надолго. Помните: эфирные масла все еще работают, даже если вы не можете их запах 🙂.
Подготовка лекарства для ингаляции в небулайзере
Солевые или щелочные растворы. Вдыхание паров физраствора является самым простым методом лечения. Для процедуры потребуется раствор соли 0,9% концентрации. Подойдёт минеральная вода «Боржоми ».
Что такое ингалятор?
Использование эффекта эффективно для получения эфирных масел в воздухе путем обеспечения абсорбции окружающей среды. Вы можете использовать диффузор в качестве инструмента для очистки воздуха от микробов или для улучшения настроения тонким способом. Большинство диффузоров работают, добавляя 5-10 капель эфирного масла в воду, которую вы используете, чтобы заполнить ваш диффузор.
Он имеет отличную прерывистую функцию, которая работает 10 минут и 20 минут, что позволяет безопасно диффундировать в течение более длительных периодов времени. Маленький размер и разнообразие цветов идеально подходят для любого пространства. Распылитель-распылитель — еще один вариант, но это тип диффузора, рекомендуемый только в определенных ситуациях, поскольку он снимает прямые эфирные масла в воздухе.
Необходимо раствор подогреть до 30 градусов , но не более. При использовании хорошо размягчает корочки, образовавшиеся от насморка, увлажняет слизистую, помогает добиться выхода секрета.
Иммуномодуляторы. Среди этой группы выделяется «Итерферон ». Чтобы осуществить один сеанс, нужно запастись одной ампулой средства и 3 мл натрия хлорида. Вдыхать пары лекарства нужно в течение 5–15 минут. Процедуру проводят два раза в день.
Паровая ингаляция — самый интенсивный метод ингаляции
Паровая ингаляция обеспечивает большее поглощение эфирных масел, чем другие методы, описанные на этой странице. Добавление 1-2 капель эфирного масла, такого как эвкалипт или чайное дерево, в паровую чашу с горячей водой может открыть синусы и помочь облегчить перегрузку дыхательных путей.
Действие ингаляций небулайзером
Паровая ингаляция очень проста в использовании и является отличным способом сократить простуду. Просто добавьте кипяченую воду в миску, положите голову на миску, нанесите на голову полотенце, добавьте 1-2 капли эфирного масла и вдохните. Обязательно держите глаза закрытыми, так как некоторые эфирные масла могут вызвать жжение в глазах.
Ингаляция при насморке делается также с помощью «Дерината ». Для одного сеанса нужно соединить по 2 мл препарата и физраствора.
Ингаляции антисептическими и антибактериальными средствами
Стоит сразу сказать, что ни в коем случае нельзя применять препараты-антисептики и антибиотики без назначения врача. Поскольку такая ингаляция может усугубить состояние, снизив иммунитет, а также явиться причиной развития грибка.
Как делать ингаляции с помощью небулайзера?
Вдыхание через нос будет наиболее эффективным. Вдох глубоко через рот будет наиболее эффективным для респираторных проблем. Это самый эффективный и интенсивный метод ингаляции. Не рекомендуется беременным женщинам или детям без одобрения квалифицированного врача.
Новичок может найти информацию о безопасности для эфирных масел, которые у них есть, а продвинутые энтузиасты оценят углубленные научные информационные главы. — Это важная книга для вашей коллекции. Загружается с информацией обо всех аспектах ароматерапии, а также содержит эфирные масляные профили. Загружен ссылками. — Для профессиональных ароматерапевтов или для тех, кто хочет знать об этом. Включает общую информацию, а также рецепты и рекомендуемое использование по темам. Должен иметь! — Нежный для младенцев и домашних животных, и для использования на вашем лице. Узнайте, как безопасно использовать их в этой книге. — Отличная книга для рецептов с использованием общих эфирных масел в безопасных разбавлениях. Существенный для всех пользователей эфирных масел. . Для людей, живущих и работающих в городе, проблемы с дыханием так же распространены, как выбоины.
Лекарства противовоспалительного действия
Наиболее популярными средствами лечения насморка с помощью небулайзера являются такие:
Гормональные медикаменты
Не стоит использовать эту группу препаратов без консультации с врачом, поскольку последствия могут быть серьёзными. Среди них следующие средства:
Итак, нет сомнений, что ингаляции небулайзером являются отличным средством при лечении насморка. Препараты для использования в ингаляциях снимают отёчность слизистой оболочки, разжижают и стимулируют выход мокроты.
Процедуры избавляют от неприятных симптомов, отличаются большой эффективностью , лишены недостатков, какими могут быть побочные эффекты, одинаково хорошо подходят взрослым и детям, а также беременным женщинам.
Насморк практически каждый раз появляется вследствие попадания вирусов в организм. Существует огромное количество методов лечения насморка, но не все эти методы подходят детям. Самым простым и эффективным методом являются ингаляции. Как проводить их узнайте в этой статье. Процедуры с небулайзером — самый современный метод лечения данной болезни. Про особенности этого метода также читайте далее в статье.
Особенности применения ингаляций при лечении насморка детям
Насморк – это воспаление слизистой оболочки носа. Средств от насморка известно великое множество. Кто как справляется с этим недугом. Кто-то капает медицинские препараты, кто-то изготавливает капли в домашних условия, пользуясь советами народной медицины, кто-то прикладывает горячие компрессы и принимает ванны, кто-то пользуется точечным массажем.
Ингаляция – это процесс вдыхания паров лекарственных растений или ингредиентов с целью вылечить какое-либо заболевание, связанное с дыхательными путями. Однако, как и любое лекарственное средство, ингаляция при насморке может оказать побочные явления при неправильном употреблении. Итак, как правильно и чем правильно проводить процедуру?
Ингаляции облегчают процесс выздоровления. Все родители, когда их дети заболевают, пытаются найти самые несложные и самые подходящие методы лечения. Дело в том, что родителям всегда сложно сделать ребенку ингаляцию, тем более, если он боится или капризничает. Для этого вместо обычной кастрюли придумали специальные ингаляторы, которые облегчают этот процесс. В этой статье Вы узнаете, с помощью каких препаратов и приспособлений можно сделать ингаляции маленькому пациенту, болеющему насморком.
Как проводить процедуру ингаляции при лечении насморка у ребенка?
Ингаляции очень легко сделать с помощью специального детского ингалятора. Его достаточно несложно найти и купить в аптеке. Однако если у Вас нет возможности приобрести это приспособление, то можно сделать ребенку ингаляцию с помощью кастрюли и полотенца. Также можно применить и чайник для этой процедуры. На носик чайника можно надеть конусоподобную воронку, сделанную, например, из картонной бумаги.
Перед тем как делать ингаляцию, сами вдохните воздух из ингалятора и убедитесь в том, что эта процедура абсолютно безопасна. Процесс вдыхания любого лекарственного вещества не должен длиться более десяти минут. Сам раствор должен быть не горячее 35 градусов. Не давайте своему ребенку пить или есть после ингаляции в течении часа, так как в это время рекомендуется не напрягать мышцы ротовой и носовой полости, а также голосовые связки.
Для раствора ингаляции очень часто используют эвкалипт. Он является очень действенным и популярным в лечении насморка. Для того чтобы приготовить такой раствор необходимо одну столовую ложку залить полулитрами кипятка и проварить эту смесь в плотно закрытой кастрюле около десяти минут. После этого следует остудить отвар до 35 градусов и провести ингаляцию. Таким же образом можно приготовить ингаляционный отвар из цветов календулы, листьев шалфея и травы чабреца. Если у Вас под рукой нет таких трав, то можно сделать содовый раствор. Для этого можно взять одну ложку соды и развести ее в стакане теплой воды.
В случае если Ваш ребенок напрочь отказывается делать ингаляцию, то Вам следует купить аромалампу, чтобы Ваш малыш вдыхал пары целебных трав.
Почему полезно делать ингаляции для носа?
Прежде всего, ингаляция кономит время. Нет, конечно же, таблетки пить быстрее и чаще удобнее, чем делать ингаляции для носа. Тут экономия времени заключается в куда более быстром воздействии лекарственных средств на человеческих организм. Именно ингаляции способствуют скорому выздоровлению. Это происходит за счет того, что лекарства сразу попадают прямо в то место, где они необходимы — в верхние дыхательные пути, тогда как частицы от таблеток сначала попадают в кровь, растворяются там, а потом уже подходят к воспаленным местам, что занимает не менее получаса.
Точность воздействия. Этот пункт является логическим продолжением предыдущего. Благодаря тому, что лекарства при ингаляции для носа попадают только в верхние дыхательные пути, они не будут воздействовать на другие органы и системы организма, а будут носить избирательный характер воздействия.
Итак, как мы видим, при заложенном носе именно ингаляции будут наиболее эффективным методом лечения в большинстве случаев. Для ингаляции верхних дыхательных путей требуется приготовление специального раствора, сделать который просто.
Многие предпочитают приобретать раствор для ингаляций в аптеке, забывая о том, что вместо него можно использовать натуральные, растительные настои и отвары. Так, ингаляции при насморке можно делать на основе отвара почек сосны, эвкалиптовых листьев, травы душицы или зверобоя, листьев мать-и-мачехи, стеблей ежевики, листьев малины, цветков календулы, соцветий ромашки, травы чабреца, лаванды и шалфея. При желании, можно готовить сборы из указанных растений, и проводить ингаляции на основе комплекса трав. Кроме того, в качестве раствора, применяемого для ингаляционного лечения ринита, можно использовать обычную минеральную или морскую воду.
Ингаляционное лечение при насморке взрослым
Как избавиться от заложенности носа? Издавна народ искал наилучшие и наиболее эффективные способы лечения насморка, поэтому вариантов борьбы с этим, казалось бы, простым заболеванием великое множество. Однако даже народные средства не рекомендуется применять бездумно. Сначала нужно уточнить диагноз, и лишь потом приступать к лечению насморка. А лечение может быть разнообразным.
Основные правила проведения процедуры
- Вы должны выдержать час после еды или физических нагрузок до того, как приступать к процедуре ингаляции.
- Нельзя разговаривать во время процедуры, нужно дышать ровно, глубоко и медленно.
- Не выходите на улицу после ингаляции для носа как минимум полчаса, это поможет предотвратить возможное переохлаждение.
Ингаляция эффективно поможет вам справиться с ринитом, но заложенность носа может быть всего лишь симптомом чего-то более существенного, поэтому старайтесь не заниматься самолечением. И не забывайте о противопоказаниях ингаляции для носа. Это индивидуальная непереносимость отдельных компонентов, аритмия либо сердечная недостаточность, легочные кровотечения.
Ингаляции бывают двух видов:
Водная – вдыхание паров лекарственных растений, заваренные в кипятке
Вдыхание лекарственных веществ, а не их паров.
Водная ингаляция для лечения насморка у взрослых:
Почки сосны заварить в крутом кипятке, дать немного остыть, затем вдыхать пары сосны.
Отварить листья эвкалипта и также вдыхать его пары. Эвкалипт эффективно борется с ринитом.
Заварить в 500 миллиграммах воды душицу, зверобой, добавить пару капель пихтового масла. Также вдыхать лечебные пары.
Хорошо для ингаляции подходит отвар мать-и-мачехи.
Также неплохо показал себя в борьбе с ринитом отвар из листьев малины и черной смородины. В этот отвар можно добавить пару капель масла можжевельника или пихты.
Одним из народно признанных способов ингаляции — это «дыхание» над отваренной картошкой. Но хочется вас предупредить, что безопасность данного метода весьма сомнительна, ведь вы можете обжечь парами дыхательные пути. Предлагаем вам выбрать что-то подходящее для вас, как делать ингаляции из описанных ниже рецептов.
Можно сделать для ингаляции раствор на основе отвара из сосны. Приобретенные в аптеке сосновые почки в количестве трех столовых ложек отвариваются в двух литрах чистой воды. Подышите, паром от этого отвара, но не наклоняйтесь слишком низко, чтобы не пожечь слизистую. Процедура должна продолжаться 20-30 минут. Преимущества — вы можете просто закипятить этот же отвар в следующий раз, и дышать над ним, нет необходимости готовить новый. Так можно повторить до пяти раз, но обязательное условие — не хранить его более двух суток. Маленькая подсказка: добавив потом этот отвар в ванную, вы получите отличное средство по уходу за кожей.
Эвкалиптовые ингаляциипри насморке. Проделываем все то же самое, только используем две столовые ложки эвкалипта. Ни в коем случае не пытайтесь заменить его эвкалиптовым маслом, поскольку никакое масло не подходит для ингаляций. Вы можете столкнуться с очень серьезными последствиями, вплоть до отека легких.
Если вы страдаете хронической заложенностью носа, предлагаем вам следующий рецепт. Цветы календулы с листьями малины в ингаляции для носа. Листья малины потребуются в количестве ста грамм, а цветки календулы — пятидесяти грамм на литр воды. Приготовьте раствор и приступайте к ингаляции.
Взять сухой экстракт руты в количестве 1 грамм, затем 10 грамм корня копыля и 10 грамм сушеной буквицы. Из этих растений приготовить очень мелкую однородную смесь и вдыхать ее через нос.
Также особым видом ингаляции является ароматерапия. Для этого можно напустить теплую ванну и добавить в нее 5 капель эфирного масла пихты, можжевельника, эвкалипта или чайного дерева. Ванну стоит принимать не более 15 минут, после чего хорошо укутаться и лечь спать.
Ингаляция парами лука
Пары лука очень полезны при насморках, вызванных различными инфекциями. Для ингаляции в лечении насморка согласно этому способу выберите небольшую луковицу и мелко порубите ее ножом на деревянной разделочной доске. Наклонитесь над луковой массой и глубоко дышите в течение пяти минут. Затем лук необходимо перемешать и вдыхать пары еще три минуты. Процедуру необходимо проделывать трижды в день.
Можно провести внутреннюю ингаляцию от насморка луком. Для этого четвертинку небольшой луковицы нужно хорошо разжевать, одновременно осуществляя длинный выдох. Потом выплюнуть прожеванный лук и проделать то же самое с остальными тремя четвертинками. Проводить подобную процедуру нужно дважды в день в первые дни болезни.
Таким образом, при помощи народных способов лечения можно быстро одолеть назойливый насморк, не подвергая организм воздействию химических препаратов.
Подсказка. Если вы считаете подобные процедуры слишком неудобными и трудоемкими, достаточно приобрести в аптеках специальные ингаляторы. Существуют и такие, для которых вы можете приготовить раствор самостоятельно, и вам больше не придется носиться с кастрюлями.
Ингаляции с помощью небулайзера при лечении насморка детям и взрослым
Ингаляция – это вдыхание паров всевозможных лекарственных препаратов или немедикаментозных растворов, применяемое в лечебных или профилактических целях. В настоящее время данную процедуру можно проводить не только при помощи уже устаревших ингаляторов, но и посредством использования более современных и удобных устройств – небулайзеров. Ингаляции признаны мощнейшим физиотерапевтическим средством для борьбы с различными заболеваниями дыхательных путей.
Целебный раствор, вдыхаемый больным в ходе ингаляции или при небулайзерной терапии, должен обладать противовоспалительным, антимикробным, бронхолитическим и отхаркивающим действием. В частности, для проведения ингаляционных процедур используют растворы лекарственных или немедикаментозных средств, которые могут иметь в своем составе как единственный компонент или, напротив, иметь сложный состав, включающий сразу несколько компонентов.
Польза небулайзера при лечении насморка
Многие люди путают небулайзер со стандартным ингалятором. Но, отличие аапарата от обычного ингалятора в том, что небулайзер может превратить физраствор не в бесполезный «душ», состоящий из капелек, а в аэрозоль. Так, попадая в нос, лекарство полностью всасывается, что, соответственно, более эффективно. Абсолютно каждый небулайзер продается с подробной инструкцией по его сборке, которую нужно очень внимательно перечитать, прежде, чем использовать прибор. Старайтесь с предельной точностью соблюдать все действия, описанные в инструкции, чтобы препарат действовал с высокой эффективностью, и, чтобы избежать поломки небулайзера.
Если вы страдаете обычным насморком, то Вам поможет обычный физраствор или же, любая минеральная вода. Если же насморк тяжелый, то без дополнительных средств Вас вряд ли обойтись, так же, как и без подробной консультации врача. Он должен наиболее точно определить нужную Вам дозировку, ориентируясь на Ваше здоровье и на характеристики самого прибора. Так, к дозе, установленной самим доктором, нужно прибавить остаточный объем имеющейся у небулайзера камеры. К примеру, если врач определил дозу в пять миллилитров, а остаточный объем, при этом, один миллилитр, то, соответственно, влить нужно 6 миллилитров. Запомните, что в таком приборе, как небулайзер, можно использовать только те растворы, которые предназначены конкретно для него.
Преимущества использования небулайзера:
Небулайзер – это единственный аннарат для ингаляции, который можно применять при лечении новорожденных и детей, не достигших трехлетнего возраста. При желании, процедуру можно проводить даже незаметно для маленького пациента: в частности, ребенок может спать и дышать целебным раствором.
Аппарат очень прост в использовании: применение его при проведении ингаляций не требует никаких узкоспециальных навыков и знаний.
Благодаря тому, что дисперсные частицы медикаментозного средства попадают прямиком в дыхательные пути.
Ингалятор можно использовать не только по прямому назначению, но и в профилактических целях. Кроме того, с его помощью можно проводить увлажнение слизистой носоглотки во время насморка, во избежание ее пересыхания и появления на ней язв и трещин.
Недостатки использования небулайзера для процедуры ингаляции
Стоит сразу отметить, что ингаляции, проводимые с помощью небулайзера, не могут нанести никакого вреда больному. Между тем, решив прибегнуть к использованию этого аппарата, следует помнить о нескольких простых мерах предосторожности, а именно:
не добавлять в раствор эфирные масла: их оседание на стенках органов дыхательной системы негативно влияет на состояние больного;
не разбавлять медикаментозные средства, предназначенные для использования в небулайзере, обычной водой: подобные действия могут спровоцировать бронхоспазм;
не определять дозировку лекарственного препарата самостоятельно.
Приняв решение использовать небулайзер для лечения насморка, важно обратить внимание на то, чтобы в настройках прибора была предусмотрена возможность изменения размера дисперсных частиц. Мелкие частицы аэрозоля, в большинстве случаев, с легкостью проходят через носовые ходы и оседают лишь в нижних отделах системы дыхательных органов, поэтому заметного результата в ходе терапии можно добиться, только установив режим, при котором небулайзер будет вырабатывать крупные частицы.
Рецепты ингаляций для небулайзера
Лечебная процедура с использованием ингалятора при насморке производит локальное воздействие на воспаленные дыхательные пути и не влияет на другие органы. Далее в статье Вы узнаете несколько рецептов ингаляций, которые эффективно помогают избавляться от насморка.
Очень эффективными для ингаляции считаются натуральные эфирные масла. Для того чтобы проводить ароматерапию не обязательно иметь небулайзер, можно просто купить в аптеке недорогую аромалампу и вдыхать пары эфирных масел. Для этого очень важно выбрать правильное эфирное масло. В выборе масла Вам может помочь аптекарь или Ваш лечащий врач.
Очень хорошее действие дают ингаляции с применением в ингаляторе при насморке солевых растворов. Например, 0,9-процентный хлорид натрия зачастую применяют для очищения и промывания носовой полости, а 2-процентный для очищения гнойного и слизистого содержимого носа.
Также для небулайзеров применяются щелочные растворы. Рекомендовано применять в качестве щелочного раствора минеральную воду «Боржоми». Именно ингаляция с этой водой способствует быстрому разжижению гнойных выделений и мокрот в носу и горле. Ингаляции с применением щелочного раствора могут осуществляться очень часто, даже каждый час.
Кроме того, для ингаляций применяют Лазолван, такие антибиотики как Фурацилин, Стрептомицин, Диоксидин, Малавит и некоторые бронходиляторы. Однако применение таких препаратов в ингаляторе должно быть выписано врачом. Самостоятельно использовать эти средства не рекомендуется.
Очень действенным является эвкалиптовая ингаляция. Для того чтобы сделать ингаляцию, возьмите литр воды, всыпьте туда две столовые ложки эвкалипта, доведите этот раствор до кипения и потом, накрыв голову полотенцем, подышите над горячим паром. Такая ингаляция очень полезна при рините, заболеваниях верхних дыхательных путей и заложенном носе. Если Вы не найдете листьев эвкалипта, можно заменить их эвкалиптовым маслом, но в этот раз в воду следует налить несколько капель этого масла.
Также очень действенной является ингаляция из почек сосны. Для этого необходимо в одном литре воды отварить три столовых ложки сосновых почек. Процедура проведения ингаляции стандартна, однако есть одно примечание: после нее нельзя выходить на улицу на протяжении трех часов. Такая процедура очень полезна не только при насморке, но и при кашле и других заболеваниях дыхательных путей.
Среди разнообразия полезных трав и растений при насморке выделяют листья черной смородины, малины, грецкого ореха, ежевики, подорожника, а также кору дуба и цветки календулы.
Если у Вас под рукой нет ни одного из вышеперечисленных средств, то в этом случае Вы можете использовать для ингаляции раствор из обычной воды и пищевой соды.
Как правильно использовать небулайзер для проведения ингаляции?
Тогда, когда Вы наденете маску, можно включать прибор. Обычно, сеанс лечения может продолжаться именно столько, сколько необходимо Вам. Было бы неплохо, если бы прибор имел кнопку синхронизации. Так, нажимая её по окончанию процедуры, ингаляционный раствор будет экономиться.
Когда сеанс завершится, небулайзер нужно продезинфицировать, для чего, сначала, замочите его в мыльном растворе, а затем, обдайте кипятком.
Правильно используя небулайзер, Вы сможете забыть о таком неприятном заболевании на долгие годы!
Домашняя небулайзерная терапия
Обзор
НебулайзерЧто такое небулайзер?
Распылитель превращает жидкое лекарство в мелкие капли (в форме аэрозоля или тумана), которые вдыхаются через мундштук или маску. Небулайзеры можно использовать для доставки многих типов лекарств. Лекарства и влага помогают контролировать проблемы с дыханием, такие как хрипы, и помогают ослабить секрецию легких.
Небулайзер можно использовать вместо других ингаляторов. Распылитель приводится в действие воздушным компрессором, который подключается к электрической розетке.
Какие расходные материалы необходимы для использования небулайзера?
Вам понадобятся следующие материалы:
- Ручной небулайзер.
- Воздушный компрессор.
- Мундштук или маска для лица.
Где использовать небулайзер?
Используйте небулайзер в хорошо освещенном месте. Выберите удобное место в вашем доме, где вы сможете без перерыва лечиться. Во время лечения сядьте в удобное кресло с прямой спинкой.
Процедура лечения
- Установите компрессор на прочную поверхность, способную выдержать его вес, например на стол или стол. Вставьте шнур компрессора в правильно заземленную (трехконтактную) розетку.
- Вымойте руки водой с мылом и полностью вытрите чистым полотенцем.
- Ознакомьтесь с деталями небулайзера.
- Поместите лекарство в чашку небулайзера.
- Присоедините верхнюю часть чашки небулайзера и подсоедините мундштук или лицевую маску к чашке.
- Подсоедините трубки к небулайзеру и компрессору.
- Включите компрессор выключателем. После включения компрессора вы должны увидеть легкий туман.
- Сядьте прямо на удобный стул.
- Желательно использовать мундштук. При использовании мундштука поместите мундштук между зубами и закройте его губами.
Если вы используете маску, удобно и надежно расположите ее на лице.
- Дышите через рот.Если возможно, каждый пятый вдох делайте медленный глубокий вдох и задерживайте его на 2–3 секунды перед выдохом. Это позволяет лекарству проникать в дыхательные пути.
- Продолжайте лечение, пока лекарство не исчезнет (около 5-15 минут). Используйте все лекарство, если врач не назначил вам иное.
- Если у вас закружится голова, замедлите дыхание или ненадолго отдохните. Некоторые лекарства могут вызвать у вас чувство «нервозности» или «шаткости». Это не редкость, но если эти симптомы продолжают вас беспокоить, сообщите об этом своему врачу.
- Выключите компрессор.
- Вымойте руки теплой водой с мылом. Вытрите их чистым полотенцем.
Уход за небулайзером
Очистка и дезинфекция вашего оборудования — это просто, но очень важно. После каждой процедуры ополаскивайте чашу небулайзера теплой водой. Стряхните лишнюю воду и дайте высохнуть на воздухе.
В конце каждого дня чашку небулайзера, маску или загубник следует мыть в теплой мыльной воде с мягким моющим средством.Тщательно промойте и дайте высохнуть на воздухе. Примечание. Нет необходимости очищать трубку, соединяющую распылитель с воздушным компрессором.
Дезинфицируйте небулайзер один раз в неделю или чаще, как указано в инструкции. После мытья оборудования продезинфицируйте небулайзер одним из следующих методов.
Одноразовые небулайзеры должны использовать один из следующих методов холодной дезинфекции:
- Замочите в 70% изопропиловом спирте на 5 минут.
- Замочите в 3% перекиси водорода на 30 минут.
- Замочите в растворе, состоящем из одной части белого уксуса и трех частей воды, на 30 минут.
После любого из этих методов холодной дезинфекции хорошо промойте и высушите на воздухе.
Распылители одноразового использования можно дезинфицировать, как описано выше. Их также можно продезинфицировать любым из следующих методов тепловой дезинфекции:
- Варить 5 минут.
- Поставьте в микроволновую печь в таз с водой на 5 минут.
- Поместите в посудомоечную машину при температуре 158 градусов по Фаренгейту на 30 минут.
- Используйте электрический паровой стерилизатор (стерилизатор детских бутылочек).
Хранилище лекарств
Храните все лекарства в прохладном сухом месте и следуйте рекомендациям производителя.
Часто проверяйте свои лекарства. Убедитесь, что они не изменили цвет и не образовали кристаллы. Если вы заметили какие-либо изменения во внешнем виде ваших лекарств, выбросьте их.
Уход за компрессором
- Перед чисткой убедитесь, что ваше устройство отключено от сети.Содержите воздушный компрессор в чистоте, при необходимости протирая его чистой влажной тканью.
- Не кладите воздушный компрессор на пол во время лечения или хранения.
- Проверьте фильтр воздушного компрессора, как указано. Замените, очистите или очистите фильтр в соответствии с инструкциями поставщика оборудования.
- Всегда имейте при себе дополнительную чашку небулайзера и маску или загубник.
- Вы можете получить все оборудование для небулайзерной терапии у поставщика оборудования.
Использование небулайзера: инструкции по правильному использованию
Многие лекарства доступны в виде ингаляционных препаратов. При ингаляционном методе лекарство доставляется прямо в дыхательные пути, что помогает при заболеваниях легких. Пациент и поставщик медицинских услуг могут выбирать из множества систем доставки ингаляционных лекарств.
Система доставки небулайзера состоит из небулайзера (небольшая пластиковая емкость с завинчивающейся крышкой) и источника сжатого воздуха.Поток воздуха к небулайзеру превращает раствор лекарства в туман. При правильном вдыхании лекарство имеет больше шансов достичь мелких дыхательных путей. Это увеличивает эффективность лекарства.
Как собрать небулайзерную камеру и воздушный компрессор
- Разместите компрессор так, чтобы он мог безопасно добраться до источника питания и чтобы можно было дотянуться до переключателя ВКЛ / ВЫКЛ .
- Мойте руки перед каждой процедурой.
- Используйте чистый небулайзер.
- Отмерьте правильную дозу лекарств и других растворов, прописанных вашим врачом. Добавьте их в небулайзер.
- Подсоедините воздушный шланг от компрессора к основанию небулайзера.
- Присоедините к небулайзеру мундштук.
Если распылитель не запотевает
- Проверить все соединения.
- См. Инструкции производителя
Лечение распылителем
- Засуньте мундштук в рот между зубами и сомкните вокруг него губы.
- Удерживайте небулайзер в вертикальном положении. Это предотвращает проливание и способствует распылению.
- Обеспечьте глубокое дыхание на протяжении всего лечения. Это позволяет лекарству задерживаться в дыхательных путях.
- Время от времени постучите по небулайзеру, чтобы раствор упал туда, где он может запотеть.
- Продолжайте эти шаги до появления непостоянного распыления, т. Е. Распыления.
Уход за распылителем и его очистка после каждого использования
Следуйте инструкциям производителя по очистке небулайзера. Некоторые предлагаемые рекомендации включают следующее:- Разобрать распылитель. Вымойте все детали (кроме трубок и пальцевого клапана) в воде и жидком мыле для посуды. Смойте водой.
- После мытья небулайзера стряхните излишки воды.
- Снова подсоедините детали и трубки небулайзера к воздушному компрессору и включите компрессор, чтобы быстро высушить небулайзер. Перед хранением небулайзера убедитесь, что он полностью высох.
Уход и очистка оборудования небулайзера через день лечения
Существует два способа дезинфекции и стерилизации небулайзера. Кипячение небулайзера — предпочтительный метод, если ваш небулайзер можно кипятить.
Кипяток
- Вымойте руки.
- Разобрать небулайзер.
- Поместите все части PARI LC JET + TM, кроме маски, трубки и прерывателя, в кипящую воду на 10 минут.
- После закипания небулайзера стряхните лишнюю воду
- Снова подсоедините детали и трубки небулайзера к воздушному компрессору и включите компрессор, чтобы быстро высушить небулайзер. Перед хранением небулайзера убедитесь, что он полностью высох.
Уксус и вода
- Вымойте руки.
- Замочите все части небулайзера (кроме маски, трубки и прерывателя) на 1 час в растворе, состоящем из 1 части дистиллированного белого уксуса и 3 частей горячей воды. Раствор должен быть свежим. Вынуть детали из уксусного раствора и промыть их водой. Откажитесь от раствора.
- Стряхните лишнюю воду.
- Снова подсоедините детали и трубки небулайзера к воздушному компрессору и включите компрессор, чтобы быстро высушить небулайзер. Перед хранением небулайзера убедитесь, что он полностью высох.
Трубку меняют каждые две недели, так как ее трудно чистить и сушить должным образом.
Уход за компрессором
Ознакомьтесь с инструкциями производителя по очистке и уходу за используемым компрессором.
Эта информация была одобрена Ann Mullen, RN, MS, AE-C (февраль 2015 г.).
Определение, типы, применение и очистка
Что такое небулайзер?
Небулайзер превращает лекарство из жидкости в туман, так что вы можете вдохнуть его в легкие.
Небулайзерыбывают бытовые (настольные) и портативные. Домашние небулайзеры больше по размеру, и их нужно включать в электрическую розетку. Портативные небулайзеры работают от батареек, или вы можете подключить их к автомобильной розетке. Некоторые из них чуть больше колоды карт, поэтому вы можете носить их в сумке или портфеле.
Возможно, вам понадобится рецепт врача на небулайзер, или вы можете получить его в кабинете педиатра. Многие люди также проходят курс лечения дыхательных путей в кабинете врача.
Домашние небулайзеры стоят около 50 долларов и выше, плюс стоимость принадлежностей. Переносные небулайзеры обычно стоят немного дороже.
Полисы медицинского страхования обычно покрывают небулайзеры в составе медицинского оборудования длительного пользования. Но большинство страховых компаний хотят, чтобы вы работали с определенным поставщиком. Перед покупкой или арендой небулайзера проконсультируйтесь со своей страховой компанией. Ваша медицинская бригада сможет вам помочь.
Типы небулайзеров
Существует три основных типа небулайзеров:
- Струйные. Использует сжатый газ для создания аэрозоля (крошечные частицы лекарства в воздухе).
- Ультразвуковой. Создает аэрозоль за счет высокочастотных колебаний. Частицы крупнее, чем в струйном небулайзере.
- Сетка. Жидкость проходит через очень мелкую сетку, образуя аэрозоль. Такой небулайзер выделяет мельчайшие частицы. К тому же он самый дорогой.
Поговорите со своим врачом о том, подходит ли вам или вашему ребенку мундштук или маска.Маски для лица, которые надеваются на нос и рот, часто лучше подходят для детей младше 5 лет, потому что они дышат через нос чаще, чем дети старшего возраста и взрослые.
Почему можно использовать небулайзер?
Небулайзеры особенно хороши для лекарств от астмы младенцев и маленьких детей. Они также полезны, когда у вас есть проблемы с использованием ингалятора от астмы или вам нужна большая доза ингаляционного лекарства.
Распылительную терапию часто называют лечением дыхания. Вы можете использовать небулайзеры с различными лекарствами, как для контроля симптомов астмы, так и для немедленного облегчения.К ним относятся:
Небулайзер против ингалятора
Ингаляторы и небулайзеры отправляют лекарство в ваши легкие, и у обоих есть свои плюсы и минусы.
Детям младшего возраста часто легче пользоваться небулайзером, потому что все, что им нужно делать, — это нормально дышать. Доставка лекарства занимает больше времени: минимум 5-10 минут. И даже портативные небулайзеры могут быть громоздкими, и их трудно носить с собой. Но некоторые люди предпочитают небулайзеры, потому что они могут видеть и чувствовать туман от лекарства.
Ингаляторы часто дешевле и имеют меньше побочных эффектов, чем небулайзеры.Вы можете носить его в кармане или сумке. Поначалу может быть сложно использовать ингалятор, но большинство людей быстро осваивают его. Он доставляет точную дозу лекарства.
Как пользоваться небулайзером?
Перед началом соберите все необходимое:
- Воздушный компрессор
- Чашка распылителя
- Маска или мундштук
- Лекарство (либо флаконы с единичной дозой, либо флаконы с измерительными приборами)
- Трубки компрессора
Затем выполните следующие действия:
- Установите воздушный компрессор на ровную устойчивую поверхность.Подключите его к заземленной (трехконтактной) электрической розетке.
- Вымойте руки водой с мылом и полностью вытрите их.
- Поместите лекарство в небулайзерную камеру. Большинство из них уже измерено во флаконах с единичной дозой. Если вам нужно измерить его самостоятельно, используйте отдельный чистый измерительный прибор для каждого лекарства.
- Соберите чашку небулайзера и маску или мундштук.
- Подсоедините трубки к аэрозольному компрессору и небулайзеру.
- Включите компрессор, чтобы убедиться, что он работает должным образом.Вы должны увидеть легкий туман, исходящий из задней части трубки.
- Сядьте прямо на удобный стул. Если лечение предназначено для вашего ребенка, он может сесть вам на колени. Если вы используете маску, наденьте ее. Убедитесь, что это удобно и безопасно. Если вы используете мундштук, поместите его между зубами или зубами ребенка и закройте губы вокруг него.
- Сделайте медленные, глубокие вдохи. Если возможно, задерживайте каждый вдох на 2 или 3 секунды перед выдохом. Это позволит лекарству проникнуть в дыхательные пути.
- Продолжайте, пока лекарство не исчезнет. Распылитель издаст шум, а в чашке останется совсем немного жидкости.
- Если вы почувствуете головокружение или нервозность, прекратите лечение и отдохните примерно 5 минут. Продолжайте лечение и старайтесь дышать медленнее. Если во время лечения у вас по-прежнему возникают проблемы, сообщите об этом врачу.
Если лекарство прилипло к краям чашки небулайзера во время лечения, вы можете встряхнуть чашку, чтобы ослабить ее.
Ваш врач должен сообщить вам, как часто и как долго использовать небулайзер.Вы также должны получить план действий при астме, в котором объясняется, какие лекарства и когда использовать.
Использование портативного небулайзера похоже на использование домашнего небулайзера, но вам не нужно включать его в розетку. Большинство моделей достаточно малы, чтобы их можно было держать в руке.
Как ухаживать за небулайзером?
Очень важно чистить и дезинфицировать ваш небулайзер для лечения астмы, чтобы предотвратить заражение. Очищайте его вдали от дыма, пыли и открытых окон.
Следуйте этим инструкциям по очистке небулайзера:
- После каждой процедуры тщательно ополаскивайте чашу небулайзера теплой водой, стряхивайте лишнюю воду и дайте ей высохнуть на воздухе.В конце каждого дня мойте чашку и маску или мундштук в теплой воде с мягким моющим средством. Тщательно промойте и дайте высохнуть на воздухе. Трубопровод компрессора чистить не нужно.
- Каждые три дня после мытья оборудования дезинфицируйте его водным раствором уксуса или дезинфицирующим раствором. Чтобы приготовить раствор уксуса, смешайте ½ стакана белого уксуса с 1½ стакана воды. Замочите оборудование на 20 минут и хорошо промойте под постоянной струей воды. Стряхните лишнюю воду и дайте ей высохнуть на бумажном полотенце.Перед хранением в пластиковом пакете на молнии убедитесь, что он полностью высох.
Хранение
- Накройте компрессор чистой тканью, когда вы его не используете. При необходимости протрите чистой влажной тканью.
- Не ставьте воздушный компрессор на пол ни для лечения, ни для хранения.
- Храните лекарства в прохладном сухом месте. Некоторые нужно хранить в холодильнике, а другие хранить вдали от света. Проверяйте их часто. Если они изменили цвет или образовались кристаллы, выбросьте их и замените.
Другие наконечники
- Всегда имейте под рукой дополнительную чашку небулайзера и маску или мундштук. Если вы проходите курс лечения дыхательных путей в кабинете врача, попросите трубку, чашку и маску.
- Следуйте инструкциям к оборудованию по проверке, очистке и замене фильтра на воздушном компрессоре.
Разбавители слизи | Фонд кистозного фиброза
Гипертонический раствор — это стерильный физиологический раствор различной концентрации, 3 процента, 3.5 процентов и 7 процентов. Он работает за счет увеличения количества натрия (соли) в дыхательных путях.
Соль притягивает воду в дыхательные пути, которая разжижает слизь, что облегчает откашливание. Исследования показали, что вдыхание гипертонического раствора два раза в день помогает людям с муковисцидозом меньше болеть легочными инфекциями.
Кому это нужно?
Люди в возрасте 6 лет и старше или у которых объем форсированного выдоха (ОФВ 1 ) больше или равен 40 процентам от прогнозируемого, могут принимать гипертонический раствор, но это было изучено на детях младшего возраста.Перед тем, как его назначат, ваша бригада по уходу за CF может провести несколько тестов, чтобы определить, подходит ли вам гипертонический раствор.
Как мне это взять?
Хотя гипертонический раствор можно прописать в медицинском центре, чтобы вызвать кашель, чаще всего вы вдыхаете гипертонический раствор в виде тумана два раза в день через небулайзер. Однако все люди разные, поэтому ваша бригада по лечению CF назначит вам, сколько и как часто вам следует принимать гипертонический раствор, в зависимости от ваших конкретных потребностей в отношении здоровья.Чтобы убедиться, что гипертонический раствор не вызывает проблем, ваша медицинская бригада может попросить вас принять первую дозу, пока вы находитесь в медицинском центре. Спросите у своей бригады, можете ли вы использовать небулайзер и компрессор или вам нужно другое оборудование.
Для получения полных инструкций о том, как принимать гипертонический раствор, посетите DailyMed, службу Национальной медицинской библиотеки, которая предоставляет информацию о лекарствах, включая дозировку и возможные побочные эффекты.
Для приема гипертонического раствора:
- Вымойте и вытрите руки.
- Вылейте одноразовый флакон с гипертоническим раствором в чистую чашку небулайзера.
- Сядьте прямо на стул.
- Поместите мундштук небулайзера между зубами и на верхнюю часть языка.
- Нормально вдыхайте и выдыхайте через рот, стараясь не дышать через нос.
- Не забывайте делать пару глубоких вдохов каждую минуту или две, чтобы физиологический раствор достиг ваших меньших дыхательных путей.
- Когда вы слышите звук, похожий на плевок, это означает, что гипертонический раствор почти израсходован.Постучите по небулайзеру. Продолжайте вдыхать лекарство, пока оно не будет использовано полностью.
- Не забудьте использовать полную дозу. Если по какой-то причине вам нужно откашляться или прекратить лечение, выключите компрессор. Когда вы будете готовы возобновить лечение, снова включите компрессор и продолжите лечение.
Не принимайте одновременно гипертонический раствор и другие лекарства.
Гипертонический раствор может повредить электрическое оборудование, например компьютеры, если поднести его слишком близко к электронике.Убедитесь, что вы принимаете гипертонический раствор в хорошо проветриваемом помещении, вдали от электроники.
Чего мне следует ожидать после его приема?
В отличие от лекарств, таких как антибиотики, гипертонический раствор не остается в организме, поэтому разжижение слизи носит временный характер. Поэтому важно выполнять методы очистки дыхательных путей сразу после приема гипертонического раствора или дорназы альфа, если вы принимаете его, пока ваша слизь все еще жидкая и ее легче выводить из дыхательных путей.
У вас могут возникнуть побочные эффекты при приеме любых лекарств, включая гипертонический раствор. Общие побочные эффекты гипертонического раствора включают:
- Усиленный кашель.
- Боль в горле.
- Герметичность в груди.
При обсуждении любых новых лекарств или изменений в дозировках лекарств, которые вы уже принимаете, не забудьте спросить у вашей группы по уходу:
- Любые возможные побочные эффекты.
- Какие побочные эффекты могут быть более серьезными, чем другие.
- Как долго они могут протянуть.
- Когда следует поговорить с вашей медицинской бригадой, если побочные эффекты не проходят или влияют на качество вашей жизни.
Сообщите вашей медицинской бригаде, если вы почувствуете какие-либо побочные эффекты, из-за которых вам будет трудно продолжать прием этого лекарства в соответствии с предписаниями. Ваша медицинская группа может работать с вами, чтобы помочь вам справиться с побочными эффектами или скорректировать план лечения.
астма у младенцев | AAFA.org
Астма у младенцев
Признаки астмы у младенца или малыша включают:
- Быстрое дыхание
- Усложняется дыхание (ноздри раздуваются, кожа втягивается вокруг и между ребрами или над грудиной, или чрезмерное движение живота)
- Задыхание при нормальной деятельности, например, при игре
- Хрип (свистящий звук)
- Непрерывный кашель
- Затруднение при сосании или есть
- Усталость, отсутствие интереса к обычным или любимым занятиям
- Цианоз, то есть изменение цвета тканей слизистых оболочек (например, губ и вокруг глаз), кончиков пальцев или ногтевого ложа — цвет кажется сероватым или беловатым на более темных тонах кожи и голубоватым на более светлых тонах кожи
Что вызывает астму у младенцев и детей ясельного возраста?
Мы до сих пор не знаем, что вызывает у некоторых людей астму.Если у ребенка в семейном анамнезе есть астма или аллергия, конкретная аллергия или если мать курила во время беременности, у него больше шансов заболеть астмой в раннем возрасте.
Респираторный вирус, заболевание, поражающее легкие, является одной из наиболее частых причин симптомов астмы у детей в возрасте 5 лет и младше. Хотя и взрослые, и дети страдают респираторными инфекциями, у детей их больше. Некоторые дошкольники часто заражаются вирусными инфекциями. По крайней мере, половина детей, страдающих астмой, проявляют некоторые признаки астмы в возрасте до 5 лет.Вирусы являются наиболее частой причиной обострения астмы у младенцев в возрасте 6 месяцев и младше.
Чем отличается астма у детей грудного и раннего возраста от астмы у взрослых?
У младенцев и детей ясельного возраста дыхательные пути намного меньше, чем у детей старшего возраста и взрослых. Фактически, эти дыхательные пути настолько малы, что даже небольшая закупорка, вызванная вирусными инфекциями, затрудненными дыхательными путями или слизью, может затруднить дыхание для ребенка.
Это астма или что-то еще?
Симптомы астмы могут выглядеть как симптомы других болезней или болезней.Следующие люди могут иметь симптомы, похожие на симптомы астмы:
- Бронхиолит
- Круп
- Кислотный рефлюкс
- Пневмония
- Вирусы верхних дыхательных путей
- Стремление
- Вдыхаемый объект
- Надгортанник
- Муковисцидоз
- Врожденные дефекты
Как диагностировать астму у младенцев и детей ясельного возраста?
Трудно диагностировать астму у детей грудного и раннего возраста.Поскольку они не могут хорошо говорить, они не могут описать, что они чувствуют. Суетливый ребенок может означать многое. Малыши и дошкольники часто активны, даже при стеснении в груди или затрудненном дыхании.
Родители должны предоставить лечащему врачу своего ребенка следующую информацию:
- Семейный анамнез астмы или аллергии
- Поведение ребенка
- Типы респираторных симптомов (ночью или днем, при активности или в состоянии покоя, реакция на любые лекарства, затруднение дыхания или дыхание).в)
- Возможные триггеры и реакции на продукты питания или возможные триггеры аллергии
Функциональные тесты легких, которые часто используются для постановки полного диагноза астмы, трудно провести с маленькими детьми. Вместо этого врач может посмотреть, как ребенок реагирует на лекарства, улучшающие дыхание. Врач может назначить анализы крови, аллергию и рентген, чтобы получить дополнительную информацию.
Используя эту информацию, врач может поставить точный диагноз. Родителям может потребоваться отвести ребенка к детскому аллергологу или пульмонологу (специалисту по легким) для специального обследования или лечения.
Как лечить астму у младенцев и детей ясельного возраста?
Младенцы и дети ясельного возраста могут использовать большинство лекарств, используемых для детей старшего возраста и взрослых. Дозировка может быть ниже, и ребенок ее воспринимает иначе. Вдыхаемые лекарства действуют быстро, облегчая симптомы и вызывая мало побочных эффектов.
Лекарства, используемые для лечения симптомов астмы у младенцев и детей ясельного возраста, обычно вводятся в виде ингаляций. Младенцев обычно лечат с помощью небулайзера или ингалятора с использованием спейсера с маской.Небулайзер (иногда называемый «дыхательный аппарат») — это небольшой аппарат, который использует нагнетаемый воздух для создания лечебного тумана, чтобы ребенок мог дышать через небольшую лицевую маску. Обработка небулайзером занимает около 10 минут. Спейсер — это небольшая трубка или аэрокамера, в которой содержится лекарство, высвобождаемое встроенным в нее ингалятором. Ингалятор / спейсер позволяет детям вдыхать лекарство. Лекарства, вводимые через ингалятор со спейсером и маской, действуют так же, как и лекарства, вводимые через небулайзер.В некоторых случаях ребенок может лучше переносить ингалятор со спейсером и маской.
Астма лечится несколькими различными лекарствами. Бронходилататоры, такие как ProAir®, PROVENTIL®, VENTOLIN® и XOPENEX HFA®, являются лекарствами быстрого облегчения, которые сразу же открывают дыхательные пути, чтобы облегчить дыхание. Лекарства длительного действия, такие как ингаляционные кортикостероиды (FLOVENT®, Pulmicort, Asmanex®, QVAR®) или модификаторы лейкотриена (SINGULAIR®), используются для снятия воспаления в дыхательных путях и снижения симптомов астмы.Многим людям, страдающим астмой, в том числе младенцам и детям дошкольного возраста, назначают различные лекарства в зависимости от степени тяжести и частоты появления симптомов. Совместно с лечащим врачом вашего ребенка разработайте план лечения астмы.
Что я могу сделать, чтобы справиться с астмой моего ребенка?
Когда ребенок страдает хроническим заболеванием, родители могут испытывать стресс до предела. Вот несколько советов по преодолению трудностей:
- Изучите предупреждающие знаки об увеличении астмы у младенцев и детей ясельного возраста.Знайте, какой у вашего ребенка «характер» симптомов астмы.
- Составьте план лечения астмы (план действий при астме) вместе с врачом вашего ребенка. Убедитесь, что в плане есть план действий, которым вы будете следовать, если симптомы астмы ухудшатся. Узнайте, когда вашему ребенку требуется неотложная помощь.
- Выполняйте план действий вашего ребенка по поводу астмы каждый день! Не меняйте план, пока не проконсультируетесь со своим врачом. Даже если симптомы у вашего ребенка исчезли, придерживайтесь плана, пока не обсудите изменения с врачом.
- Научите вашего малыша или дошкольника сообщать вам, когда он плохо себя чувствует.
- Составьте план действий на случай чрезвычайной ситуации, если у вашего ребенка серьезный приступ астмы. В какую больницу вы будете обращаться? (Убедитесь, что ваш врач посещает эту больницу и она входит в ваш план медицинского обслуживания.) Кто будет заботиться о ваших других детях? Как ваше медицинское страхование предусматривает оказание неотложной помощи?
Что я могу сделать, чтобы уменьшить симптомы астмы?
- Изучите триггеры вашего ребенка.
- Аллергены, такие как пылевые клещи, домашние животные, вредители, плесень и пыльца, могут играть определенную роль в развитии астмы у некоторых детей. Обсудите с вашим лечащим врачом, может ли вам помочь оценка аллерголога.
- Следуйте своему плану лечения астмы и давайте лекарства, прописанные врачом вашего ребенка.
- Не курите рядом с ребенком.
Может ли ребенок перерасти астму?
Когда у кого-то появляются чувствительные дыхательные пути, он остается таким на всю жизнь.Это так, даже если симптомы астмы могут измениться с годами. По мере того, как ребенок становится старше, он может лучше справляться с воспалением дыхательных путей и раздражителями, поэтому их симптомы могут улучшиться. Примерно у половины этих детей снова появляются симптомы астмы, когда им исполняется 30–40 лет. Невозможно узнать, у каких детей симптомы могут уменьшаться по мере взросления. Новые триггеры могут вызвать симптомы в любое время у людей, страдающих астмой. Если у вашего ребенка астма, держите под рукой (и в актуальном состоянии) лекарства быстрого действия и их план действий по лечению астмы, даже если симптомы проявляются нечасто.
Медицинское обследование, сентябрь 2015 г.
Croup | NHS inform
Лечение крупа зависит от тяжести симптомов. Большинство случаев легкие, и их можно лечить дома.
Однако, если у вашего ребенка тяжелый круп, его необходимо срочно госпитализировать.
Лечение круп в домашних условиях
Если ваш терапевт считает, что у вашего ребенка небольшой круп, он обычно порекомендует лечить его дома.
Это часто связано с использованием детского парацетамола для облегчения любой боли, связанной с этим заболеванием, и может помочь снизить температуру вашего ребенка, если у него жар.
Вы также должны следить за тем, чтобы ваш ребенок был хорошо гидратирован, поощряя его пить много жидкости.
Утешение ребенка также важно, потому что его симптомы могут ухудшиться, если он взволнован или плачет. Если ваш ребенок расстроен, посадите его прямо к себе на колени, чтобы успокоить и успокоить его.
Ваш терапевт обычно прописывает однократную дозу перорального кортикостероида, называемого дексаметазоном или преднизолоном, чтобы уменьшить отек (воспаление) в горле вашего ребенка.Побочные эффекты этих лекарств могут включать беспокойство, рвоту, расстройство желудка и головную боль.
Обработка паром не рекомендуется для лечения крупа. Нет никаких доказательств того, что разрешение вашему ребенку дышать влажным воздухом, например паром из горячей ванны или душа в закрытой комнате, поможет.
Вам следует срочно обратиться за медицинской помощью, если вы заметили ухудшение симптомов у вашего ребенка.
Обезболивающие детские
Обезболивающие, такие как парацетамол и ибупрофен, доступны в жидкой форме для детей.Вы можете купить жидкий парацетамол и ибупрофен без рецепта в аптеках и некоторых супермаркетах.
Детям младше 16 лет нельзя давать аспирин.
Поговорите со своим фармацевтом или терапевтом, если вы не уверены, какое обезболивающее подходит для вашего ребенка.
Не используйте лекарства от кашля или противоотечные средства, поскольку они не помогают облегчить симптомы крупа. Эти методы лечения часто вызывают сонливые побочные эффекты, которые могут быть опасными, когда у ребенка затруднено дыхание.
Госпитальное лечение
В тяжелых случаях крупа может потребоваться лечение в больнице.
Проблемы с дыханием, такие как одышка, являются основным симптомом тяжелого крупа.
Вам следует немедленно позвонить по номеру 999, чтобы вызвать скорую помощь, если вашему ребенку трудно дышать.
Если у вашего ребенка тяжелый круп, ему могут дать адреналин через небулайзер. Это поможет улучшить симптомы в течение 10–30 минут, а эффект продлится до двух часов.Небулайзер позволяет вашему ребенку вдыхать лекарство в виде тумана.
Если ваш ребенок очень обеспокоен и ему трудно дышать, ему дадут кислород через кислородную маску.
Как и в более легких случаях крупа, обычно назначают пероральный дексаметазон или преднизолон, чтобы уменьшить отек дыхательных путей вашего ребенка.
В редких случаях круп может потребовать госпитализации, когда ребенку может потребоваться интубация. Во время интубации трубку вводят либо через ноздрю, либо через рот и проводят вниз в дыхательное горло.Это поможет вашему ребенку легче дышать.
Интубация обычно проводится под общим наркозом. Это означает, что ваш ребенок будет полностью без сознания на протяжении всей процедуры, поэтому он не будет испытывать боли или страданий.
клинических разногласий в области аэрозольной терапии для младенцев и детей
Различия в доставке аэрозольных лекарств между педиатрическими и взрослыми пациентами
Отложение аэрозольных частиц в легких обычно ниже у педиатрических пациентов, чем у взрослых, при этом младенцы получают значительно меньшие количества лекарства в периферической зоне дыхательные пути по сравнению с пожилыми педиатрическими пациентами.Это особенно верно в отношении детей младше 3–4 лет и тем более младенцев младше 18 месяцев, у которых большая часть препарата может откладываться в верхних дыхательных путях. 1
Сравнительные исследования in vivo по оценке осаждения аэрозолей в различных областях дыхательных путей человека у младенцев, маленьких детей и взрослых отсутствуют. Недавнее исследование 2 , оценивающее осаждение лекарственного средства с использованием трехмерной модели, полученной на основе компьютерных томографий здоровых младенцев, детей и взрослых, показало, что существует существенная вариабельность морфологии дыхательных путей, динамики воздушного потока и регионального осаждения аэрозолей среди субъектов разных категорий. возрастов.
Плохая доставка лекарств у детей может быть связана с быстрой и часто изменяющейся частотой дыхания, низким дыхательным объемом (V T ) и высоким сопротивлением из-за малого диаметра поперечного сечения дыхательных путей. Высокое сопротивление и короткое время вдоха приводят к короткому времени пребывания аэрозоля в дыхательных путях. Соотношение вдоха и выдоха короче у педиатрических пациентов по сравнению со взрослыми пациентами, что приводит к потенциально большей потере лекарства во время выдоха, особенно при использовании устройства, которое распыляет лекарство на протяжении всего дыхательного цикла.Некоторые из этих эффектов могут быть компенсированы низким потоком вдоха по сравнению с постоянным и относительно высоким (6–8 л / мин) потоком некоторых небулайзеров, что может привести к меньшему уносу воздуха из окружающей среды. 1 Таким образом, каждый вдох может дать детям младшего возраста пропорционально более высокую дозу (более концентрированный болюс аэрозоля) за один вдох по сравнению со взрослыми.
Младенцы считаются носовыми дышащими облигатно из-за пропорционально большого размера языка и небольшого объема полости рта, а также близости гортани и надгортанника к основанию языка.У молодых пациентов ноздри меньшего размера, более короткая область носовых раковин, более узкая носоглотка, более узкая глотка и гортань и относительно большее анатомическое мертвое пространство, чем у взрослых, что затрудняет доставку лекарств. 2 Сопротивление носовых дыхательных путей составляет почти половину респираторного сопротивления у здоровых младенцев, 3 и турбулентный поток в этой области, вероятно, объясняют большую потерю неактивного лекарства в верхних дыхательных путях. Интересно, что носовое дыхание для доставки аэрозоля в дистальные дыхательные пути аналогично или более эффективно, чем ротовое дыхание в моделях младенцев и детей ясельного возраста, 4 вопреки тому, что наблюдается у детей старшего возраста и взрослых, у которых более развиты носовые раковины. и менее сложные конструкции дыхательных путей.Однако младенцы чрезвычайно уязвимы для спонтанной носовой непроходимости 5 из-за выделений, воспаления или соприкосновения носовых дыхательных путей, что ставит их в еще один уникальный недостаток с точки зрения доставки лекарств.
Возможно, самая большая проблема с доставкой лекарств связана с поведенческими и эмоциональными аспектами, которые присущи только педиатрическим пациентам. Младенцы и дети ясельного возраста не обладают когнитивными или физическими способностями координировать дыхательные усилия с лечением. Многие не приемлют лечение с помощью мундштука, а плотно прилегающая аэрозольная маска плохо переносится, что обычно приводит к изгибам, вздрагиванию и плачу.
Несмотря на многие ограничения вдыхания лекарств у детей, исследования in vivo показали, что измеримые количества лекарства могут быть доставлены в легкие этих маленьких пациентов. Экспериментальные данные, полученные в исследованиях in vivo во время спонтанного самостоятельного дыхания, показали, что <3% номинальной дозы аэрозольных препаратов доставляется в легкие младенцев, 6–9 1,6–4,4% — детям младшего возраста, 8, 10,11 и 10–58% по сравнению с взрослыми. 12–14 Большинство этих исследований было проведено с использованием струйных небулайзеров и спейсеров старого поколения, и измерения in vivo у пациентов, использующих новые устройства и методы доставки лекарств, практически отсутствуют из-за опасений, связанных с расходами и риском использования ингаляционных радиоактивно меченных. изотопы у детей. Несоответствие в методах сцинтиграфии, используемых для получения качественных и количественных данных об отложении аэрозольных лекарственных средств в легких, и отсутствие клинического мониторинга также являются проблемами в этой популяции. 15
Хотя эффективность доставки лекарств у педиатрических пациентов кажется низкой, доза для легких может быть подходящей, если учитывать дозу с поправкой на вес. Таким образом, скорректированная по весу доза одинакова для педиатрических и взрослых пациентов. 16 Это не означает одинакового риска или эффективности лечения для этих сильно различающихся популяций пациентов. Кроме того, фармакодинамика и фармакокинетика ингаляционных агентов плохо изучены у педиатрических пациентов.
Клинические аспекты и соответствующая возрасту практика применения
Существует множество клинических и возрастных факторов, которые врачи и другие лица, осуществляющие уход, должны учитывать при выборе подходящего устройства или стратегии доставки аэрозолей у детей.Стратегию аэрозоля, аэрозольное устройство и интерфейс доставки следует выбирать на основе: (1) наличия высококачественных доказательств, полученных в результате исследований на людях, животных или лабораторных исследований; (2) эффективность устройства / интерфейса; (3) способность пациента переносить респираторное усилие и координировать его с доставкой лекарства; (4) предпочтения пациентов; (5) стоимость доставки лекарств; (6) одобрено ли лекарство для использования с определенным устройством или нет; и (7) можно ли безопасно использовать устройство с формой респираторной поддержки, которую получает пациент. 17,18
Факторы, связанные с пациентом
Помимо выбора аэрозольных устройств, клиницисты играют жизненно важную роль в обучении пациентов и лиц, осуществляющих уход, небулайзерной терапии в различных условиях. В конечном итоге это может существенно повлиять на доставку лекарства в легкие и снизить риск инфицирования. Качество образования или обучения может означать разницу между повторной госпитализацией пациента или нет. Таким образом, медицинские работники, пациенты и члены семьи должны продемонстрировать компетентность в отношении надлежащей техники и инструкций по системам доставки аэрозолей. 17 Различия в физических и когнитивных способностях и возрасте пациентов для эффективного использования загубника или маски или координации дыхательных усилий обычно определяют выбор устройства и интерфейса, которые будут использоваться для доставки лекарства (Таблица 1).
Таблица 1.Возрастные ограничения для использования типов устройств для доставки аэрозолей
Врачи в медицинских учреждениях должны уметь распознавать способы оптимизации доставки лекарств, которые выходят за рамки простого размещения устройства на пациенте.Стимулирование сильного кашля у пациентов с сохраненной секрецией, обучение глубокому дыханию и сидение пациентов в вертикальном положении во время лечения — это несколько простых решений, которые могут способствовать лучшей доставке лекарства в легкие. Также важно оценить состояние легких пациентов, чтобы увидеть, реагируют ли они на режим приема ингаляционных лекарств. У пожилых пациентов это можно сделать с помощью спирометрии, а у маленьких детей — в меньшем количестве. Если кажется, что пациент не реагирует на лечение, то альтернативой может быть использование новой системы доставки, или прекращение лечения может быть более выгодным, чем подвергать пациентов ненужным побочным эффектам от лекарств.
Клиницисты должны быть готовы выслушивать пациентов и членов их семей, когда они предпочитают конкретный вариант лечения. Принятие лечения может в конечном итоге отражать приверженность и потенциально лучшую эффективность. Наконец, клиницистам необходимо рассмотреть все возможные варианты доставки, используемые при сочетании небулайзеров с различными педиатрическими устройствами респираторной поддержки. Они никогда не должны предполагать, что конкретное лечение с помощью небулайзера или стратегия, применяемая с одним лечебным средством (например, аэрозольной маской), обеспечит аналогичные терапевтические эффекты или безопасность, как и другое средство (например, вентилятор).Клиницисты всегда должны использовать устройство, которое безопасно и эффективно доставляет лекарства, сводя к минимуму потенциальные риски, которые могут возникнуть из-за инфекции, окклюзии дыхательных путей и непреднамеренного повышения давления в легких; неисправность оборудования; и плохое срабатывание различных аппаратов ИВЛ.
Выбор аэрозольного устройства
В настоящее время нет клинического консенсуса в отношении выбора аэрозольного устройства для большинства детей. Подавляющее большинство небулайзеров, используемых у взрослых, также используются у детей.Оптимальный размер частиц для большинства вдыхаемых лекарств для отложения на периферии легких составляет 1–5 мкм. 18 Таким образом, аэрозольное устройство следует выбирать на основе того, может ли оно обеспечивать частицы в этом диапазоне. Следует избегать использования аэрозольных устройств, которые обеспечивают очень вариабельную доставку лекарств или частиц размером> 5 мкм, поскольку они могут с большей вероятностью оседать в верхних дыхательных путях детей, что приводит к системной абсорбции и потенциально более серьезным побочным эффектам (тахикардия).
Показано, что доставка бронходилататора с помощью струйных небулайзеров и дозированных ингаляторов под давлением (pMDI) является очень низкой (0.33% и 0,13% соответственно) у младенцев с респираторной недостаточностью. 6 Младенцы с вирусным бронхиолитом составляют значительную часть этих пациентов, поступающих в детские больницы. Эффективность бронходилататоров при рутинном ведении бронхиолита не доказана, 19 , и неизвестно, связано ли наблюдаемое отсутствие бронходилататорного эффекта с плохим отложением из-за обструкции дыхательных путей или с тем фактом, что в этих ранних исследованиях использовались неэффективные небулайзеры. .Более того, объективные исследования по измерению реакции бронходилататоров в этой популяции требуют седативных средств, а их проведение дорого и очень сложно. Будущие исследования с использованием новых педиатрических специфичных pMDI / спейсеров и небулайзеров с вибрирующей сеткой могут быть полезны для определения бронходилататорного ответа у младенцев с бронхиолитом и другими детскими заболеваниями легких. Оценка эффективности небулайзера важна для доставки не только бронходилататоров, но и других ингаляционных препаратов, которые вводят младенцам и маленьким детям, включая легочные вазодилататоры, кортикостероиды, антибиотики и гипертонический раствор.
Наиболее распространенные устройства доставки, используемые педиатрическими пациентами, включают pMDI с клапанными удерживающими камерами (pMDI / VHC) или спейсерами, ингаляторы для сухого порошка, струйные или газовые небулайзеры, небулайзеры с приводом от дыхания, ультразвуковые небулайзеры, небулайзеры с вибрирующей сеткой и небольшие генераторы аэрозольных частиц. Небулайзер с вибрирующей сеткой и pMDI / VHC представляют собой два небулайзера, которые произвели революцию в доставке лекарств детям благодаря простоте использования, приемлемости для пациентов и возможности интеграции в систему искусственной вентиляции легких.Они также являются одними из самых дорогих форм доставки лекарств. Наиболее распространенными небулайзерами, используемыми в педиатрических клинических условиях, являются небулайзеры небольшого объема, включая струйные, вибрирующие и управляемые дыханием небулайзеры. Эти небулайзеры могут производить большинство лекарств, тогда как pMDI / VHC — нет. Подробное обсуждение pMDI / VHC и интерфейсов представлено в разделе клинических разногласий.
Ингалятор сухого порошка и небулайзер с приводом от дыхания могут использоваться у многих педиатрических пациентов, но обычно предназначены для пациентов, которые способны создать достаточную силу для активации клапана, который выпускает лекарство.Распылители, приводимые в действие дыханием, особенно привлекательны, потому что, в отличие от других распылителей, они распыляют только во время ингаляции, что сокращает отходы аэрозоля, но увеличивает время обработки. Ультразвуковые небулайзеры и генераторы аэрозолей с мелкими частицами обычно одобрены для доставки специальных лекарств и, как правило, являются громоздкими или большими, поэтому они не часто используются в клинических условиях.
Одноразовые струйные небулайзеры просты в использовании и относительно недороги, но доставка лекарств крайне неэффективна и непостоянна из-за сильно изменяющегося размера частиц и большого остаточного объема лекарства, оставшегося в чашке небулайзера в конце лечения. 20 В некоторых случаях остаточная потеря может составлять почти 50–75% лекарства, помещенного в небулайзер. 21,22 Более того, существуют различия в доставке лекарств, связанные с потоком распылителя и составом газа, а также от того, приводится ли устройство в действие компрессором или источником сжатого газа. 23 Интеграция струйных небулайзеров в контур вентилятора или устройство респираторной поддержки может непреднамеренно увеличить давление и объем и повлиять на срабатывание из-за дополнительного потока.
Небулайзер с вибрирующей сеткой уникален тем, что не требует источника газа, что делает его чрезвычайно безопасным и эффективным при неинвазивной или инвазивной механической вентиляции. Высокая эффективность этого небулайзера основана на очень низком остаточном объеме лекарства (~ 0,1 мл), остающемся в резервуаре для лекарства после лечения. Несколько исследователей оценили различия в доставке лекарств между разными небулайзерами малого объема. В одном исследовании доставка бронходилататора 24 с помощью небулайзера, приводимого в действие дыханием (AeroEclipse, Monaghan Medical, Plattsburgh, New York) и двух других струйных небулайзеров, оснащенных масками для лица, сравнивалась на модели дыхательных путей / легких малышей со спонтанным дыханием.Активируемый дыханием небулайзер, сконфигурированный с активацией дыхания при условии меньшей массы вдыхаемого лекарства (<1%), чем другие устройства (5,7–10,8%). AeroEclipse требует плотно прилегающей маски для эффективного лечения и может быть не предпочтительным для маленьких детей, потому что генерируемые потоки слишком малы, чтобы активировать односторонний клапан для постоянной подачи аэрозольного препарата пациенту, а время лечения может быть больше 40 мин. Хотя производитель предлагает ручную активацию этого небулайзера с приводом от дыхания, когда пациент не может должным образом открыть клапан, значительное время задержки может помешать маленьким пациентам получить лекарство во время ингаляции.
Струйные небулайзерыобеспечивают лучшую доставку лекарств по сравнению с небулайзерами с вибрирующей сеткой в модели легких с использованием реалистичных педиатрических моделей дыхательных путей разного размера, прикрепленных к множеству различных интерфейсов дыхательных путей. 23 В ряде условий испытаний небулайзеров с вибрирующей сеткой не было обнаруживаемого лекарственного средства на исследуемом фильтре легких, потому что для облегчения движения струи аэрозоля к пациенту требуется дополнительный поток кислорода. Другое исследование 25 было разработано для сравнения доставки лекарств между струйными и вибрирующими сетчатыми небулайзерами с использованием 3 различных интерфейсов маски в модели спонтанного дыхания у детей.Не было различий в количестве лекарственного средства, доставляемого к фильтру между двумя обычно используемыми вентилируемыми аэрозольными масками, но доставка была почти в 2 раза больше с распылителем с вибрирующей сеткой, чем с струйным распылителем, когда использовалась аэрозольная маска с клапанами.
Исследовательский небулайзер следующего поколения с вибрирующей сеткой (eFlow, PARI Medical, Штарнберг, Германия), разработанный специально для недоношенных детей, показал почти в 20 раз большую доставку лекарства к модели новорожденного по сравнению с струйными небулайзерами и pMDI / VHC. 26 Это может иметь важные клинические последствия для пациентов, которые получают искусственное сурфактант в форме аэрозоля или которые не реагируют на бронходилататоры с использованием стандартных подходов (например, бронхиолит). Хотя эти результаты интересны с точки зрения исследований, с точки зрения затрат неразумно предлагать вибрационную сетку или ультразвуковые небулайзеры вместо струйных небулайзеров для рутинной доставки лекарств (например, бронходилататоров).
Выбор интерфейса
Было показано, что наиболее эффективное лечение ингаляционными препаратами у пожилых педиатрических пациентов со спонтанным дыханием осуществляется через мундштук. 26 Фактически, мундштук может обеспечить вдвое больше лекарства, чем простая аэрозольная маска для лица. 25 Медленный глубокий вдох с последующей периодической задержкой дыхания также может помочь улучшить доставку аэрозоля в легкие. Большинство младенцев не имеют возможности открывать рот по команде и закрывать его вокруг мундштука небулайзера, чтобы обеспечить надлежащую герметичность, а также у них нет возможности глубоко дышать и задерживать дыхание по команде. В том случае, если мундштук нельзя использовать с небулайзером, следует использовать правильно подобранную маску у младенцев, детей ясельного возраста или педиатрических пациентов, отказывающихся сотрудничать.Оптимальная маска / лицевое уплотнение важна для максимальной доставки аэрозоля, и следует приложить все усилия, чтобы избежать утечек, обеспечивая плотную посадку (рис. 1). 10,27–30 Сведение к минимуму утечек не только предотвращает попадание лекарства в атмосферу и обеспечивает большее количество лекарства в легкие, но также предотвращает попадание лекарства на лицо и глаза и вызывает раздражение у пациента. 10
Рис. 1.Отложение радиоактивно меченного сальбутамола у ребенка раннего возраста. A: Вдыхание с помощью дозированного ингалятора под давлением (pMDI) / спейсера через свободно подогнанную лицевую маску.B: Вдыхание небулайзером через свободно подогнанную маску для лица. C: Вдыхать с помощью pMDI / спейсера через плотно прилегающую лицевую маску и кричать во время вдоха. D: Вдыхать небулайзером через плотно прилегающую лицевую маску и кричать во время вдоха. E и F: Вдыхание с помощью pMDI / спейсера через плотно прилегающую маску для лица и тихий вдох. G и H: вдох через небулайзер через плотно прилегающую маску для лица и тихий вдох. Из ссылки 10, с разрешения.
Дизайн лицевой маски является важным аспектом доставки лекарств маленьким детям, независимо от используемого небулайзера. 31 Маска должна быть мягкой, теплой и изготовленной из гибкого материала. 32 Как правило, пациентам меньшего размера требуются маски меньшего размера, потому что с меньшим мертвым пространством более вероятно, что большая часть дозы, поступающей от устройства, будет вдыхаться в легкие. 33,34 Это особенно верно при использовании небулайзеров с вибрирующей сеткой и pMDI / VHC или других устройств, которые не добавляют газ в систему. Конструкция маски особенно важна в газовых струйных небулайзерах, поскольку потоки варьируются от 6 до 10 л / мин, что приводит к высокой скорости потока, инерции частиц и осаждению внутри маски.
Несколько исследований in vitro показали, что маска с фронтальной загрузкой (маска Bubbles the Fish II, PARI Respiratory Equipment, Мидлотиан, Вирджиния) обеспечивала большую массу аэрозоля для модели легкого и более низкое осаждение аэрозоля на глазах и на лице по сравнению с масками с нижней загрузкой. . 35–38 Одно исследование 39 показало противоположный эффект на педиатрической модели легких, где стандартная аэрозольная маска с нижней загрузкой приводила к большей доставке лекарства, чем дизайн с фронтальной загрузкой. Важно отметить, что общий небулайзер не использовался с каждой из различных лицевых масок во время тестирования, поэтому неясно, основаны ли эти результаты исключительно на используемой маске или небулайзере.Считается, что конструкции лицевых масок с нижней загрузкой направляют аэрозоль в верхнюю часть маски, тогда как маски с фронтальной загрузкой направляют аэрозоль в ороназальную область. Более того, конструкция маски с фронтальной загрузкой, используемая в этих исследованиях (Bubbles the Fish II), имеет меньшие порты захвата по бокам маски и может обеспечивать лучшую герметичность по сравнению с другими масками.
Последние достижения в области технологии масок привели к появлению специализированных масок, которые помещают над отверстием носовых дыхательных путей во время аэрозольной обработки.Эти интерфейсы доставки могут быть особенно полезны для младенцев, поскольку они считаются обязательными носовыми дыхательными аппаратами. Основываясь на данных, полученных в результате исследования 23 in vitro с использованием анатомически точных моделей верхних дыхательных путей младенца и маленького ребенка, доставка лекарств была более эффективной с помощью струйного небулайзера с аэрозольной маской для лица, чем с носовыми масками. В том же исследовании доставка лекарств была сходной между носовыми системами доставки и аэрозольной маской на модели носовых дыхательных путей новорожденного. Эффективность использования носовых масок с распылителем с вибрирующей сеткой была очень низкой, вероятно, потому, что не использовался дополнительный источник газа для перемещения струи аэрозоля через мертвое пространство маски к отверстию дыхательных путей.Амирав и др. 40 использовали специальную пустышку / назальную маску (SootherMask, InspiRx, Сомерсет, Нью-Джерси), прикрепленную к pMDI / VHC, заряженному радиоактивными изотопами, у 10 младенцев. Все спящие младенцы с готовностью приняли лечение трансназальной маской с небольшими трудностями и получили от 2,38% до 6,33% номинальной дозы, доставленной в легкие. 4
Обработка струйным небулайзером, прикрепленным к детскому капюшону, может с меньшей вероятностью, чем маска для лица, взволновать младенцев и заставить их плакать.Amirav et al., , 41, сравнили доставку меченного радиоактивным изотопом бронходилататора между струйным небулайзером, прикрепленным к аэрозольной маске, или прозрачным пластиковым капюшоном у 14 детей с хрипом. Доставка лекарств была аналогичной, со средними отложениями лекарств в легких 2,6% и 2,4% с капюшоном и маской, соответственно. Другое исследование 42 оценивало позиционные эффекты доставки лекарств с помощью капюшона и обнаружило, что положение на лицевой стороне имеет меньшее лицево-глазное отложение, чем положение лицом вверх, при этом достигается аналогичная эффективность доставки в легкие.Более того, время лечения и дискомфорт были меньше у младенцев с хроническим заболеванием легких, использующих вытяжку. 43 В одном исследовании 44 респираторные баллы не различались у младенцев с бронхиолитом, получавших бронходилататоры через детский капюшон или маску для лица, и родители предпочитали капюшон маске для своих младенцев. Капюшон представляет собой реальный вариант для детей, которые не переносят лечение через мундштук или маску.
Клинические споры
Применение лекарств у плачущих по сравнению с младенцами в состоянии покоя
Эффективная доставка лекарств в аэрозольной форме и побуждение пациента к лечению — два наиболее технически сложных аспекта педиатрической респираторной помощи.Младенцы и маленькие дети могут не переносить струйный небулайзер, прикрепленный к лицевой маске, потому что он может быть шумным, холодным и раздражающим, а время лечения может быть длительным (∼8–10 мин). Пациенты с острым заболеванием легких обычно подавлены и раздражительны. Наложение плотно прилегающей маски на лицо может вызвать у них чувство удушья или страха, особенно если они проходят лечение впервые или опекун им незнаком. Хотя маска для лица является важным связующим звеном между лекарством в аэрозольной форме и маленьким пациентом, она часто плохо переносится, что приводит к плачу, крику, истерикам и, почти всегда, отторжению маски.Это может сильно расстроить всех участников.
Ранее считалось, что крик и плач приводят к эффективной доставке лекарства, потому что пациент может принимать большой V T и, таким образом, получать больше лекарства в легкие. Часто можно было наблюдать разочарованных врачей, прижимающих маску к лицу кричащего ребенка в течение длительного периода времени. Хотя врачу может казаться, что это приносит пользу, это может создать очень запутанную и дискомфортную эмоциональную среду для врача, семьи и, что наиболее важно, пациента.Младенцы в состоянии стресса или плача имеют более крупный и изменчивый V T , более короткое время вдоха, более высокий поток вдоха, более длительное время выдоха и большую обструкцию дыхательных путей, чем в состоянии покоя. 45,46 Эти факторы могут привести к отложению аэрозольного лекарства на лице и верхних дыхательных путях или к проглатыванию и всасыванию в желудочно-кишечном тракте. Несколько исследователей изучали доставку лекарств у младенцев в состоянии покоя и в состоянии эмоционального стресса.
Одно исследование 47 показало почти 4-кратное увеличение доставки лекарств у спокойных и неблагополучных младенцев с хроническим заболеванием легких.Эрзингер и др. 10 доставляли радиоактивно меченые изотопы с помощью распылителя и pMDI / спейсер через плотно прилегающую лицевую маску у младенцев в возрасте 18–36 месяцев. Отложение в легких, измеренное сцинтиграфией, составило 0,6% и 1,4% с pMDI / спейсером и небулайзером, соответственно, во время крика и 5,2–7,4% и 4,8–8,2% с pMDI / спейсером и небулайзером, соответственно, во время спокойного спокойного дыхания. Авторы также показали, что крик приводит к пропорционально большему отложению лекарства на лице и животе, причем значительно меньше в легких, чем при спокойном дыхании (см.рис.1). Результаты аналогичного исследования 11 показали, что отложение лекарственного средства с pMDI / VHC составляет <0,35% от номинальной дозы у плачущих младенцев, что почти в 5 раз ниже, чем когда младенцы были спокойными или спящими. Другое исследование 48 показало, что у спящих младенцев почти в 5 раз больше отложения лекарств, чем у плачущих, причем у плачущих младенцев больше лекарств откладывается в центральных дыхательных путях, тогда как у спящих младенцев, как правило, лучше распределяется в дистальных отделах дыхательных путей.
Исследования с использованием стендовых моделей 30 , сконфигурированных с ранее зарегистрированными дыхательными потоками, полученными от бодрствующих и спящих младенцев, показали, что доставка будесонида с помощью pMDI / VHC с маской была больше с моделями дыхания во сне, чем с моделями бодрствующего дыхания (6.5 ± 3,2% против 11,3 ± 3,9% соответственно). Nikander et al. 39 оценили доставку ингаляционных кортикостероидов с помощью pMDI / VHC и 2 небулайзеров малого объема с масками в анатомической копии орального дыхательного пути ребенка 1 года, прикрепленного к модели легкого, которая была сконфигурирована для тихого дыхания и плача. . Плач уменьшил массу вдыхаемого лекарства с 1,3–4,6% до <1% для распылителей небольшого объема, а для pMDI / спейсера было <1% для плача и спокойного дыхания. Основываясь на этих исследованиях, предпочтительно, чтобы ребенок спал или был спокойным во время лечения.Этого часто можно достичь, дождавшись, пока ребенок заснет, или попросив родителей подержать ребенка и провести лечение, чтобы пациент мог успокоиться. Однако исследования 4 младенцев показали, что 70% младенцев просыпаются во время наложения маски, а 75% из них становятся обеспокоенными или отказываются сотрудничать. Тем не менее, попытки свести к минимуму нарушения или подождать, пока пациент заснет, могут привести к лучшему отложению лекарственного средства.
Blow-By
Аэрозольная терапия продувкой осуществляется с помощью газового струйного небулайзера, размещенного на разумном расстоянии от пациента, и струя аэрозоля направляется к отверстию дыхательных путей полости рта или носа с помощью аэрозольной маски или Т-образной маски. кусок с закрытым концом.Отдельные сообщения свидетельствуют о том, что терапия выбросом воздуха является привлекательным вариантом лечения для младенцев, которые действительно переносят лечение через мундштук или маску, потому что она с меньшей вероятностью вызовет дистресс или плач. Важно отметить, что продувку невозможно выполнить с помощью pMDI / VHC или небулайзера с приводом от дыхания, потому что плохое уплотнение маски приводит к недостаточному открытию клапана. Более того, его нельзя использовать с небулайзером с вибрирующей сеткой без дополнительного потока газа. Сторонники продувки заявляют, что исследования поддерживают использование продувки через тройник или гофрированную трубку, удерживаемую на полдюйма (1.27 см) или меньше от лица в качестве техники для тех младенцев, для которых маска нецелесообразна. 49 Противники прорывов утверждают, что «прорыв — это пустая трата времени, трата денег и ненужное раздражение для огорченного ребенка». 50 Руководство по клинической практике Американской ассоциации респираторной помощи по выбору устройства для доставки аэрозолей гласит, что прорыв «неэффективен и его не следует поощрять». 17
Не было опубликовано исследований in vivo, специально посвященных этой весьма спорной терапии.В одном исследовании in vivo 10 сообщается, что доставка лекарства была незначительной (0,3%) у спокойного младенца, получавшего радиоактивно меченые аэрозоли с помощью струйного небулайзера и большой протечки лицевой маски (аналогично прорыву). Было высказано предположение, что характеристики небулайзера и дизайн интерфейса могут играть большую роль в эффективности доставки лекарственного средства путем продувки. Большинство исследований, сравнивающих эти различные системы, проводились в ходе тщательно разработанных стендовых испытаний, которые кратко изложены в Таблице 2.
Таблица 2.Исследования струйных ингаляторов и различных интерфейсов дыхательных путей на разных расстояниях у младенцев к спонтанно дышащему легкому, прикрепленному с помощью модели с резиновым лицевым конусом и на нескольких расстояниях от отверстия дыхательных путей. Удаление лицевой маски от модели лица привело к сокращению доставки лекарства на 50% на расстоянии 1 см и на 85% на 2 см.Nikander et al. , 39, измерили in vitro эффекты прорыва в модели дыхательных путей спонтанно дышащего младенца с использованием струйного небулайзера и реанимационной маски, удерживаемых на модели лица и на нескольких расстояниях. Интересно, что доставка лекарства увеличилась на 5%, когда маска была отодвинута от модели лица на 1 см. Однако при удалении распылителя от модели дыхательного пути наблюдалось существенное снижение доставки лекарственного средства, особенно на расстояния> 3 см (см. Таблицу 2). Mansour и Smaldone , 38, оценивали доставку лекарств на разные расстояния с использованием 3 различных систем струйного распылителя / маски и той же модели ротовых дыхательных путей младенца, которую использовали Nikander et al. 39 Когда маска плотно прилегала к лицу, вдыхаемая масса для системы небулайзера PARI была больше по сравнению с другими системами, а когда эти системы находились на расстоянии 4 см от лица, вдыхаемая масса уменьшалась более чем наполовину, и Отложение лица и глаз на модели также варьировалось в зависимости от используемой системы. Лин и др. 35 измерили доставку лекарственного средства, используя модель легких, прикрепленную к модели дыхательных путей спонтанно дышащего младенца через ротовую полость. Обычный распылитель использовался с двумя масками с нижней загрузкой и маской Bubbles the Fish II на нескольких расстояниях.Наблюдались значительные различия во вдыхаемой массе на 0 и 2 см (см. Таблицу 2), а маска Bubbles the Fish II обеспечивала большую вдыхаемую массу по сравнению с другими масками на всех трех расстояниях. Рестрепо и др. 52 сравнили технику продувки с использованием стандартной аэрозольной маски для лица с нижней загрузкой и тройника с одним портом, закрытым струйным небулайзером, удерживаемым на разных расстояниях от модели лица и фильтра дыхательных путей полости рта. Тройник обеспечивает в 2 раза большую массу лекарства, чем маска для лица (1.3% против 3,45%) и большей массы мелких частиц, когда струйный распылитель пропускался на расстоянии 2 см от ингаляционного фильтра.
Эти исследования in vitro подчеркивают не только важность плотно прилегающей лицевой маски, но также и то, что, в зависимости от расстояния, обдув может привести к снижению дозы на 50–85%, чем при плотном прижатии маски к лицу. лицо. Эти данные также предполагают, что тройник или маска Bubbles the Fish II (маска с фронтальной загрузкой) может способствовать более прямому потоку аэрозоля, доставляемого в дыхательные пути, по сравнению с масками с нижней загрузкой во время прорыва.Хотя исследования in vitro представляют собой подходящую контролируемую среду для проверки различий в характеристиках продувочного устройства, они не принимают во внимание другие важные факторы пациента, такие как движение головы пациента, вариабельность респираторного паттерна, увлажнение дыхательных путей и принятие продувки. используемая техника. Важно отметить, что эти исследования были ограничены использованием простых конструкций моделей дыхательных путей, многие из которых имели большие круглые отверстия в дыхательных путях и прямой путь для аэрозоля, оседающего на фильтрах. 35,36,37,52
Как упоминалось ранее, младенцы и маленькие дети являются обязательными носовыми дышащими, а верхние дыхательные пути представляют собой основную область для осаждения частиц лекарства, что очень затрудняет доставку терапевтического аэрозоля в легкие. Эль Таум и др. 23 измерили отложение лекарственного средства во время продувки, используя анатомически точные трехмерные модели дыхательных путей новорожденных и младенцев, прикрепленные к имитатору дыхания с различными интерфейсами. Независимо от используемого интерфейса распылитель с вибрирующей сеткой не выдавал аэрозоля, когда тройник или аэрозольная маска находились на расстоянии 2 см от моделей новорожденных и младенцев.Доставка лекарства в детской модели была уменьшена примерно наполовину, когда интерфейс был перемещен от лица на расстояние 2 см, но не было заметной разницы в доставке лекарства между тройником и лицевой маской на расстоянии 2 см (см. Таблицу 2. ). Доставка лекарств в неонатальной модели была аналогичной для разных расстояний и используемых интерфейсов. Эти модели дыхательных путей младенцев in vitro 23 показали хорошую корреляцию с данными in vivo, 10 , но показали, что дозы в легких в несколько раз ниже, чем полученные в предыдущих исследованиях, в которых использовались упрощенные модели или фильтры оральных дыхательных путей.
Основываясь на ограниченной информации из данных на людях 10 и одного исследования in vitro, в котором использовались реалистичные анатомические дыхательные пути младенца, 23 , кажется, что независимо от распылителя или интерфейса, продувка обеспечивает незначительную доставку лекарства в легкие. Таким образом, продувка не может быть предложена в качестве альтернативы плотно прилегающей маске с распылителем небольшого объема или pMDI / VHC. Детский капюшон может быть лучшей альтернативой для доставки ингаляционных лекарств маленьким детям, которые не переносят лечение маской для лица.
Струйный небулайзерпо сравнению с ингалятором / спейсером с отмеренной дозой под давлением для бронходилататоров
Ингаляционные бронходилататоры — одно из наиболее часто назначаемых лекарств для детей, госпитализированных с респираторными заболеваниями. Исторически наиболее распространенным методом введения были струйные небулайзеры. Обработка струйным небулайзером может быть длительной, шумной, холодной и раздражающей. Они крайне неэффективны из-за остаточной потери лекарства в трубке и чашке для лекарства.Более того, поскольку лекарство поступает в организм на протяжении всего дыхательного цикла, значительные потери происходят при выдохе. Для струйных небулайзеров также требуется источник газа или компрессор, что делает их менее портативными и дорогими в эксплуатации.
Распространенное заблуждение о pMDI / спейсерах состоит в том, что они неэффективны из-за большого остаточного объема лекарства, остающегося в спейсерной камере после срабатывания pMDI. Более ранние спейсерные системы, разработанные для взрослых, имели относительно большие объемы, и младенцы не могли производить достаточные объемы, чтобы очистить камеру от лекарства.Эти аэрозольные устройства часто воспринимаются как трудные в использовании, потому что маленькие пациенты не могут координировать ингаляцию с доставкой лекарства или клапаны недостаточно чувствительны, чтобы открываться и давать лекарство пациенту.
Благодаря крупным достижениям в области педиатрической технологии спейсеров даже маленькие дети могут использовать pMDI для эффективной доставки лекарств. Прокладки небольшого объема с хорошо подогнанными масками с малым мертвым пространством и клапанами с низким сопротивлением преодолели проблемы координации, и время срабатывания pMDI до вдоха является меньшей проблемой.В зависимости от размера пациента младенцы могут вывести лекарство из камеры за долю времени, необходимого для лечения струйным небулайзером (~ 4–5 вдохов или 20–30 с). Основным преимуществом использования pMDI / VHC является то, что он небольшой и портативный и не зависит от источника газа или электричества. Недавние усовершенствования в технологии изготовления лицевых масок и спейсеров также предоставили VHC, которые производят большие количества мелкодисперсной массы. Визуальное наблюдение индикатора клапана-откидного клапана сигнализирует об успешном вдыхании через клапан через силиконовую лицевую маску и подтверждает хорошее прилегание маски к лицу.Перегородочные системы предназначены для улавливания крупных частиц, тем самым уменьшая ротовую полость и сводя к минимуму системные побочные эффекты. Также есть звуковые индикаторы, если сила вдоха слишком велика.
Большинство удерживающих камер в настоящее время производятся из непроводящих или рассеивающих заряд материалов (например, поликарбоната или полиэстера), предназначенных для минимизации электростатического заряда, который может привести к ударам аэрозольных частиц о стенки камеры, тем самым уменьшая доставленную дозу. 53,54 Было показано, что камеры, построенные из этого материала, обеспечивают большую доставку лекарственного средства pMDI, чем те, которые сделаны из материала, не рассеивающего заряд. 55,56 Большинство детей могут освоить технику использования pMDI. Minai et al., , 57, продемонстрировали, что систематический подход к обучению детей использованию pMDI приводит к устойчивому совершенствованию техники. Кроме того, педиатры и семьи, которые ранее использовали небулайзеры небольшого объема для введения бронходилататоров, в подавляющем большинстве предпочитали pMDI / VHC после их использования в течение короткого времени. 58
Было проведено несколько исследований с участием неинтубированных младенцев и детей, в которых оценивалась доставка лекарств с помощью струйных небулайзеров и pMDI / спейсеров.К сожалению, в этих исследованиях сравнивали струйные небулайзеры и pMDI с использованием прокладок, которые не были снабжены клапанами или сконструированы с использованием материалов, рассеивающих заряд. Fok et al. 59 исследовали отложение радиоаэрозоля сальбутамола у 13 младенцев с бронхолегочной дисплазией, используя pMDI / VHC (материал, не рассеивающий заряд) и струйный распылитель с маской. Отложения в легких сильно варьировались. Когда отложение в легких выражалось как процент от начальной дозы распылителя, 2 вдоха сальбутамола через pMDI / VHC давали большее количество лекарства, чем струйный распылитель, вводивший то же лекарство в течение 5 минут.
Tal et al 11 оценили введение бронходилататора у 15 спонтанно дышащих маленьких детей (средний возраст 21 месяц, диапазон от 3 до 60 месяцев) с обструкцией дыхательных путей из-за астмы, муковисцидоза или бронхолегочной дисплазии. Им была введена одна затяжка радиоактивно меченного технеция-99m через pMDI с удерживающей камерой объемом 145 мл, изготовленной из материала, не рассеивающего заряд, и лицевой маской. Среднее отложение аэрозоля составило 1,97% в легких, 1,28% в ротоглотке и 1,11% в желудке.Оставшаяся часть лекарственного средства оказалась в спейсере. На модели спонтанно дышащего ребенка (2 года) с прикрепленной моделью лица мы обнаружили, что с помощью специального педиатрического VHC небольшого объема (AeroChamber Mini, Trudell Medical, Лондон, Онтарио, Канада), построенного из материала, рассеивающего заряд, доставка бронходилататора к фильтру составила 13,4% от заявленной на этикетке. 60
Появляется большое количество клинических доказательств, указывающих на то, что pMDI / спейсер по крайней мере так же эффективен, как небулайзер небольшого объема для доставки бронходилататоров младенцам и детям. 59,61–68 В недавнем Кокрановском обзоре 69 оценивались результаты рандомизированных исследований использования бронходилататоров с pMDI / спейсером или небулайзером малого объема у взрослых и детей (старше 2 лет) с астмой. В 39 исследований было включено 1897 детей и 729 взрослых. Тридцать три испытания были проведены в отделениях неотложной помощи и аналогичных условиях сообщества, а 6 испытаний были проведены с участием стационарных пациентов с острой астмой (207 детей и 28 взрослых). Метод введения бронходилататора не привел к существенной разнице в частоте госпитализаций, но пребывание в отделении неотложной помощи было значительно короче при использовании pMDI / спейсера, чем при использовании струйного небулайзера (103 против 33 мин) у детей.Функция легких была аналогичной при использовании двух методов доставки. У детей частота сердечных сокращений была ниже при использовании спейсера, как и риск развития тремора.
Исторически сложилось так, что основное противоречие между этими двумя методами было связано со стоимостью терапии. Salyer et al. , 70, провели переход от струйных небулайзеров к pMDI / VHC для педиатрических пациентов (старше 2 лет) в масштабах всей больницы. Использование pMDI / спейсера увеличилось с 25 до 77% у всех пациентов не интенсивной терапии, получающих альбутерол, и с 10 до 79% у пациентов с астмой.Пребывание в больнице не изменилось после перехода на pMDI / VHC для пациентов с астмой. Эти исследователи также осознали снижение общей стоимости лечения с помощью pMDI / VHC на 21% по сравнению со струйными небулайзерами и сокращение затрат на рабочую силу на 50%. На момент публикации цена одной канистры альбутерола pMDI составляла 2,45 доллара. После федерального запрета на использование хлорфторуглеродных pMDIs на основе альбутерола, сравнительная стоимость альбутерол-гидрофторалкановых pMDIs почти удвоилась или утроилась в некоторых учреждениях.Это заставило многие учреждения пересмотреть использование распылителей небольшого объема в качестве более экономичного решения до тех пор, пока не станет доступен общий состав для pMDI альбутерола гидрофторалкана.
Непрерывное распыление
Пациентам с астматическим статусом требуются бронходилататоры в высоких дозах для устранения обструкции дыхательных путей из-за сужения бронхов. Распылители непрерывного действия обычно снабжены газовыми струйными распылителями большого объема, прикрепленными к детской аэрозольной маске с помощью аэрозольной трубки.Тяжелобольные пациенты также могут получать эту форму терапии с помощью аппарата ИВЛ и некоторых неинвазивных устройств. Этот подход предназначен для обеспечения непрерывной доставки высоких доз бронходилататора пациентам, которые не ответили на терапию небулайзером малого объема или pMDI / спейсер. Распылитель непрерывного действия с дозировкой 30 мг в течение 1 часа примерно эквивалентен двенадцати небулайзерам по 2,5 мг / час. Предыдущие исследования 71,72 показали, что непрерывное введение ингаляционных бронходилататоров безопасно, эффективно и требует меньше времени, чем периодическое распыление у пациентов с тяжелой астмой.
Распылители непрерывного действия чаще всего используются в отделениях неотложной помощи или педиатрических отделениях интенсивной терапии. Независимо от местонахождения пациента предпочтительным является постоянный мониторинг частоты сердечных сокращений, поскольку введение высоких доз бронходилататора может привести к тахикардии. Один метаанализ 74 оценил 8 испытаний и включил в общей сложности 461 пациента (229 пациентов с непрерывным и 232 пациента с периодическим введением бронходилататоров), многие из которых были детьми. Непрерывное введение бронходилататоров предпочтительнее небулайзеров небольшого объема и приводило к меньшему количеству госпитализаций, большему улучшению пиковых потоков и большему проценту прогнозируемого ОФВ 1 по сравнению со струйными небулайзерами.
Только в одном исследовании оценивались исходы у детей с астмой средней и тяжелой степени, получающих постоянные бронходилататоры. Ким и др. 73 оценили клинические показатели астмы у детей, получающих кислород или гелий-кислородную смесь (гелиокс) во время непрерывного распыления. Не было различий в средних изменениях показателей астмы от исходного уровня до 240 минут, но выписка из отделения неотложной помощи составила 6,67 для группы гелиокса по сравнению с 3,33 для группы кислорода. Одиннадцать (73%) субъектов в группе гелиокса были выписаны из больницы менее чем за 12 часов по сравнению с 5 (33%) субъектами в группе, которая получала стандартную кислородную помощь.Не было зарегистрировано различий в побочных эффектах между двумя группами.
Непрерывное распыление можно проводить в течение нескольких часов или даже дней. Лечение может быть шумным и холодным для пациента. Более молодые пациенты не переносят это лечение и обычно отказываются от лечения маской. Таким образом, пациенты должны находиться под постоянным наблюдением, чтобы убедиться, что они принимают лекарство. Существует интерес к использованию таких устройств, как небулайзеры, приводимые в действие дыханием, и pMDI / спейсеры в качестве альтернативы непрерывному небулайзеру у пациентов с умеренным и тяжелым бронхоспазмом.В отличие от небулайзеров непрерывного действия, эти устройства обеспечивают получение чистого лекарства только во время ингаляции, и, поскольку время лечения короче, они могут лучше переноситься. Levitt et al. 74 сравнивали результаты у пациентов старше 18 лет с острым бронхоспазмом, которые получали бронходилататоры через высокие дозы pMDI / спейсеров и небулайзеры непрерывного действия. Они обнаружили, что pMDI / спейсер (≤ 24 затяжек в зависимости от реакции на пиковый поток) был столь же эффективен, как и распылитель непрерывного действия (15 мг / ч). Необходимы будущие исследования, оценивающие аналогичные результаты при использовании небулайзеров, активируемых дыханием, и небулайзеров непрерывного действия у детей.В этих исследованиях следует также оценить стоимость и продолжительность лечения двумя подходами.
Бронходилататоры часто вводятся непрерывно во время механической вентиляции с помощью капельной системы с использованием внутривенного насоса, шприца с альбутеролом (разбавленным физиологическим раствором) и небулайзера с вибрирующей сеткой. Большинство учреждений будут использовать систему с двойным фильтром для защиты клапана выдоха вентилятора от аэрозольных частиц во время распыления. Фильтры могут быстро насыщаться смесью альбутерола и физиологического раствора, тем самым увеличивая сопротивление выдоху и подвергая пациентов большему риску развития высокого внутреннего PEEP (также известного как auto-PEEP).Даже при последовательном размещении фильтров системы клапанов выдоха могут подвергнуться коррозии или забиться осадком (рис. 2), что приведет к дисфункции вентилятора и увеличению риска для пациента. В настоящее время проводятся исследования, чтобы оценить, может ли чистое лекарство (без физиологического раствора) снизить некоторые из этих рисков. Клиницисты могут также рассматривать лечение высокими дозами pMDI / спейсера на линии или во время ручной вентиляции как потенциально более безопасную альтернативу непрерывному распылению.
Рис. 2.Кристаллизация на диафрагме клапана выдоха вентилятора из-за непрерывного распыления альбутерола.В контуре выдоха использовалась система с двойным фильтром. Накопленный мусор привел к неисправности клапана выдоха аппарата ИВЛ и срабатыванию сигнализации о закупорке контура.
Неинвазивная респираторная поддержка
Существует несколько форм детской неинвазивной респираторной поддержки, используемых в условиях интенсивной терапии, чтобы избежать интубации у пациентов или облегчить попытки отлучения от груди после экстубации. Исторически небулайзерная терапия не применялась с использованием этих устройств у младенцев, потому что существует несколько ингаляционных лекарств, которые, как было показано, были полезны для этой группы пациентов.Многие из этих устройств используют одностороннюю систему со сложными путями прохождения газа и встроенными клапанами утечки. Есть также несколько проблем безопасности, связанных с запуском и объемной доставкой с помощью этих устройств у младенцев, особенно при использовании струйного небулайзера. Таким образом, многих младенцев и детей снимают с неинвазивных устройств, чтобы получить ингаляционные лекарства. Появление небулайзера с вибрирующей сеткой и нескольких новых ингаляционных лекарств (например, сурфактанта в аэрозольной форме) возродило интерес к предоставлению аэрозольных лекарств через нагретую и увлажненную назальную канюлю с высокой скоростью потока (HFNC), назальный CPAP и неинвазивные устройства с положительным давлением (неинвазивная вентиляция) [NIV] или двухуровневое положительное давление в дыхательных путях).
Использование HFNC увеличилось за последнее десятилетие у педиатрических пациентов. Было высказано предположение, что HFNC лучше переносится, чем назальный CPAP у младенцев из-за более удобного интерфейса носовых дыхательных путей. В нескольких анекдотических сообщениях было высказано предположение, что молодые астматические пациенты могут лучше переносить ингаляционную доставку лекарств во время HFNC, чем во время лечения аэрозольной маской. В многочисленных исследованиях in vitro оценивалась доставка лекарств с использованием различных систем, потоков или газов HFNC. 75–78 Только в одном исследовании 77 использовались реалистичные детские анатомические модели дыхательных путей для сравнения доставки лекарств между системой HFNC и лечением с помощью аэрозольной маски для лица.Авторы отметили существенно большую доставку лекарств при использовании аэрозольной маски по сравнению с HFNC с небулайзером с вибрирующей сеткой. Это неудивительно, учитывая, что HFNC обеспечивает относительную влажность 98–100%, а для обработки маски используется сухой газ (относительная влажность 1,4–8,5%). Сопротивление пути потока между этими двумя устройствами и утечка также играют жизненно важную роль в потере лекарства. Мало что известно о безопасности и эффективности доставки лекарств с использованием HFNC. Есть опасения, что конденсат от лекарства и влаги накапливается в канюле и попадает в носовые дыхательные пути (рис.3). Отдельные сообщения также показали значительное раздражение кожи от воздействия бронходилататоров, стекающих по носу и лицу во время этой комбинированной терапии.
Рис. 3.Накопление жидкости в стенках нагретой высокопоточной назальной канюли (стрелки) в анатомической модели дыхательных путей во время распыления с вибрирующей сеткой. Жидкость струилась из канюли в носовые дыхательные пути, а затем вытекала на модель лица.
Первые попытки интегрировать струйные небулайзеры в носовые генераторы потока CPAP (Infant Flow CPAP, CareFusion, Сан-Диего, Калифорния) были описаны Smedsaas-Löfvenberg et al. короткие двухназальные канюли для подачи адреналина, сальбутамола, будесонида, ацетилцистеина, природного сурфактанта и рибавирина к больным младенцам.Этот подход так и не привел к созданию настоящего продукта, и неясно, влияет ли поток из струйного небулайзера на уровни CPAP у младенцев.
Более поздние исследования касались доставки бронходилататоров в системах CPAP с использованием небулайзера с вибрирующей сеткой. Sunbul et al., , 80, , сравнили доставку лекарственного средства с помощью бронходилататора с использованием небулайзера с вибрирующей сеткой, расположенного проксимально к интерфейсу пациента и на впуске увлажнителя с сухой стороны через HFNC, с прерывистой принудительной вентиляцией вздохом (SiPAP) и пузырьковым CPAP.Они использовали модель спонтанно дышащего легкого, прикрепленную к реалистичной анатомической модели носовых дыхательных путей для детей с низким весом при рождении. Все устройства были настроены для получения аналогичных базовых давлений с использованием запатентованных интерфейсов носовых дыхательных путей. Доставка лекарства к фильтру модели легкого была довольно низкой (<1,5%) при всех условиях тестирования. В целом SiPAP обеспечивает меньшую массу лекарства по сравнению с HFNC и пузырьковым CPAP, вероятно, из-за потери лекарства в генераторе назального давления. Также не было различий между положениями контура распылителя для HFNC и SiPAP, но во время пузырькового CPAP размещение распылителя у увлажнителя обеспечивало большую доставку лекарственного средства, чем при размещении рядом с субъектом.
Farney et al. 81 показали более высокую доставку меченной технецием-99m диэтилентриаминпентауксусной кислоты через распылитель с вибрирующей сеткой, расположенный на расстоянии 32 см от назальных канюлей CPAP, а затем перед увлажнителем (21% против 0,3%) во время моделирования CPAP новорожденных (младенцы Flow SiPAP [настройка CPAP], CareFusion). Остаточные потери неактивного аэрозоля были охарактеризованы на путях доставки между различными местоположениями распылителя. В результате потери, когда небулайзер был помещен перед увлажнителем и проксимальнее носовых выступов, произошли в чашке небулайзера (10 ± 4% против 33 ± 13%), выдыхательной конечности (9 ± 17% против 26 ± 30%) и генераторе. трубки (21 ± 11% против 19 ± 20%).Размещение распылителя рядом с увлажнителем привело к тому, что 59 ± 8% аэрозоля попало в ингаляционную трубку вдоль провода нагревателя и <0,5% на модель легкого.
В исследованиях Фарни и др. 81 и Санбул и др. 80 было бы сложно сравнивать результаты и делать предположения, основанные на положении небулайзера в контуре пациента, поскольку CPAP предоставлялся с разными устройствами и настройками. Более того, Санбул и др. 80 использовали реалистичную анатомическую модель дыхательных путей, а Фарни и др. 81 — нет.Похоже, что эффективность небулайзера одинакова между двумя положениями во время HFNC: выше при одноконтурном CPAP с переменным потоком, когда он размещен проксимально к пациенту, и выше, когда он помещается перед увлажнителем в двухконечном контуре с пузырьковым CPAP с постоянным потоком.
НИВЛ или двухуровневые устройства с положительным давлением в дыхательных путях, используемые у детей за пределами неонатального отделения, включают одноногий контур пациента со встроенным клапаном выдоха с портом утечки для очистки контура от выдыхаемого углекислого газа.Исследования с использованием моделей легких взрослых 82,83 показали, что размещение струйного небулайзера после утечки и как можно ближе к маске пациента приводит к максимальной доставке лекарства. Однако до недавнего времени многие интерфейсы детских носовых масок были предварительно упакованы с отверстием для выдоха утечки, интегрированным в маску, что делало физически невозможным размещение распылителя между утечкой и маской. Кроме того, вес и неудобство последовательного размещения доступных устройств для доставки аэрозолей рядом с пациентом может усилить натяжение маски, что приведет к большей утечке и меньшей доставке лекарства пациенту.Из-за этих факторов и того факта, что на запуск может повлиять струйный небулайзер, многие клиницисты не применяли эту противоречивую терапию.
Легкий небулайзер NIVO с вибрирующей сеткой (Philips Respironics, Меррисвилл, Пенсильвания) представляет собой подходящую новую технологию неинвазивного небулайзера, которая устраняет многие из предыдущих проблем, связанных с доставкой педиатрических лекарств во время НИВ. Одно исследование 84 показало, что большая масса альбутерола доставляется в модель дыхательных путей / легких у детей со спонтанным дыханием с небулайзером NIVO, встроенным в маску, по сравнению с распылителем с вибрирующей сеткой Aeroneb Solo (Aerogen, Маунтин-Вью, Калифорния), размещенным в нескольких местах в контуре. .Когда распылитель с вибрирующей сеткой был помещен перед клапаном утечки выдоха, наблюдалась большая доставка лекарственного средства, когда распылитель был помещен ближе к клапану утечки, чем когда он был помещен перед увлажнителем. Основываясь на этих выводах, кажется, что клиницистам следует избегать размещения небулайзера перед увлажнителем, чтобы избежать попадания аэрозоля в контур. Если небулайзер NIVO с вибрирующей сеткой недоступен, его следует разместить как можно ближе к пациенту и после клапана утечки выдоха.Кроме того, у детей, использующих небулайзеры с носовыми масками, могут быть большие утечки через ротовую полость, что может привести к меньшей доставке лекарства. Ремешки для подбородка могут помочь улучшить герметичность полости рта и решить некоторые из этих проблем.
Оптимизация работы небулайзера при механической вентиляции
Ингаляционные бронходилататоры по-прежнему остаются наиболее широко используемыми ингаляционными препаратами у пациентов с механической вентиляцией легких. Их обычно назначают детям ясельного и старшего возраста. Терапия ингаляционными бронходилататорами у недоношенных и доношенных детей может улучшить комплаентность и V T и снизить легочное сопротивление, особенно у младенцев с хроническим заболеванием легких. 85–87 На рис. 4 показаны графики проходимости дыхательных путей до и после 4 вдохов бронходилататора у недоношенного ребенка в возрасте 25 недель с бронхолегочной дисплазией.
Рис. 4.Петли давление-объем и поток-объем во время искусственной вентиляции легких у недоношенного ребенка в возрасте 25 недель с хроническим заболеванием легких до (черная линия) и после (красная линия) терапии бронходилататорами. Уменьшение сопротивления дыхательных путей привело к изменениям дыхательного объема и кривизны контура потока-объема выдоха.P aw = давление в дыхательных путях.
За последнее десятилетие несколько ингаляционных простациклинов (простагландин I2) вводили младенцам со стойкой легочной гипертензией во время искусственной вентиляции легких. 88–90 Улучшение характеристик небулайзера и составов сурфактантов для искусственных легких обеспечили улучшенные результаты на моделях недоношенных животных с механической вентиляцией легких и, вероятно, будут более часто использоваться в клинических условиях в ближайшие годы. 91 Вдыхаемый гипертонический раствор, а также кортикостероиды и муколитики также вводятся через вентиляторный контур в некоторых педиатрических учреждениях.
Экспериментальные данные, полученные в исследованиях in vivo, продемонстрировали плохую доставку аэрозоля к пациентам, находящимся на ИВЛ, при этом ~ 1% номинальной дозы доставляется в периферические дыхательные пути младенцев. 16 Данные о пожилых педиатрических пациентах отсутствуют. Есть несколько практических вопросов, которые усложняют эффективность доставки лекарств во время искусственной вентиляции легких, в том числе механика легких пациента, марка вентилятора, режим вентиляции, генератор аэрозолей, нагрев и увлажнение вдыхаемого газа, положение генератора аэрозолей в контуре вентилятора, время во время дыхательный цикл, размер эндотрахеальной трубки (ЭТТ), V T , инспираторный поток и настройка смещения потока. 92
Нет единого мнения по поводу выбора небулайзера, и практика сильно различается от одного учреждения к другому. Обследование 1996 года показало, что 85% неонатальных отделений интенсивной терапии никогда не использовали pMDI для введения бронходилататоров и больше полагались на струйные небулайзеры (неопубликованные данные). 63 Обследование 2002 года показало, что 57% неонатальных отделений интенсивной терапии использовали pMDI / спейсеры, а 31% обследованных центров предоставляли прокладки на одной линии с вентилятором, а 56% удалили пациента и предоставили pMDI с прокладкой с использованием ручной реаниматолог. 63 Обследование крупных педиатрических пациентов никогда не проводилось, но, вероятно, существуют большие различия на практике.
Существуют опасения по поводу клинического ухудшения при снятии пациентов с аппарата ИВЛ для введения ингаляционных препаратов. Частые обрывы в цепи могут увеличить риск колонизации и последующих инфекций легких, приобретенных аппаратом искусственной вентиляции легких. Ручная реанимация часто связана с чрезмерным V T и ятрогенным повреждением легких. 94 Складные линейные прокладки, помещенные в инспираторную часть аппарата ИВЛ, могут использоваться для введения pMDI, чтобы снизить риск прерывания контура. Показано, что краткосрочная доставка эффективна при использовании линейных распорок; однако, как только появляется видимый конденсат, эффективность доставки лекарства может снизиться на ~ 50%. 95
Были некоторые предположения, что детям с тяжелой обструкцией дыхательных путей может быть полезно отключение от аппарата ИВЛ, чтобы можно было проводить экстренное лечение с помощью ручного реанимационного аппарата.Grigg et al., , 96, обнаружили, что 3 вдоха кромогликата через pMDI / спейсер и ручная реанимация и 20 мг, введенные вентилируемым младенцам через ультразвуковой небулайзер во время механической вентиляции, привели к доставке в легкие 1,7% и 1,3% соответственно. Однако использованная прокладка не была снабжена клапанами или изготовлена из материалов, рассеивающих заряд. В одном исследовании in vitro количество введений бронходилататора 60 с pMDI / педиатрическим специфическим VHC, сконструированным из материала, рассеивающего заряд, составило 4.2% и 11,9% во время механической и ручной вентиляции, соответственно, в модели легких новорожденного и 4,7% и 11,1%, соответственно, в модели 2-летнего ребенка. V T и частота дыхания были аналогичными во время тестирования, но основное увеличение доставки лекарств, наблюдаемое при ручной вентиляции, было связано с тем фактом, что увлажнитель не использовался. Предыдущие исследования показали, что доставка лекарств, вводимая в увлажненном контуре вентилятора (100% температура тела и давление насыщения), может быть снижена на целых 40% по сравнению с доставкой в неувлажненном контуре при комнатных условиях окружающей среды. 97,98 Клинические состояния, которые требуют своевременного и эффективного введения бронходилататоров (например, астматический статус), могут хорошо реагировать на pMDI / VHC с ручной вентиляцией из-за отсутствия влажности, но это необходимо изучить с использованием in vivo модели. Эти результаты также поднимают вопрос для продолжающейся клинической дискуссии о том, следует ли отключать активные увлажнители с перерывами или обходить их, пока аэрозольные препараты вводятся через систему ИВЛ.Хотя в настоящее время эту практику нельзя регулярно рекомендовать, она требует дополнительных исследований. Новые устройства, которые позволяют избежать потери лекарств, связанной с влажной средой во время механической вентиляции, находятся в стадии разработки. 99 Наконец, дети, которым требуется хроническая вентиляция в домашних условиях и которые не переносят струйные небулайзеры, помещенные в линию, обычно получают лечение pMDI / VHC с помощью ручного реанимационного аппарата.
Было только одно исследование in vivo, в котором оценивались различия в доставке лекарств между pMDI / спейсером и струйным небулайзером у детей с механической вентиляцией легких.Fok et al. 59 оценили сцинтиграфию отложений аэрозолей у вентилируемых новорожденных весом 1–4 кг с помощью струйного небулайзера, сообщив, что осаждение составляет от 0,2 до 0,6% от номинальной дозы. Отложение в легких с помощью pMDI / спейсера было больше по сравнению с распылителем (0,98 ± 0,19% против 0,22 ± 0,08%). Отложения в легких у разных испытуемых сильно различались. Исследования на мелких животных с механической вентиляцией 100–102 также показали, что струйное распыление крайне неэффективно (<1%) во время традиционной вентиляции младенцев.Другое исследование 88 показало, что 20 мг, введенные младенцам, находящимся на ИВЛ через ультразвуковой распылитель во время ИВЛ, дают 1,3% от испускаемой дозы. В другом исследовании на животных Фок и др. 101 показали почти в 2 раза большую доставку лекарства с помощью ультразвукового распылителя, чем струйного распылителя.
Было проведено одно исследование in vivo, в котором сравнивали струйные и вибрационные сетчатые небулайзеры при доставке аэрозолей во время вентиляции младенцев. Dubus et al., 103 вентилировали 4 интубированных макак (2.6 кг) и распыляли 3 мл радиоактивно меченного аэрозоля с помощью струйного небулайзера AirLife Misty-Neb (Allegiance Healthcare Corporation, Макгоу Парк, Иллинойс) и 0,5 мл с помощью Aeroneb Pro (Aerogen), помещенного в инспираторную конечность на расстоянии 10 см от пациента Y -кусок. Осаждение составило 12,6% (диапазон 9,6–20,6%) с распылителем с вибрирующей сеткой и 0,5% (диапазон 0,4–1,3%) с струйным распылителем. Важно отметить, что в контуре вентилятора не использовалось увлажнение, и к этим данным следует относиться с некоторым трепетом.
В одном исследовании in vitro 104 , посвященном оценке доставки лекарств с помощью аппаратов ИВЛ текущего поколения с микропроцессорным управлением, небулайзеры с вибрирующей сеткой показали свою высокую эффективность, обеспечивая в 2–4 раза большую доставку лекарств, чем струйные небулайзеры, во время искусственной вентиляции легких у детей. Они также позволяли доставлять лекарства, не отключая пациента от положительного давления, и могли оставаться в очереди, когда они не используются. В отличие от струйных небулайзеров, небулайзеры с вибрирующей сеткой не добавляли поток в контур пациента.Добавление дополнительного вдыхаемого газа непосредственно в контур вентилятора может изменить подачу или измерение V T некоторыми вентиляторами. 105 Предотвращение добавления дополнительного потока в контур может предотвратить асинхронное срабатывание аппарата ИВЛ из-за неэффективного срабатывания, которое часто возникает у педиатрических пациентов.
В настоящее время одним из самых больших продолжающихся клинических споров вокруг введения ингаляционных лекарств во время вентиляции у детей является то, где разместить небулайзер в аппарате ИВЛ, чтобы минимизировать гигроскопический рост аэрозолей и уменьшить удар в пределах инспираторной части контура пациента.Более того, поскольку большинство генераторов аэрозолей производят частицы на протяжении всего дыхательного цикла, смещенный поток от аппарата ИВЛ переносит лекарство к выдыхаемой конечности во время выдоха, что приводит к потенциально меньшему количеству лекарств, доставляемых в легкие. Таким образом, отсутствуют точные данные, позволяющие предположить, что все устройства, генерирующие аэрозоль, использующие набор доступных вентиляторов, безопасны и эффективны или могут ли различные местоположения небулайзера давать аналогичные результаты у младенцев, детей и взрослых пациентов.
Ari et al. 106 оценили эффективность струи, вибрационной сетки и ультразвукового небулайзера с бронходилататором в 3 местах во время моделирования искусственной вентиляции у взрослых (сравнимо с подростками). За исключением струйного небулайзера, доставка лекарств была наиболее эффективной, когда вибрирующая сетка и ультразвуковые небулайзеры были расположены на расстоянии 6 дюймов от Y-образного переходника пациента. В большинстве условий испытаний струйный небулайзер доставлял меньше аэрозольного лекарства в модель легкого по сравнению с другими устройствами.Поскольку струйный небулайзер является единственным генератором аэрозолей, который использует внешний непрерывный источник газа под давлением, вероятно, что значительная часть аэрозольных частиц покидает контур пациента во время выдоха, что приводит к менее доступному лекарству для доставки во время фазы вдоха, особенно когда небулайзер размещается проксимальнее Y-образного переходника пациента. Струйный небулайзер имел тенденцию становиться более эффективным, когда он располагался дальше от Y-образного переходника пациента и ближе к аппарату ИВЛ (перед увлажнителем).Противоположный эффект наблюдался при использовании других 3 устройств, которые не добавляют поток в систему во время распыления. Авторы обсуждали возможность того, что инспираторная конечность будет заряжена аэрозольными частицами с помощью струйного распылителя во время фазы выдоха, действующего как резервуар для аэрозоля, что, вероятно, приведет к большей доставке лекарства во время ингаляции. В этом конкретном исследовании авторы решили отключить триггер потока и, следовательно, смещать поток. Вполне возможно, что вибрирующая сетка и ультразвуковые небулайзеры были бы более эффективными при размещении перед увлажнителем, если бы присутствовал поток смещения, способствующий перемещению болюса лекарственного средства по контуру вентилятора.
Ari et al. 104 подтвердили этот вывод, когда они разработали исследование для изучения эффектов смещения потока и доставки лекарств с использованием струйных и вибрационных сетчатых небулайзеров в 2 положениях в контуре увлажнения во время имитации искусственной вентиляции легких у взрослых и детей. Небулайзер с вибрирующей сеткой обеспечивал почти в 2 раза большую доставку лекарства, чем струйный небулайзер. Расположение струйного небулайзера в этом исследовании было таким же, как и в двух положениях в исследовании, в котором использовалась тестовая модель легкого для взрослых. 106 Наиболее интригующим открытием из этих двух исследований было почти 3-кратное увеличение доставки лекарств, которое наблюдалось при использовании небулайзера с вибрирующей сеткой с потоком смещения 2 л / мин по сравнению с потоком без смещения. Основываясь на этих данных, представляется разумным предположить, что доставка лекарства увеличивается за счет смещения потока, когда небулайзер с вибрирующей сеткой помещается в вентилятор, аналогично тому, как эффективность струйного небулайзера возрастала по мере удаления от пациента. Y-образный. 106 Авторы отметили, что в большинстве случаев болюс аэрозоля, сформированный распылителем с вибрирующей сеткой, оставался поблизости от генератора аэрозоля, когда не использовался смещенный поток. Следовательно, кажется, что движение болюса облегчается дальше в инспираторную часть аппарата ИВЛ за счет смещения потока во время выдоха для создания дыхательного аппарата ИВЛ, который, возможно, содержит больше аэрозольных частиц. Хотя этот эффект резервуара является наиболее вероятной причиной для объяснения значительного увеличения доставки лекарств с помощью распылителя с вибрирующей сеткой, расположенного рядом с увлажнителем, эти эффекты, вероятно, минимизированы в вентиляторах, которые включают смещенный поток для запуска или которые имеют низкий смещенный поток.
Berlinski and Willis 107 сравнили доставку лекарственного средства бронходилататора в несколько мест через небулайзер с вибрирующей сеткой, ультразвуковой небулайзер и 2 разных струйных небулайзера во время имитации детской вентиляции. Они обнаружили, что небулайзер с вибрирующей сеткой также превосходил 2 других струйных небулайзера во всех испытанных условиях, а также ультразвуковой распылитель при размещении либо у увлажнителя, либо у вентилятора. Авторы также продемонстрировали значительно более высокую доставку лекарства, когда небулайзер с вибрирующей сеткой был помещен между вентилятором и увлажнителем по сравнению с инспираторной конечностью и проксимальнее дыхательных путей пациента во время имитации детской вентиляции.Стоит отметить, что они использовали более крупный контур, больший V T и более длительное время выдоха по сравнению с Ari et al. 104 Это также может помочь объяснить, почему они наблюдали в 2 раза большее количество лекарства, доставляемое к фильтру с помощью распылителя с вибрирующей сеткой, чем Ari et al. 104
Оптимизация доставки лекарств во время неонатальной вентиляции становится еще более сложной из-за использования небольших контуров, ЭТТ, короткого времени вдоха и низкого V T . В нашей лаборатории оценивалась ингаляционная доставка лекарственного средства илопроста с помощью небулайзера с вибрирующей сеткой, расположенного проксимальнее Y-образного переходника пациента и между вентилятором и увлажнителем во время имитации неонатальной вентиляции. 108 Low V T (24 мл), учащенное дыхание (60 вдохов / мин) и увлажнение использовались с вентилятором, прикрепленным к реалистичному неонатальному тестируемому легкому. Доставка лекарственного средства была выше при размещении распылителя проксимальнее дыхательных путей, чем обратно на сухой стороне увлажнителя (10,74% против 2,96%). Это первое исследование неонатальных аэрозолей, в котором сообщается о двузначном значении доставки лекарственного средства во время искусственной вентиляции легких с помощью ЭТТ.
В аналогичном исследовании Parker et al. 109 оценивали небулайзер с вибрирующей сеткой с вдыхаемым трепростинилом (United Therapeutics, Денвер, Колорадо) в двух точках контура (перед увлажнителем и перед Y-образным переходником пациента) во время моделирования неонатального, педиатрического и искусственная вентиляция легких для взрослых.Более высокая доставка лекарства наблюдалась при размещении небулайзера перед увлажнителем во время вентиляции взрослых, но не было значительных различий между двумя положениями во время вентиляции новорожденных и детей. Следует отметить, что вентилятор, использованный в этом исследовании, обеспечивал смещенный поток 0,5 л / мин во время вентиляции новорожденных и 1,5 л / мин во время вентиляции у детей и взрослых, а в другом исследовании 108 использовался вентилятор, который обеспечивал смещенный поток 2 л. / мин. Эти противоречивые данные тестирования младенцев подтверждают гипотезу о том, что более высокие потоки смещения (~ 2 л / мин) могут привести к большей неактивной потере лекарственного средства и более короткому времени пребывания в инспираторном контуре, чем неонатальные аппараты ИВЛ, в которых используются низкие потоки смещения (~ 0.5 л / мин). В таблице 3 представлен потенциально полезный сборник данных, который поможет врачам при использовании набора небулайзеров малого объема с различными потоками смещения и расположением контуров небулайзеров.
Таблица 3.Эффективность небулайзеров малого объема в разных местах и настройки смещенного потока
Предполагая схожие смещения потоков и конструкции вентиляторов, лучшим объяснением различий в доставке лекарств между новорожденными и более крупными моделями педиатрических и взрослых пациентов является пропорционально меньший размер. объемы, более короткое время вдоха и более высокая скорость.Предполагая, что вентилятор использует смещенный поток 2 л / мин, это соответствует 33 мл / с, движущимся по контуру во время выдоха. Для большого педиатрического (взрослого) контура при скорости 15 вдохов / мин с временем вдоха 1 с, за 3 с между вдохами можно переместить часть болюса аэрозоля (100 мл) вниз по контуру и в конечность выдоха, уменьшение ингаляционной дозы. При внутреннем диаметре контура для младенцев 10 мм и объеме контура вдоха 180 мл, V T объемом 20 мл требует ~ 9 вдохов для перемещения болюса аэрозоля из аппарата ИВЛ в дыхательные пути пациента, когда небулайзер помещается перед ним. увлажнитель.При смещенном потоке 2 л / мин болюс лекарственного средства будет перемещаться из положения вентилятора через 10-миллиметровый контур со скоростью 33,3 мл / с. При использовании V T объемом 20 мл болюс аэрозоля перемещается на 53,3 мл с каждым вдохом, делая 4 вдоха (и 3,3 с), чтобы аэрозоль переместился из небулайзера в дыхательные пути пациента. Переход от базовой линии к пиковому инспираторному потоку создает турбулентность и приводит к ударным потерям, тогда как время пребывания аэрозоля в контуре с внутренним диаметром 10 мм составляет 3,3 с, что приводит к потерям из-за гравитационного осаждения.Размещение небулайзера на вдохе проксимальнее дыхательных путей во время неонатальной вентиляции может привести к некоторому перемещению лекарственного средства к выдыхательной конечности во время выдоха, но в целом аэрозоль проводит меньше времени на вдохе контура и большая часть Таким образом, болюс аэрозоля доставляется в дыхательные пути.
На основании предыдущих исследований и клинического опыта выяснилось, что небулайзер с вибрирующей сеткой представляет собой потенциально более безопасную и более эффективную систему доставки лекарств, чем струйный небулайзер во время детской вентиляции.Однако стоимость этой системы доставки лекарств может быть неосуществимой для многих учреждений. На доставку лекарств во время ИВЛ влияет так много переменных, что невозможно предложить один небулайзер или расположение контура с набором небулайзеров, лекарств, аппаратов ИВЛ и размеров пациентов. Во время вентиляции младенцев следует избегать использования стандартных струйных небулайзеров из-за плохого срабатывания триггера, неточного мониторинга объема и опасений, связанных с объемом и доставкой давления в легкие.Некоторые струйные небулайзеры могут работать при малых расходах (~ 2 л / мин). Неясно, как эти устройства влияют на срабатывание и другие показатели безопасности. В большинстве случаев может быть сложно установить небулайзер последовательно между ЭТТ и Y-образным переходником пациента из-за мертвого пространства и ненужного крутящего момента на дыхательных путях во время детской вентиляции. Основываясь на последних данных, небулайзер с вибрирующей сеткой следует размещать в инспираторной конечности и проксимальнее Y-образного переходника пациента, а не перед увлажнителем, чтобы оптимизировать доставку лекарства во время вентиляции новорожденных.Дальнейшие исследования необходимы для определения точного объема, комбинации настроек времени / скорости вдоха, размера контура и потока смещения, которые приводят к различиям в доставке лекарств между разными местами. Более того, новые исследования должны быть сосредоточены на доставке лекарств и характеристиках распылителей с существующими и новыми версиями платформ механических вентиляторов.
Недавно было разработано новое многоканальное Y-образное устройство для неонатальных пациентов (AFECTAIR, Discovery Labs, Уоррингтон, Пенсильвания) (рис. 5) как часть аэрозольной системы введения сурфактанта в легкие, которая будет использоваться с AEROSURF (люцинактант). форма вдыхаемого легочного сурфактанта.В конструкции AFECTAIR используются жидкостные принципы, позволяющие эффективно отделить смещенный поток вентилятора от путей потока небулайзера и обеспечить более прямой путь в дыхательные пути. Это не только приводит к меньшему количеству лекарства, поступающего в контур выдоха, но и за счет обеспечения более прямого пути и, следовательно, ламинарного потока в дыхательные пути, меньшее воздействие лекарства может происходить в искусственных дыхательных путях. Это можно использовать только с распылителем, обеспечивающим дополнительный поток. Неясно, могут ли отдельные пути смягчить эффекты плохого триггерного ответа и накопления лекарства на неонатальном датчике проксимального кровотока.Это устройство одобрено для использования в качестве системы доставки аэрозольного поверхностно-активного вещества. Mazela et al. , 110, оценили доставку аэрозоля бронходилататора с помощью струйного небулайзера AirLife Misty Finity (Cardinal Health, Дублин, Огайо) со скоростью 2 л / мин, доставляемой через AFECTAIR и на расстоянии 20 см от Y-образного переходника пациента во время имитации неонатальной вентиляции. Они наблюдали большую эффективность небулайзера с адаптером AFECTAIR, чем когда небулайзер был помещен в контур вентилятора при различных настройках вентилятора (1.8–11,3% против 0,1–1,2% соответственно).
Рис. 5.Новое многоканальное Y-образное устройство для неонатальных пациентов (AFECTAIR), разработанное как часть аэрозольной системы введения сурфактанта в легкие для использования с AEROSURF (люцинактант), формой вдыхаемого легочного сурфактанта. AFECTAIR использует жидкостные принципы, чтобы эффективно отделить поток смещения вентилятора от путей потока небулайзера и обеспечить более прямой путь в дыхательные пути. Это не только обеспечивает доставку меньшего количества лекарства в контур выдоха, но и обеспечивает более прямой путь и, следовательно, ламинарный поток в дыхательные пути, меньшее воздействие лекарства может происходить в искусственных дыхательных путях.IMV = периодическая принудительная вентиляция. Предоставлено Discovery Labs.
Многие аппараты ИВЛ для младенцев и некоторых взрослых требуют размещения датчиков проксимального потока на дыхательных путях во время нормальной работы. Конденсат лекарства от распылителя может накапливаться в этих чувствительных датчиках потока, влияя на срабатывание пациента, качество графики дыхательных путей, точность V T и работу аппарата ИВЛ. Кроме того, эффективность лечения у пациентов может быть снижена, если распылитель установлен последовательно с датчиком потока.Высокое сопротивление, мертвое пространство и переменные температуры могут привести к тому, что лекарство практически не будет доставлено пациенту. Это может зависеть от типа используемого датчика потока (например, горячий провод или фиксированное отверстие). По существу, датчик проксимального потока обычно удаляется для кратковременного лечения небулайзером, или пациенты переводятся в более просторную педиатрическую или взрослую обстановку на аппарате ИВЛ. Это может повлиять на запуск пациентом и измерения объема, а также на другие проблемы с безопасностью пациентов, особенно если они постоянно получают лечение небулайзером или лекарство, которое имеет тенденцию выделять липкие остатки.
Ингаляционная доставка лекарств во время высокочастотной вентиляции у детей вызывает большие споры. Многие врачи отказываются от его использования, потому что неясно, попадает ли какое-либо лекарство в легкие из-за чрезвычайно короткого времени вдоха, большого потока смещения и чрезвычайно низкого V T . Используя pMDI с удерживающей камерой, расположенной у дыхательных путей, Garner et al. 111 сообщили о незначительной доставке альбутерола в фильтр, расположенный дистальнее ЭТТ. Sood et al., , 112, , оценили эффективность доставки лекарств с помощью струйного небулайзера с низким потоком и простагландином E1 во время неонатальной традиционной и высокочастотной вентиляции.Они сообщили о 32–40% номинальной дозы и только 0,1% при традиционной и высокочастотной вентиляции соответственно. Их модель имела главное ограничение в том, что они собирали лекарство в виде конденсата на конце ЭТТ, помещенного в закрытую бутылку. Напротив, в нашем исследовании 108 небулайзер с вибрирующей сеткой, помещенный в дыхательные пути, доставлял только одну треть лекарства, о котором сообщают Sood et al, 112 , но в 3 раза больше лекарственного средства наблюдалось при высокочастотной колебательной вентиляции (HFOV). ), чем при постоянной принудительной вентиляции.Суд и др. 113 также сравнили доставку аэрозоля с использованием струйного небулайзера с низким расходом во время традиционной, высокочастотной и высокочастотной струйной вентиляции на модели легкого в тестировании младенцев. В этой модели дистальный конец ЭТТ был помещен в губку, открытую для атмосферы. Авторы сообщили о большем отложениях при традиционной вентиляции, чем при высокочастотной струйной вентиляции и HFOV.
Наша лаборатория сообщила о большей доставке лекарств с распылителем, установленным проксимально к пациенту, по сравнению с увлажнителем во время имитации неонатальной традиционной и высокочастотной вентиляции. 108 Увеличение доставки лекарства во время HFOV было почти в 3 раза больше по сравнению с традиционной вентиляцией проксимального отдела (29,74% против 10,74%). Мы провели аналогичное исследование 109 , в котором количественно определяли ингаляционную доставку трепростинила с помощью небулайзера с вибрирующей сеткой во время имитации вентиляции младенцев, маленьких детей и взрослых (также известных как большие дети) с помощью как обычных, так и высокочастотных вентиляторов. Доставка лекарства с HFOV была почти в 2 раза большей по сравнению с обычной вентиляцией в детских моделях фильтров и маленьких детских модельных фильтрах, но эта взаимосвязь была противоположной во взрослой модели.
Во время HFOV размещение генератора аэрозоля на увлажнителе может привести к разбавлению аэрозоля за счет высокого смещения потока (20 л / мин) и уменьшения доставки аэрозоля из-за удара внутри выдыхательной конечности. Сложные механизмы газового потока, которые управляют HFOV, могут быть вероятным объяснением двузначного показателя извлечения, наблюдаемого в этом исследовании. 108 Сочетание гораздо более короткого времени вдоха, более высокой частоты и активного выдоха во время этой формы вентиляции может снизить вероятность доставки лекарства в конечность выдоха, что приведет к большей доставке в легкие, чем при традиционной вентиляции.Более того, единственное место для интеграции небулайзера во время HFOV — это между ЭТТ и Y-образным переходником пациента.
