Остеохондроз шейного отдела позвоночника – симптомы, причины, признаки, диагностика и лечение в «СМ-Клиника»
Лечением данного заболевания занимается Невролог
Записаться онлайн Заказать звонок
- Что такое остеохондроз шейного отдела позвоночника?
- Симптомы остеохондроза шейного отдела позвоночника
- Причины остеохондроза шейного отдела позвоночника
- Диагностика остеохондроза шейного отдела позвоночника
- Консервативное лечение
- Хирургическое лечение
- Врачи
- Профилактика
- Реабилитация
- Вопросы и ответы
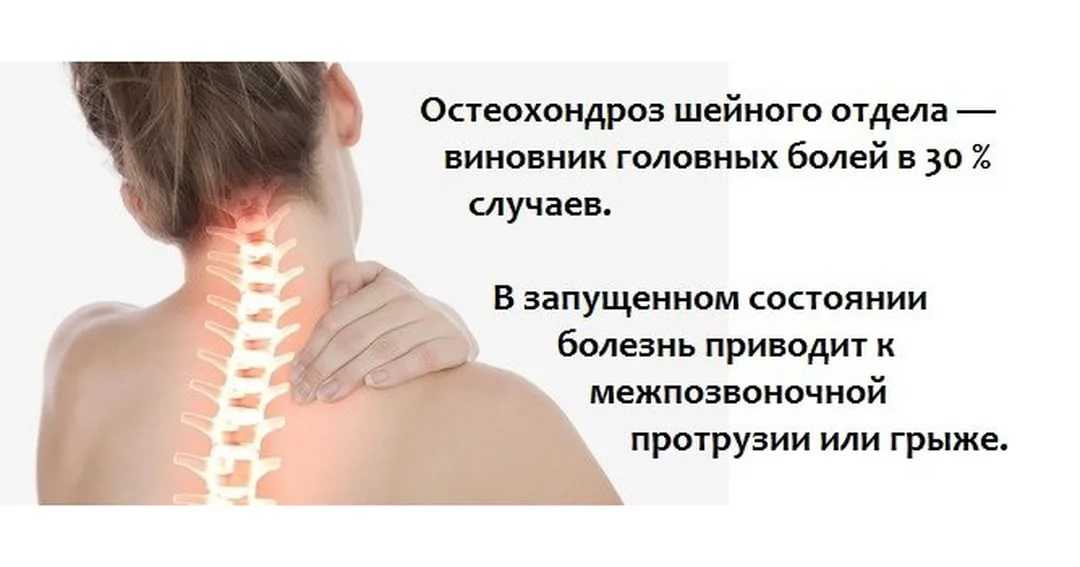
Симптомы различных стадий остеохондроза
В зависимости от стадии и тяжести заболевания основными симптомами шейного остеохондроза могут быть:
- головная боль;
- шум или звон в ушах;
- сильная тошнота;
- нарушение координации;
- боль и хруст при повороте головы;
-
ухудшение зрения и слуха.

Не стоит забывать, что шейный остеохондроз относится к хроническим заболеваниям, у которых симптоматика меняется в зависимости от определенной стадии развития болезни. Из-за этого у пациента могут наблюдаться некоторые признаки, которые указывают на конкретную стадию изменений в шейном отделе позвоночника:
- Терпимая боль в шее, которая возникает при физической активности, а также дискомфорт при обычных поворотах головы появляются при начальной стадии болезни, когда происходит незначительное снижение высоты межпозвоночного диска шейного отдела позвоночника.
- Резкая боль и ощущение скованности при поворотах шеи, а также хруст и головные боли появляются в период неправильного разрастания хрящевой ткани, при уменьшении высоты позвоночного диска и появлении трещин в фиброзном кольце.
-
Острая боль в шее, которая не проходит долгое время, онемение и частичная потеря чувствительности участков кожи в области шейного отдела фиксируются при разрыве фиброзного кольца и формировании межпозвонковых грыж, а также при деформации позвоночного столба.

Потеря подвижности шеи и верхнего плечевого пояса с сильными болями, продолжающимися длительное время, является одним из выраженных признаков шейного остеохондроза 4-й степени, когда развиваются многочисленные остеофиты и структуры межпозвонкового диска постепенно замещаются рубцовой тканью.
Причины остеохондроза шейного отдела позвоночника
Главной причиной появления проблем с шейным отделом позвоночника является несбалансированная и чрезмерная нагрузка. Как правило, остеохондроз возникает из-за возрастных изменений позвоночного столба, полученных травм шейного отдела позвоночника или нарушения обменных процессов. Помимо этого, появлению данного заболевания способствуют следующие факторы:
- Генетическая предрасположенность. Если у человека имеется врожденная слабость соединительной ткани, он может столкнуться с нарушениями функционирования шейно-грудного отдела позвоночника.
-
Нестабильность позвонков.
 Повышенная подвижность верхней части позвоночника очень часто приводит к ухудшению амортизационных свойств межпозвоночных дисков.
Повышенная подвижность верхней части позвоночника очень часто приводит к ухудшению амортизационных свойств межпозвоночных дисков.
- Заболевания костно-мышечной системы. Подвижность шейного отдела позвоночника очень часто снижается из-за аномалий развития костной системы, сколиоза, плоскостопия и ревматических болезней.
- Низкая физическая активность. Сидячий и малоподвижный образ жизни способствует деформации позвонков и деградации соединительной ткани.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
+7 (495) 292-39-72
Заказать обратный звонок Записаться онлайн
Почему «СМ-Клиника»?
1
Лечение проводится в соответствии с клиническими рекомендациями
2
Комплексная оценка характера заболевания и прогноза лечения
3
Современное диагностическое оборудование и собственная лаборатория
4
Высокий уровень сервиса и взвешенная ценовая политика
Диагностика шейного остеохондроза
Для обнаружения причин болезни в обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов.
Для диагностики данного заболевания используются различные методы, включая:
- Рентгенографию и мультиспиральную компьютерную томографию. Эти методы инструментальной диагностики лучше всего зарекомендовали себя для определения изменений шейного отдела позвоночника на поздних стадиях развития заболевания, когда поражения костей и хрящей позвоночного столба становятся хорошо заметными.
- Магнитно-резонансную томографию. В настоящее время для определения изменений, происходящих в шейном отдела позвоночника, чаще всего используется именно этот метод диагностики, так как с его помощью врач может обнаружить заболевание на самой ранней стадии его появления.
- Дуплексное сканирование артерий головы и шеи. Данный вид инструментального обследования проводится для оценки качества кровотока и выявления сужений сосудов. Именно этот метод чаще всего применяется врачами для определения причин появления головных болей и головокружений у пациентов.

Дополнительно могут назначаться: ультразвуковое исследование близлежащих органов, ЭКГ сердца, анализы крови и мочи.
Мнение эксперта
Несмотря на то, что данное заболевание невозможно полностью вылечить, не стоит слишком сильно его бояться. Если своевременно предпринять адекватные меры, то можно свести к минимуму практически любые проявления болезни. К примеру, нужно научиться в постоянном режиме следить за правильным положением тела, так как это может способствовать увеличению нагрузки на позвоночник. Кроме того, нельзя забывать, что некоторые виды спорта представляют опасность для шейного отдела позвоночника.
Я настоятельно рекомендую многим своим пациентам избегать игровых видов спорта, где существует большая опасность получения разнообразных травм. Лучше сделать выбор в пользу пеших прогулок, катания на лыжах и плавания. Такая физическая активность положительным образом скажется на всех отделах позвоночника.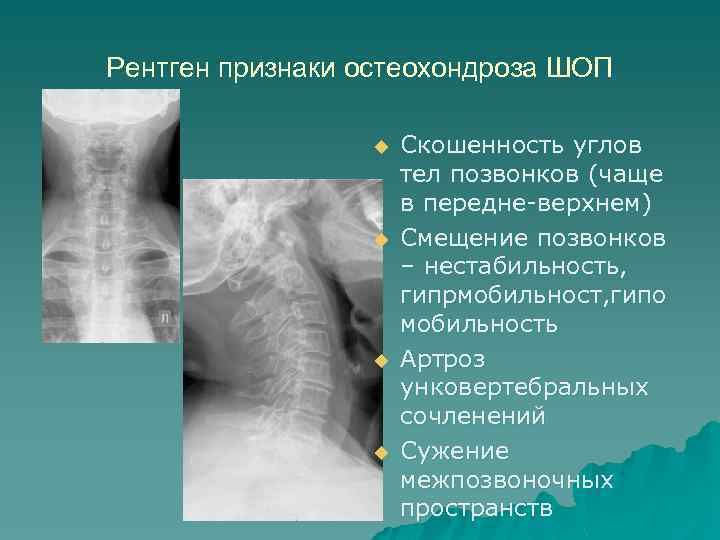
Мальцев Игорь Федорович
Врач-невролог, врач первой категории
Лечение остеохондроза шейного отдела позвоночника в «СМ-Клиника» это:
- Квалифицированные специалисты высшей категории. У нас работают только лучшие врачи, за плечами которых находится многолетний опыт работы в травматологии-ортопедии и неврологии. Их отличает искренняя преданность своему делу, а также постоянное повышение уровня медицинских знаний и практических навыков.
- Использование новейшего оборудования для обследования и лечения пациентов. Диагностика и лечение шейного остеохондроза проводится на оборудовании, отвечающем всем современным отечественным и зарубежным стандартам.
-
Оптимальные условия для диагностики и последующего лечения. В многопрофильном медицинском центре «СМ-Клиника» оборудованы специальные кабинеты и стационарные палаты, где каждый пациент будет чувствовать себя комфортно.
- Высокий уровень обслуживания. Каждый человек, который хочет пройти комплексное обследование или курс лечения шейного отдела позвоночника, может рассчитывать на внимательное отношение и индивидуальный подход со стороны врачей и всего медицинского персонала клиники.
- Ориентация на самые прогрессивные медицинские технологии и методики. Наши врачи подбирают оптимальный алгоритм лечения, принимая во внимание физическое состояние пациента, его возраст и наличие сопутствующих заболеваний.
- Гибкая ценовая политика. Стоимость лечения в нашей клинике всегда находится на приемлемом уровне, вполне доступном для многих людей, проживающих на территории Москвы и Московской области. Помимо этого, мы всегда предлагаем выгодные скидки своим постоянным клиентам.
Консервативные методы лечения остеохондроза
Если заболевание шейного отдела позвоночника было обнаружено на ранней стадии, то для его лечения используются консервативные методы. Они позволяют предотвратить дальнейшее развитие болезни, снять неприятные симптомы и восстановить подвижность верхнего отдела позвоночника.
Они позволяют предотвратить дальнейшее развитие болезни, снять неприятные симптомы и восстановить подвижность верхнего отдела позвоночника.
К консервативному методу лечения шейного остеохондроза относятся:
- Медикаментозное лечение. В этом случае наши врачи назначают ряд лекарственных препаратов, которые дают возможность эффективно снять боли и остановить воспалительный процесс. Кроме того, современные средства способствуют восстановлению кровообращения. Чаще всего для этих целей применяют гормональные препараты, анальгетики, хондропротекторы, миорелаксанты и другие средства в форме таблеток и инъекций.
- Физиотерапевтическое лечение. Как правило, физиотерапию назначают в качестве дополнения к медикаментозной терапии. Это может быть лечебный массаж, иглорефлексотерапия, воздействие лазером, магнитотерапия, УВЧ-терапия и другие процедуры, которые способствуют расслаблению околошейных мышц, устранению спазма и нормализации кровообращения.

- Лечебная гимнастика. Это очень важная часть лечения шейного отдела позвоночника. Дело в том, что специальные физические упражнения помогают не только укрепить мышечный каркас и выправить осанку, но и улучшить кровоснабжение верхней части позвоночного столба. Сначала врач подбирает комплекс из 6–8 упражнений, а затем прибавляет новые, постепенно увеличивая физическую нагрузку.
Хирургические методы лечения остеохондроза
При отсутствии эффекта от консервативных методов лечения или при запущенных случаях заболевания приходится лечить остеохондроз шейного отдела позвоночника с использованием хирургических методов. Главной задачей хирургов является устранение давления на нервные корешки, артерии, спинной мозг и прочие структуры в соответствующей зоне.
Для решения этой задачи применяются следующие виды операций на шейном отделе позвоночника:
- микрохирургическая дискэктомия, во время которой врач под контролем микроскопа выполняет иссечение межпозвоночной грыжи с неполным или тотальным удалением межпозвоночного диска;
- ламинэктомия, которая предусматривает частичную или полную резекцию дужки позвонка, остистых отростков, фасеточных суставов и связок для снижения нагрузки на корешок спинного мозга;
- эндоскопическая операция с удалением грыжи, опухолей и дегенеративно-дистрофических изменений через миниатюрный доступ с использованием эндоскопа;
-
лазерная нуклеопластика с выполнением пункционного прокола, через который вводится лазерный световод, необходимый для удаления небольшого фрагмента ядра межпозвонкового диска.

Профилактика остеохондроза шейного отдела позвоночника
Многие пациенты ошибочно думают, что шейный остеохондроз проходит сразу после проведения консервативной терапии или оперативного вмешательства. Но любые методы лечения позволяют лишь остановить или замедлить прогрессирование болезни. Именно поэтому после курса лечения человеку придется соблюдать следующие меры профилактике шейного остеохондроза:
- вести здоровый и активный образ жизни;
- избегать поднятия тяжестей;
- спать на ортопедических матрасе и подушке;
- регулярно посещать плавательный бассейн;
- выполнять комплекс спортивных упражнений;
- соблюдать осторожность при поворотах головы;
- поддерживать сбалансированный рацион питания.
Реабилитация
План реабилитации составляется в соответствии со стадией патологии, состояния здоровья пациента, а также его возраста, веса и общего самочувствия. Программа может включать в себя медицинский массаж, упражнения лечебной физкультуры и физиотерапию. Это поможет укрепить здоровье, избежать осложнений и рецидивов.
Программа может включать в себя медицинский массаж, упражнения лечебной физкультуры и физиотерапию. Это поможет укрепить здоровье, избежать осложнений и рецидивов.
Вопросы и ответы
Диагностикой и лечением данных проблем занимаются врач-невролог и врач травматолог-ортопед.
Назначение обезболивающих средств должен выполнять опытный врач после проведения обследования и тщательной диагностики.
К сожалению, проблемы с позвоночником со временем появляются практически у всех людей. Чтобы избежать серьезных осложнений, необходимо регулярно делать физические упражнения, а также выполнять профилактический прием хондропротекторов и поливитаминов.
Пилипович А. А. Лечение и профилактика остеохондроза // Лечебное дело, 2015.
Прохоров А. А., Макаров А. Ю., Туричин В. И. Остеохондроз позвоночника с неврологическими осложнениями: Клиническая неврология с основами медико-социальной экспертизы // СПб.: Золотой век, 1998.
Веселовский В. П., Иваничев Г. А., Попелянский А. Я., Романова В. М. Принципы комплексного лечения больных остеохондрозом позвоночника // Ленинград, 1985.
П., Иваничев Г. А., Попелянский А. Я., Романова В. М. Принципы комплексного лечения больных остеохондрозом позвоночника // Ленинград, 1985.
>
Заболевания по направлению Невролог
Аденома гипофиза Амнезия Аневризма сосудов головного мозга Атеросклероз сосудов головного мозга Афазия Бессонница Болезнь Альцгеймера Болезнь Паркинсона Боль в спине Брахицефалия Вегетососудистая дистония (ВСД) Вирус Эпштейна-Барра Гемианопсия Гидроцефалия Глазная мигрень Грыжа Шморля Дизартрия Инсульт Киста головного мозга Межпозвоночная грыжа Межреберная невралгия Менингит Миастения Миофасциальный синдром Нарколепсия Невралгия Невралгия тройничного нерва Неврастения Нейроциркуляторная дистония Нервный тик Нестабильность позвоночника Ночные кошмары Обмороки Остеохондроз Остеохондроз грудного отдела Остеохондроз поясничный Полинейропатия Полиомиелит Протрузии межпозвоночных дисков Радикулит Синдром Туретта Синдром хронической тазовой боли Стеноз позвоночного канала Энурез Энцефалопатия
Все врачи
м.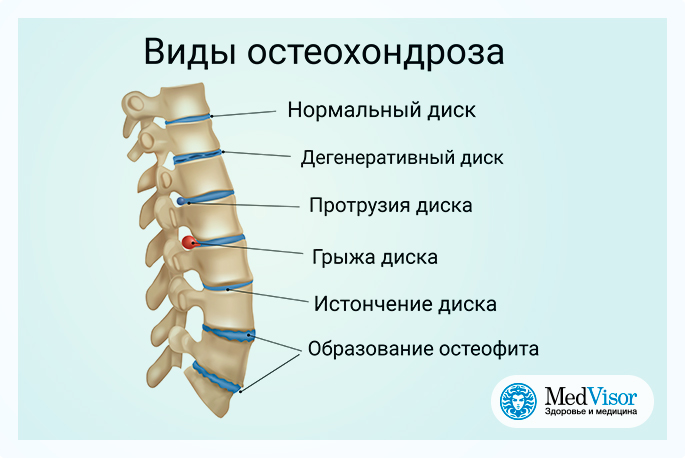 ВДНХ
ВДНХ
м. Белорусская
ул. Лесная, д. 57, стр. 1
Переулок Расковой, д. 14/22
м. Молодёжная
м. Текстильщики
м. Динамо
м. Курская
м. Севастопольская
м. Чертановская
м. Крылатское
м. Войковская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Балтийская
Старопетровский проезд, 7А, стр. 22
ул. Клары Цеткин, д. 33 корп. 28
м. Марьина Роща
м. Новые Черёмушки
м. Водный стадион
м. Улица 1905 года
м. Юго-Западная
Все врачи
Загрузка
Лицензии
Перейти в раздел лицензииПерейти в раздел правовая информация
Остеохондроз – что это такое, причины, симптомы, лечение и профилактика
Межпозвонковый остеохондроз – патология, от которой раньше страдали преимущественно пожилые люди. Сегодня заболевание встречается и у пациентов молодого возраста. Это связано с тем, что все большее количество людей ведет сидячий образ жизни, проводит много времени за компьютером и не уделяет физическим нагрузкам должного внимания.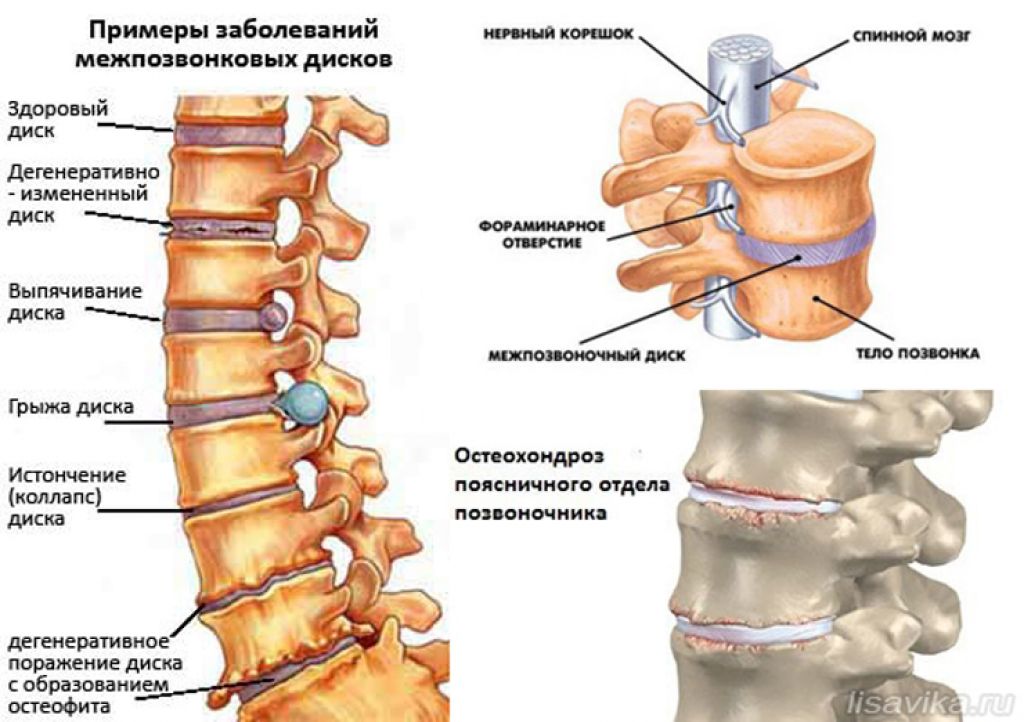 Остеохондроз развивается при неестественном положении позвоночника и слабости мышц спины. Патология успешно лечится, но важно как можно раньше обратиться к специалисту!
Остеохондроз развивается при неестественном положении позвоночника и слабости мышц спины. Патология успешно лечится, но важно как можно раньше обратиться к специалисту!
Что такое остеохондроз?
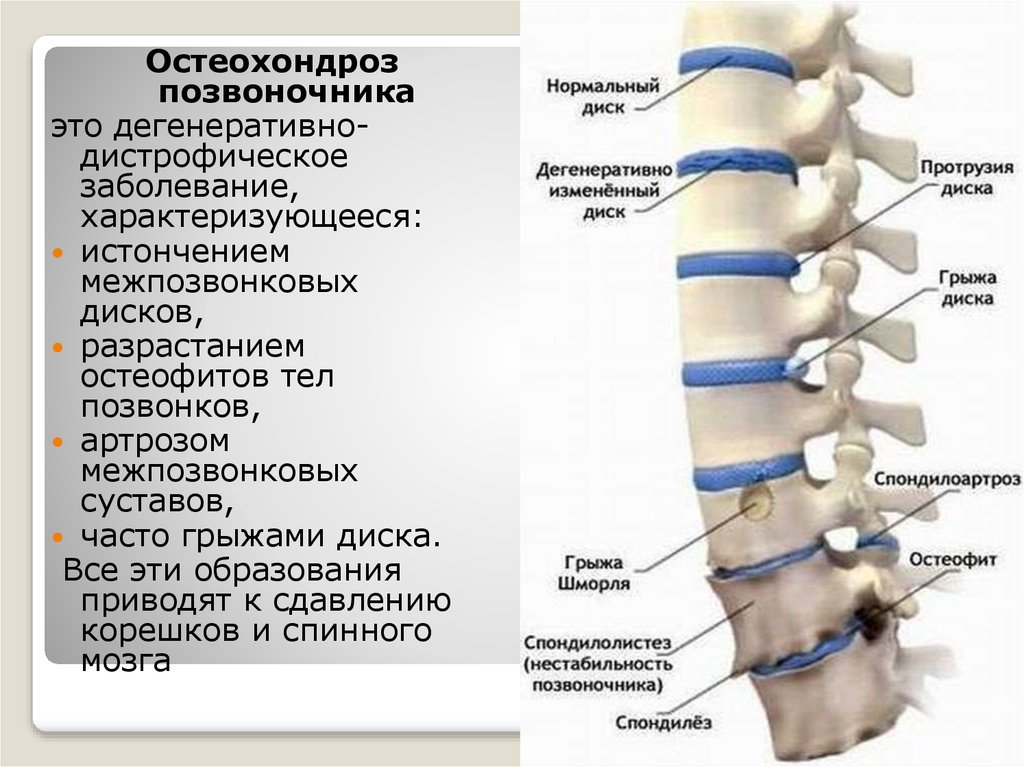
Остеохондроз – заболевание позвоночника, для которого характерны поражения межпозвоночных дисков, а также тканей самих позвонков. Патология опасна рядом осложнений, самыми серьезными из которых являются позвоночные грыжи и выпячивания. Очень важно не допустить усугубления ситуации и своевременно начать лечение остеохондроза спины.
Причины
Основной причиной развития остеохондроза, по мнению многих специалистов, является неправильно распределенная на позвоночник нагрузка. Результатом избыточного давления и становится изменение структуры хрящей.
Развитию остеохондроза также способствуют такие факторы, как:
- Наследственная предрасположенность
- Травмы позвоночника
- Нарушение обмена веществ
- Отсутствие физических нагрузок
- Беременность
- Стрессы
- Переутомления
- Избыточный вес
- Вредные привычки
В группу риска по заболеваемости входят офисные служащие, водители, кассиры и спортсмены.
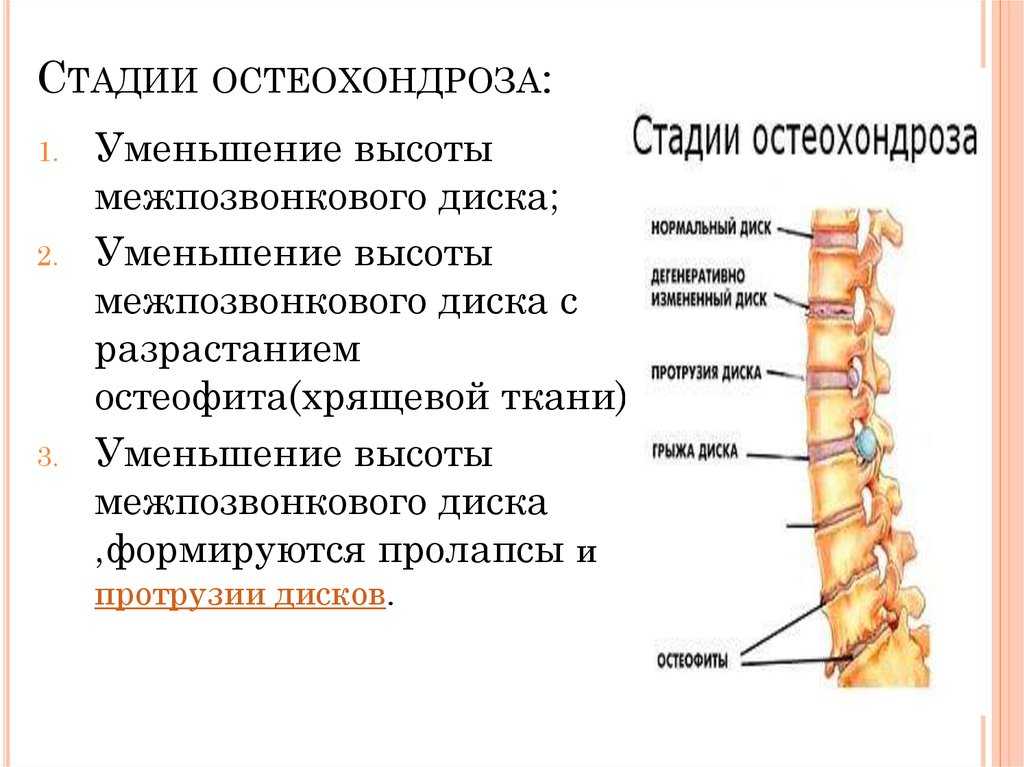
Стадии развития
Выделяют 4 стадии развития заболевания:
- Первая стадия. Для нее характерно обезвоживание ядра диска между позвонками. В дальнейшем высота диска сокращается. На данной стадии пациент не испытывает выраженного дискомфорта. Иногда неприятные ощущения могут возникать при активной нагрузке или в непривычной позе
- Вторая стадия. Для нее характерны протрузии дисков, при которых сокращаются просветы между позвонками. В результате происходит защемление нервных окончаний, что становится причиной локальной боли с возрастающей интенсивностью при резких движениях
- Третья стадия. Для нее характерно стирание хряща между позвоночными тканями. Симптомы этой стадии ярко выражены. Пациенты жалуются на выраженную боль, которую можно снять только сильнодействующими препаратами
- Четвертая стадия. Для нее характерна полная или частичная ограниченность подвижности
Лечение остеохондроза позвоночника лучше начинать при первых симптомах! В этом случае шансы на полное выздоровление достаточно велики.
Виды остеохондроза
В зависимости от места возникновения патологического процесса выделяется несколько видов остеохондроза:
- Шейный. Такой остеохондроз возникает при нарушениях в области шейных позвонков. Наиболее распространенными симптомами патологии являются острые боли при поворотах головы, чихании и кашле и прострелы
- Грудной. Такой остеохондроз встречается реже, чем остальные формы. Для патологии нехарактерны острые боли. Остеохондроз отличается симптомами ряда других заболеваний. Боль в области грудины, например, становится причиной того, что у больного могут заподозрить стенокардию
- Поясничный. Такой остеохондроз встречается чаще остальных форм. Это связано с тем, что именно поясничный отдел позвоночника испытывает повышенные нагрузки. Больные жалуются не только на выраженные боли, но и ощущения онемения (в том числе в ногах)
В некоторых случаях диагностируют остеохондроз копчика. Существует и понятие смешанной патологии, при которой в патологический процесс вовлекается 2 отдела позвоночника. При диффузном остеохондрозе поражаются все сегменты позвоночного столба.
Существует и понятие смешанной патологии, при которой в патологический процесс вовлекается 2 отдела позвоночника. При диффузном остеохондрозе поражаются все сегменты позвоночного столба.
Симптомы остеохондроза у взрослых
К основным симптомам патологических изменений в позвоночнике у взрослых пациентов относят:
- Боль, которая может возникать в шее, плечах, пояснице и даже в ребрах
- Ощущение скованности в спине и пояснице
- Онемение конечностей
- Спазмы мышц или ощущение слабости в них
- Озноб и ломота в теле
- Повышенная утомляемость
- Головокружения и головные боли, спровоцированные защемлением нервных окончаний
В запущенных стадиях больные жалуются на нарушения чувствительности в спине, ногах и руках, боли в области сердца, нарушения в работе мочеполовой системы (трудности с мочеиспусканием, например).
Симптомы патологии нередко усиливаются после тяжелой работы, интенсивных занятий спортом, воздействия на тело низких температур.
Осложнения
Разрушительные процессы, которые затрагивают диски между позвонками, сокращают их плотность и становятся причиной потери амортизационной способности. Это становится причиной поражения мышц, суставов и связок. При длительном течении остеохондроза происходит сдавливание не только отдельных нервных окончаний, но и спинного мозга в целом, что приводит к осложнениям со стороны нервной системы.
Ухудшение кровоснабжения всего организма приводит к усилению проявлений хронических заболеваний.
Остеохондроз может спровоцировать и такие патологии, как:
- Люмбаго (острые боли в области поясницы)
- Спондилез (разрушение позвонков)
- Стеноз позвоночного канала, при котором существенно ухудшается работа всей центральной нервной системы
Диагностика
Диагностика остеохондроза проводится с применением ряда инструментальных методов. Первичный диагноз ставится на основе осмотра и сбора анамнеза.
Врач проводит опрос пациента и уточняет:
- Время возникновения первых симптомов
- Длительность болей
- Особенности признаков патологического состояния
Во время осмотра:
- Оценивается положение тела пациента стоя и сидя
- Определяется объем движений
- Оценивается походка и изменения в ней
- Изучается состояние кожи с целью выявления участков шелушения и покраснения
- Прощупываются участки, в которых пациент испытывает болезненные ощущения
- Оценивается общее состояние организма
- Определяются участки, где спазмированы мышцы
К основным инструментальным методам диагностики остеохондроза относят:
- Рентгенологическое исследование. Оно позволяет определить сужение просветов между отдельными позвонками
- Компьютерную томографию. Во время такого исследования определяются позвонки, которые пострадали в ходе патологического процесса
- МРТ (магнитно-резонансная томография).
 Данное исследование является самым точным и позволяет дать оценку всех разрушительных процессов в позвоночнике
Данное исследование является самым точным и позволяет дать оценку всех разрушительных процессов в позвоночнике
Лечение
Лечение остеохондроза всегда проводится комплексно.
Терапия включает:
- Прием лекарственных препаратов
- Массаж
- Выполнение специальных упражнений
- Физиотерапию
- Вытяжение (в том числе подводное)
- Мануальную терапию
Лечение остеохондроза шейного, грудного, поясничного отделов позвоночника во многом зависит от симптомов.
Массаж, например, назначают тогда, когда у пациента нет выраженных болевых ощущений. Сеансы позволяют снизить тонус мышц, улучшить кровоток, укрепить межпозвоночные диски.
Лечебная физкультура позволяет укрепить мышцы спины, сформировать надежный корсет, обеспечивающий правильное распределение нагрузки на позвоночный столб. Во время занятия улучшается питание тканей, усиливается кровообращение. Лечебная физкультура помогает даже при снижении подвижности. Для достижения желаемых результатов упражнения следует выполнять регулярно, медленно и плавно, следить за дыханием и частотой пульса. Перед началом занятий обязательно консультируются с врачом. Все упражнения выполняются под контролем опытного инструктора. Только в этом случае лечение остеохондроза поясничного или иного отдела позвоночника позволит снять симптомы заболевания и устранить его причины.
Лечебная физкультура помогает даже при снижении подвижности. Для достижения желаемых результатов упражнения следует выполнять регулярно, медленно и плавно, следить за дыханием и частотой пульса. Перед началом занятий обязательно консультируются с врачом. Все упражнения выполняются под контролем опытного инструктора. Только в этом случае лечение остеохондроза поясничного или иного отдела позвоночника позволит снять симптомы заболевания и устранить его причины.
Физиотерапия эффективна в борьбе с болевыми ощущениями. Как правило, пациентов направляют на ультразвуковую терапию, магнитотерапию и воздействие током низкой частоты. Физиопроцедуры позволяют нормализовать обменные процессы, сократить воспаления, улучшить подвижность суставов, снять отек.
Реабилитационное лечение
Реабилитационное лечение остеохондроза позвоночника также проводится под пристальным вниманием врача. Оно направлено на восстановление здоровья после патологии. Осуществляется терапия только тогда, когда стихают боли, и пациент уже не испытывает выраженного дискомфорта.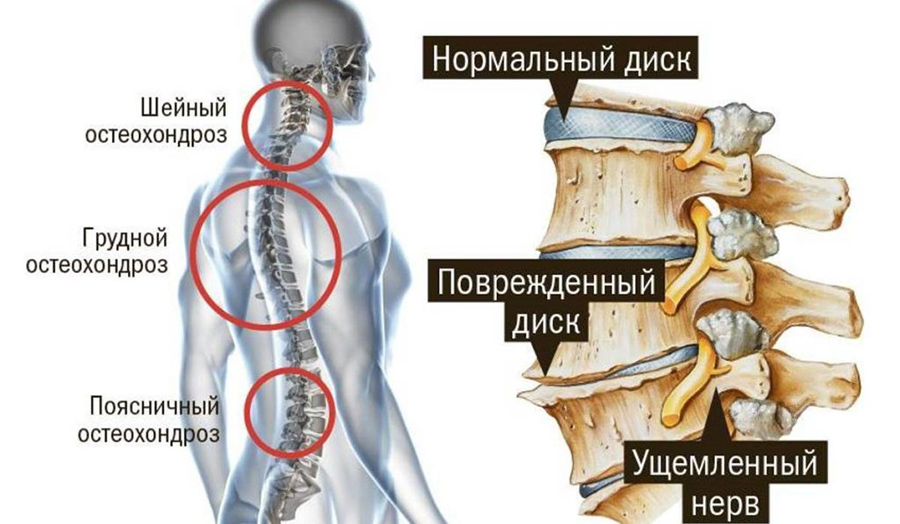
К самым популярным восстановительным методикам относят:
- Регулярное плавание
- Мануальную терапию
- Массаж
- Электрофорез и магнитотерапию
- Лечение путем воздействия на пораженную область лазерными лучами
- Коррекцию питания
- Работу с психологом
- Посещение сауны
- Гидромассаж
- Нанесение аппликаций лечебными грязями
Пациентам рекомендуют проходить санаторно-курортное лечение в специализированных учреждениях. Также терапию можно провести и в амбулаторных условиях. Реабилитационное лечение остеохондроза поясницы и других отделов проводится в комплексе так же, как и основное. В этом случае отмечается его высокая результативность.
Профилактика
Если своевременно проводить профилактику остеохондроза, не придется заниматься лечением патологии.
Специалистами разработан целый комплекс профилактических мер.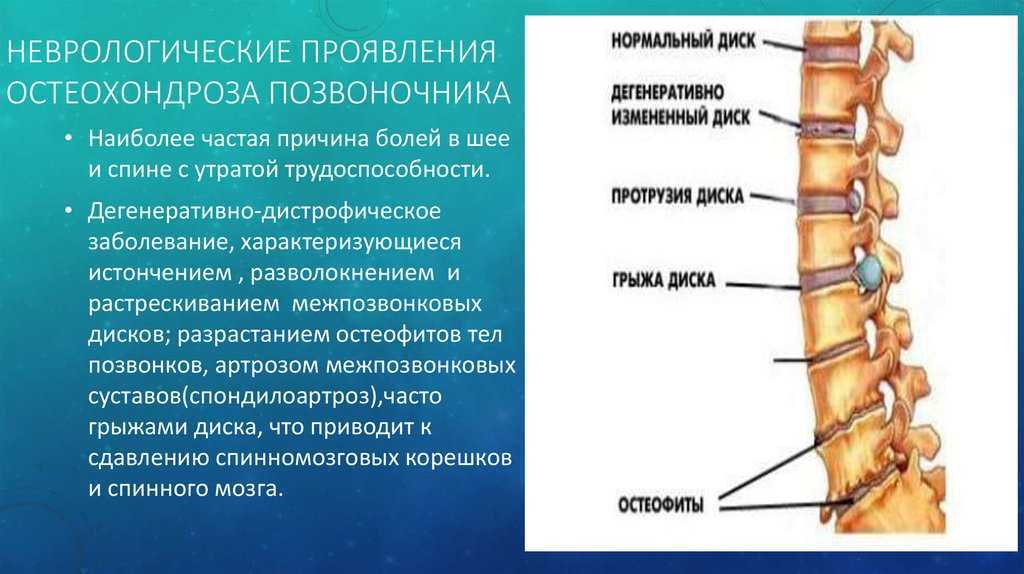
Он заключается в:
- Ограничении подъема тяжелых вещей
- Правильном питании
- Поддержании режима дня и регулярном отдыхе
- Занятиях плаванием
- Приеме специальных добавок к пище с содержанием ценных для хрящевой ткани элементов (мукополисахаридов)
- Выполнении простых физических упражнений
Если на работе или дома вам приходится много времени проводить сидя, нужно делать регулярные перерывы, вставать, ходить, снимать напряжение со спины.
Все рекомендации по профилактике остеохондроза даст врач. Обратившись к нему, вы сможете предупредить развитие опасного патологического процесса.
Преимущества лечения в МЕДСИ
- В МЕДСИ открыт центр компетенций «Травматология и ортопедия». В нем работают высококвалифицированные врачи. Они проводят как комплексную диагностику остеохондроза, так и лечение данного заболевания с применением современных методик и новейших достижений
- Лечение остеохондроза проводится с использованием не имеющего аналогов инъекционного метода – ORTHOKINE-терапии.
 Он позволяет надолго и быстро устранить боль и сократить воспалительные процессы в тканях
Он позволяет надолго и быстро устранить боль и сократить воспалительные процессы в тканях - В МЕДСИ работают врачи, которые умело проводят блокады и выполняют другое специализированное лечение, устраняют симптомы заболевания даже в запущенных стадиях
- Специалисты успешно внедрили реабилитационные методики, которые закрепляют результаты терапии и препятствуют развитию патологического процесса. Благодаря этому пациенты даже с запущенными стадиями заболевания сохраняют двигательную активность
- Врачи предотвращают многочисленные осложнения остеохондроза, к которым относят искривление позвоночника, грыжи и паралич конечностей
- Обследования, терапия и профилактика заболевания всегда проводятся в комфортной для пациента обстановке. Внимание уделяется каждому, кто обращается за помощью к профессионалам МЕДСИ
- Привлечение к терапии не только ортопедов, но и других специалистов
Чтобы воспользоваться поддержкой высококвалифицированных врачей, достаточно позвонить по номеру +7 (495) 7-800-500 и записаться на прием.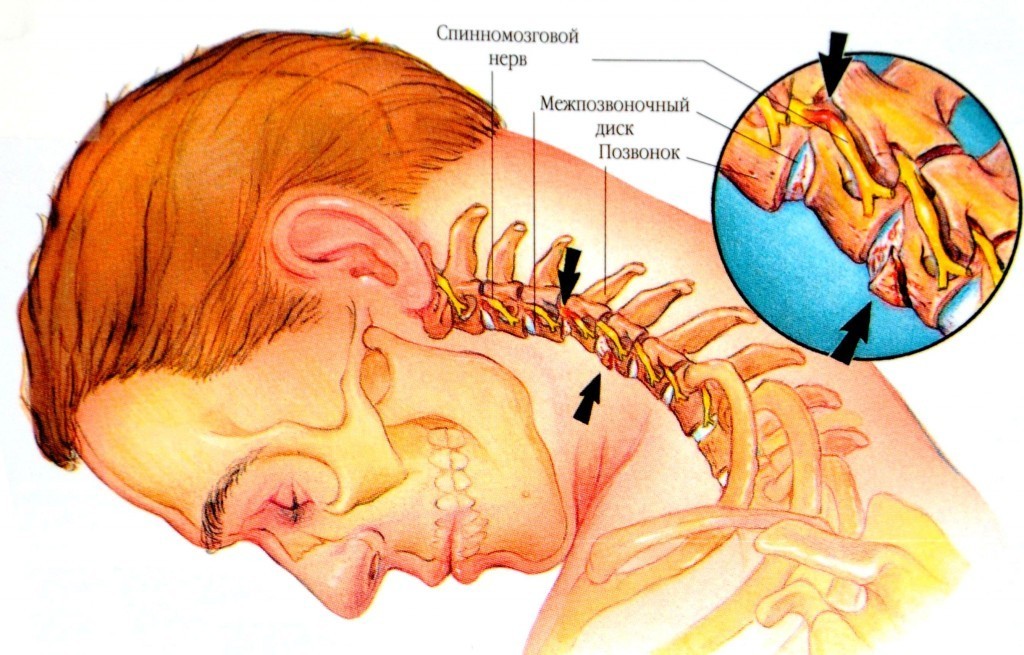
Не затягивайте с лечением, обратитесь к врачу сейчас:
- Прием врача-травматолога
- Лечение остеохондроза
- Прием врача-невролога
Шейный спондилез (артрит шеи) — OrthoInfo
Боль в шее может быть вызвана многими причинами, но чаще всего она связана с возрастом. Как и остальная часть тела, диски и суставы в шее (шейном отделе позвоночника) медленно дегенерируют с возрастом. Шейный спондилез, обычно называемый артритом шеи, является медицинским термином для этих возрастных изменений, которые происходят с течением времени.
Шейный спондилез встречается очень часто. Им страдают более 85% людей старше 60 лет. Состояние чаще всего вызывает боль и скованность в шее, хотя многие люди с шейным спондилезом не испытывают заметных симптомов.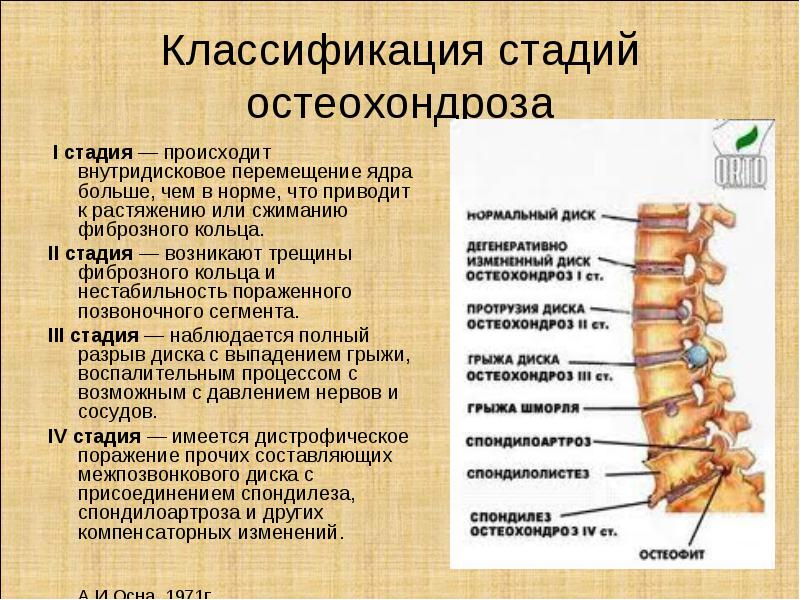 В большинстве случаев шейный спондилез хорошо поддается консервативному лечению, включающему медикаментозное лечение и физиотерапию.
В большинстве случаев шейный спондилез хорошо поддается консервативному лечению, включающему медикаментозное лечение и физиотерапию.
Ваш позвоночник состоит из 24 костей, называемых позвонками, которые расположены друг над другом. Эти кости соединяются, образуя канал, защищающий спинной мозг.
Семь маленьких позвонков, которые начинаются у основания черепа и образуют шею, составляют шейный отдел позвоночника.
Шейный спондилез возникает в шейном отделе позвоночника — семи малых позвонках, образующих шею.
Другие части позвоночника включают:
Спинной мозг и нервы. Эти электрические кабели проходят через спинномозговой канал, передавая сообщения между вашим мозгом и мышцами. Нервные корешки отходят от спинного мозга через отверстия в позвонках.
Спинной мозг (красная стрелка) и корешок спинномозгового нерва (черная стрелка).
Межпозвонковые диски. Между вашими позвонками находятся гибкие межпозвоночные диски. Они действуют как амортизаторы при ходьбе или беге.
Они действуют как амортизаторы при ходьбе или беге.
Межпозвонковые диски плоские и круглые, толщиной около полдюйма. Они состоят из двух компонентов:
- Фиброзное кольцо. Прочное и гибкое внешнее кольцо диска.
- Студенистое ядро. Это мягкий желеобразный центр диска.
Здоровый межпозвонковый диск (поперечный разрез).
Шейный спондилез возникает в результате дегенеративных изменений, происходящих в позвоночнике с возрастом. Эти изменения нормальны и происходят у всех. На самом деле почти половина всех людей среднего и старшего возраста носят диски, которые не вызывают болезненных симптомов.
Дегенерация диска и костные шпоры
По мере старения диски в позвоночнике теряют высоту и начинают выпячиваться. Они также теряют содержание воды, начинают усыхать и ослабевать. Эта проблема вызывает оседание или коллапс дискового пространства и потерю высоты дискового пространства.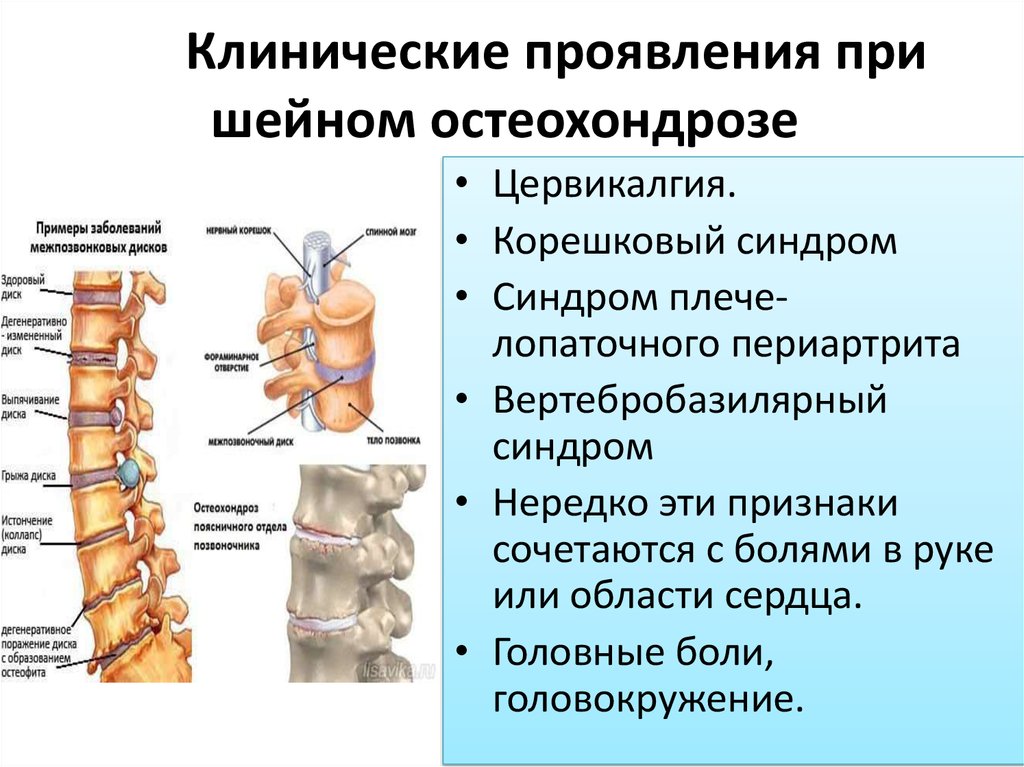 Со временем амортизирующие качества дисков начинают снижаться.
Со временем амортизирующие качества дисков начинают снижаться.
По мере того, как фасеточные суставы испытывают повышенное давление, они также начинают дегенерировать и развивать артрит, подобный тому, что может произойти в тазобедренном или коленном суставе. Гладкий, скользкий суставной хрящ, который покрывает и защищает суставы, изнашивается.
Если хрящ полностью изнашивается, это может привести к трению кости о кость. Чтобы восполнить утраченный хрящ, ваше тело может отреагировать на это ростом новой кости в фасеточных суставах, чтобы поддерживать позвонки. Со временем это разрастание костей, называемое костными шпорами, может сузить пространство для прохождения нервов и спинного мозга (стеноз). Костные шпоры также могут привести к уменьшению диапазона движений в позвоночнике.
(слева) Вид сбоку здорового шейного позвонка и диска. (справа) Диск деградировал и разрушился.
Факторы риска
Возраст является наиболее распространенным фактором риска шейного спондилеза. Заболевание чрезвычайно распространено у пациентов среднего и старшего возраста.
Заболевание чрезвычайно распространено у пациентов среднего и старшего возраста.
Другие факторы, которые могут увеличить риск развития шейного спондилеза и болей в шее, включают:
- Генетика — семейный анамнез боли в шее и спондилеза
- Курение — явно связано с усилением болей в шее
- Род занятий — работа с большим количеством повторяющихся движений шеи и работа над головой
- Депрессия или тревога
- Раннее ранение или травма шеи
У большинства людей шейный спондилез протекает бессимптомно. Когда симптомы действительно возникают, они обычно включают боль и скованность в шее. Эта боль может варьироваться от легкой до сильной. Иногда состояние ухудшается, если смотреть вверх или вниз в течение длительного времени или при занятиях, при которых шея удерживается в одном и том же положении в течение длительного периода времени, например, при вождении автомобиля или чтении книги. Боль обычно уменьшается в покое или в положении лежа.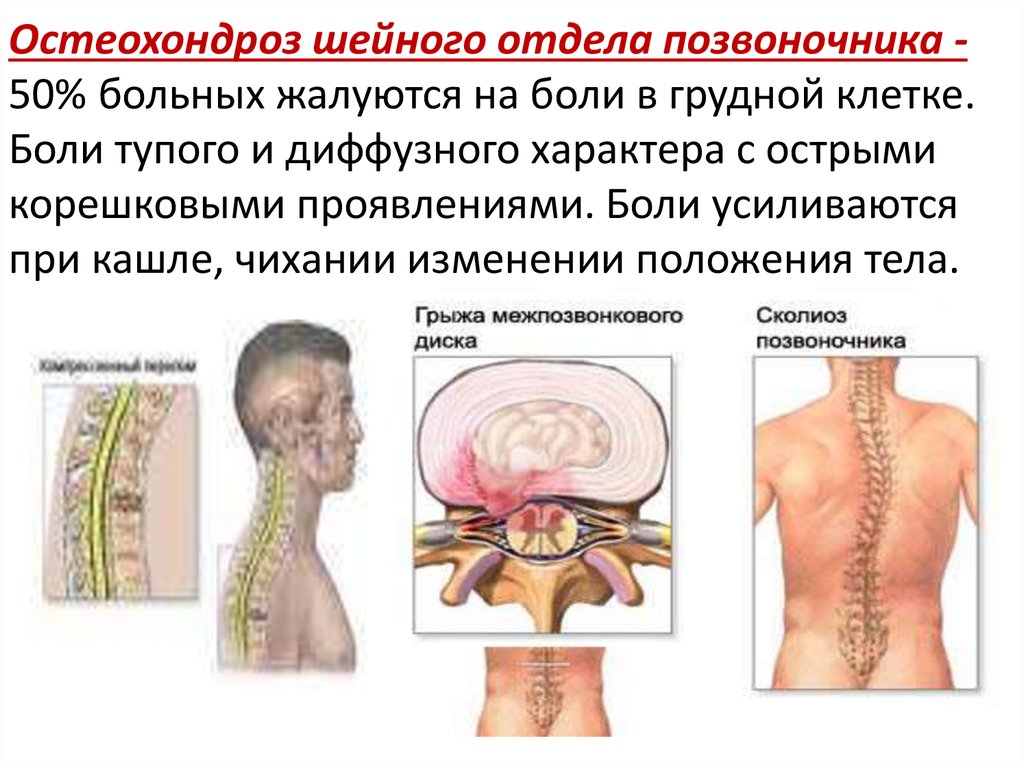
Другие симптомы могут включать:
- Головные боли
- Скрипящий или хлопающий шум или ощущение при повороте шеи
- В некоторых случаях шейный спондилез приводит к сужению пространства, необходимого для спинного мозга или нервных корешков. Если это произойдет, ваши симптомы могут включать онемение и слабость в руках, кистях и пальцах
- Проблемы при ходьбе, потеря равновесия или слабость в руках или ногах
- Мышечные спазмы шеи и плеч
Физикальное обследование
После обсуждения вашей истории болезни и общего состояния здоровья ваш врач проведет тщательный осмотр вашей шеи, плеч, рук и, часто, ног. Они проведут ряд тестов в поисках проблем или изменений в:
- Сила в руках, кистях и пальцах
- Ощущение прикосновения
- Рефлексы
- Кровоток
- Гибкость шеи и рук
- Походка (то, как вы ходите)
Ваш врач может также слегка надавить на шею и плечи, чтобы прощупать триггерные (нежные) точки или опухшие железы. Они также будут задавать вопросы, чтобы узнать больше о ваших симптомах и любых травмах, которые могли произойти с вашей шеей. Эти вопросы могут включать:
Они также будут задавать вопросы, чтобы узнать больше о ваших симптомах и любых травмах, которые могли произойти с вашей шеей. Эти вопросы могут включать:
- Когда началась боль?
- Когда возникает боль? Он непрерывен или приходит и уходит?
- Определенные действия усиливают боль?
- Были ли у вас раньше боли?
- Вы когда-нибудь лечились от боли?
- Есть ли у вас слабость или онемение в руках или ногах?
- Есть ли у вас трудности с мелкой моторикой, например, с письмом или застегиванием рубашки?
- У вас есть потеря равновесия или другие проблемы с координацией?
- Вы когда-нибудь попадали в аварию или травмировали шею?
Испытания
Ваш врач может назначить диагностические тесты для подтверждения диагноза шейного спондилеза. Эти тесты могут включать:
Рентген. Рентгеновские лучи обеспечивают изображения плотных структур, таких как кость. Рентген покажет расположение костей вдоль шеи.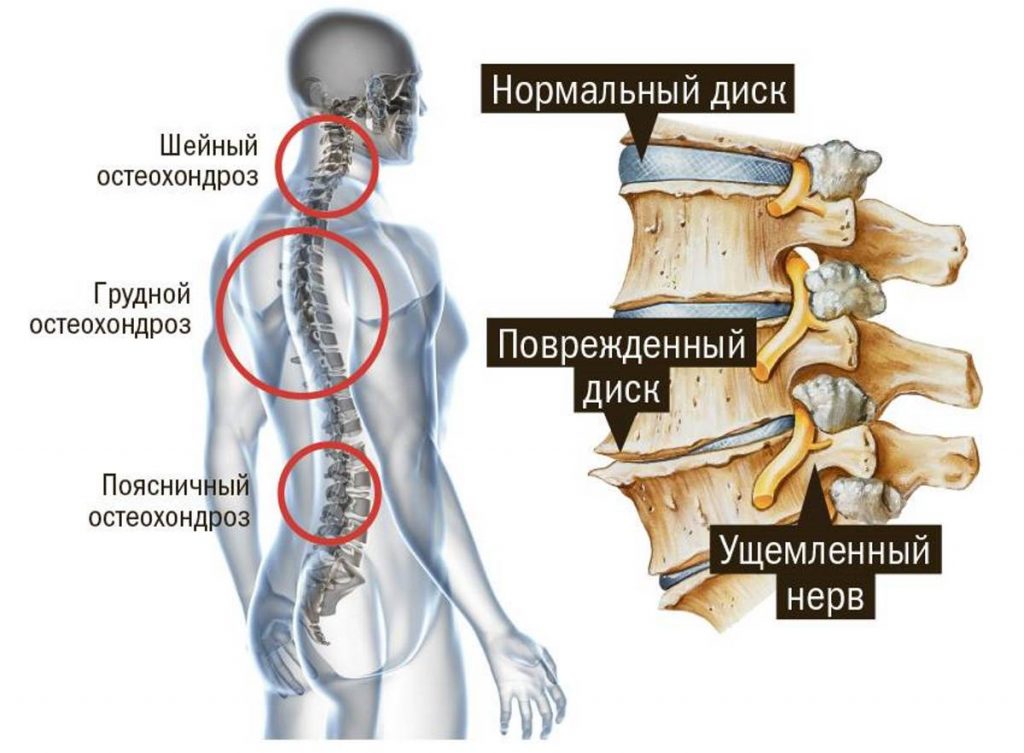 Он также может выявить дегенеративные изменения в шейном отделе позвоночника, такие как потеря высоты диска или наличие костных шпор.
Он также может выявить дегенеративные изменения в шейном отделе позвоночника, такие как потеря высоты диска или наличие костных шпор.
Магнитно-резонансная томография (МРТ). МРТ-сканирование создает более качественные изображения мягких тканей тела, таких как мышцы, диски, нервы и спинной мозг, чем рентген. МРТ может помочь определить, вызваны ли ваши симптомы повреждением мягких тканей, например выпячиванием или грыжей диска.
Компьютерная томография (КТ). Более подробная, чем обычный рентген, компьютерная томография может помочь врачу лучше рассмотреть позвоночный канал и любые костные отростки.
Миелограмма. В ходе этой процедуры визуализации контрастное вещество вводится в спинномозговой канал для более четкого отображения спинного мозга и нервных корешков. КТ обычно делается сразу после миелограммы, пока контрастное вещество еще находится в спинномозговом канале.
Электромиография (ЭМГ). Электромиография измеряет электрические импульсы мышц в состоянии покоя и во время сокращений. Исследования нервной проводимости часто проводятся вместе с ЭМГ, чтобы определить, правильно ли функционирует спинной нерв.
Электромиография измеряет электрические импульсы мышц в состоянии покоя и во время сокращений. Исследования нервной проводимости часто проводятся вместе с ЭМГ, чтобы определить, правильно ли функционирует спинной нерв.
Прочие тесты. В некоторых случаях ваш врач может назначить анализ крови, чтобы определить наличие ревматоидного фактора или любых других антител, указывающих на воспалительный артрит.
К началу
Нехирургическое лечение
В большинстве случаев лечение шейного спондилеза нехирургическое. Варианты нехирургического лечения включают:
Физиотерапия. Физиотерапия обычно является первым нехирургическим лечением, которое рекомендует ваш врач. Специальные упражнения могут помочь облегчить боль, а также укрепить и растянуть ослабленные или напряженные мышцы. В некоторых случаях физиотерапия может включать позную терапию или использование вытяжения для мягкого растяжения суставов и мышц шеи. Программы физиотерапии различаются по продолжительности, но обычно длятся от 6 до 8 недель. Обычно сеансы назначают 2-3 раза в неделю.
Программы физиотерапии различаются по продолжительности, но обычно длятся от 6 до 8 недель. Обычно сеансы назначают 2-3 раза в неделю.
Лекарства. На первом этапе лечения ваш врач может назначить несколько лекарств, которые будут использоваться вместе для снятия боли и воспаления.
- Ацетаминофен. Легкая боль часто облегчается ацетаминофеном.
- Нестероидные противовоспалительные препараты (НПВП). Часто назначаемые с ацетаминофеном, НПВП, такие как аспирин, ибупрофен и напроксен, считаются препаратами первой линии при боли в шее. Они облегчают как боль, так и отек, и их можно назначать на несколько недель, в зависимости от ваших конкретных симптомов. Другие виды обезболивающих можно рассмотреть, если у вас есть серьезные противопоказания к НПВП или если ваша боль плохо контролируется.
- Пероральные кортикостероиды. Короткий курс пероральных кортикостероидов может помочь облегчить боль за счет уменьшения воспаления.

- Миорелаксанты. Лекарства, такие как циклобензаприн или каризопродол, можно использовать для лечения болезненных мышечных спазмов.
Мягкий шейный ортез. Это мягкое кольцо, которое оборачивается вокруг шеи и фиксируется липучкой. Ваш врач может посоветовать вам носить мягкий шейный воротник, чтобы ограничить движение шеи и дать мышцам шеи отдохнуть. Мягкий воротник следует носить только в течение короткого периода времени, так как длительное ношение может снизить силу мышц шеи.
Лед, тепло и другие модальности. Ваш врач может порекомендовать осторожное использование льда, тепла, массажа и других местных методов лечения для облегчения симптомов.
Инъекции на основе стероидов. Многие пациенты находят краткосрочное облегчение боли от инъекций стероидов. К наиболее распространенным процедурам при болях в шее относятся:
- Цервикальная эпидуральная блокада.
 При этой процедуре стероид и анестетик вводятся в пространство рядом с покрытием спинного мозга (эпидуральное пространство). Эта процедура обычно используется при болях в шее и/или руках, которые могут быть вызваны грыжей шейного диска, также известной как радикулопатия или защемление нерва.
При этой процедуре стероид и анестетик вводятся в пространство рядом с покрытием спинного мозга (эпидуральное пространство). Эта процедура обычно используется при болях в шее и/или руках, которые могут быть вызваны грыжей шейного диска, также известной как радикулопатия или защемление нерва.
Эпидуральная инъекция в позвоночник.
- Блокада шейного отдела фасеточных суставов. При этой процедуре в капсулу дугоотростчатого сустава вводится стероид и анестетик. Фасеточные суставы расположены в задней части шеи и обеспечивают стабильность и подвижность. В этих суставах могут развиться артритические изменения, которые могут способствовать боли в шее.
Рентгенограмма шейного дугоотростчатого сустава
- Блокада медиальной ветви и радиочастотная абляция. Эта процедура используется в некоторых случаях хронической боли в шее. Его можно использовать как для диагностики, так и для лечения болезненного сустава.
 Во время диагностической части процедуры нерв, который иннервирует фасеточный сустав, блокируется местным анестетиком. Если ваша боль уменьшилась, ваш врач, возможно, точно определил источник вашей боли в шее. Следующим шагом может быть более постоянное блокирование боли. Это делается путем повреждения нервов, которые иннервируют сустав, методом сжигания — процедура, называемая радиочастотной абляцией. Обезболивание после абляции обычно длится несколько месяцев. Однако, если нерв регенерирует, боль может вернуться.
Во время диагностической части процедуры нерв, который иннервирует фасеточный сустав, блокируется местным анестетиком. Если ваша боль уменьшилась, ваш врач, возможно, точно определил источник вашей боли в шее. Следующим шагом может быть более постоянное блокирование боли. Это делается путем повреждения нервов, которые иннервируют сустав, методом сжигания — процедура, называемая радиочастотной абляцией. Обезболивание после абляции обычно длится несколько месяцев. Однако, если нерв регенерирует, боль может вернуться.
Инъекции фасеточных суставов в шейный отдел позвоночника.
Несмотря на то, что инъекции стероидов менее инвазивны, чем операция, они назначаются только после полной оценки врачом. Ваш врач обсудит с вами риски и преимущества инъекций стероидов для вашего конкретного состояния.
Хирургическое лечение
Хирургическое вмешательство обычно не рекомендуется при шейном спондилезе и боли в шее, за исключением случаев, когда врач определил, что:
- Защемление спинномозгового нерва грыжей диска или костью (шейная радикулопатия) или
- Сдавление спинного мозга (шейная спондилотическая миелопатия)
Пациентам с прогрессирующими неврологическими симптомами, такими как слабость рук, онемение, неустойчивость при ходьбе или падениях, с большей вероятностью поможет хирургическое вмешательство.
Иногда хирургическое вмешательство может быть рекомендовано, если у вас сильная боль в шее (без сдавления нерва), которая не снимается нехирургическим лечением. Тем не менее, некоторые пациенты с сильной болью в шее не являются кандидатами на операцию. Это может быть связано с распространенным артритом, другими проблемами со здоровьем или другими причинами боли, такими как фибромиалгия.
К началу
Причины, симптомы, лечение в домашних условиях и многое другое
Мы включаем продукты, которые мы считаем полезными для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Healthline показывает только те бренды и продукты, за которые мы поддерживаем.
Наша команда тщательно изучает и оценивает рекомендации, которые мы делаем на нашем сайте. Чтобы установить, что производители продукта соблюдали стандарты безопасности и эффективности, мы:
- Оцените ингредиенты и состав: Могут ли они причинить вред?
- Проверьте все утверждения о пользе для здоровья: Соответствуют ли они существующим научным данным?
- Оцените бренд: Работает ли он добросовестно и соответствует передовым отраслевым практикам?
Мы проводим исследования, чтобы вы могли найти надежные продукты для вашего здоровья и хорошего самочувствия.
Что такое шейный спондилез?
Шейный спондилез — распространенное возрастное заболевание, поражающее суставы и диски в шейном отделе позвоночника, расположенном на шее. Он также известен как шейный остеоартрит или артрит шеи.
Развивается в результате износа хрящей и костей. Хотя это в значительной степени является результатом возраста, оно может быть вызвано и другими факторами.
По данным клиники Кливленда, это состояние присутствует более чем у 90 процентов людей в возрасте 60 лет и старше.
У некоторых людей симптомы никогда не проявляются. У других это может вызвать хроническую, сильную боль и скованность. Тем не менее, многие люди, у которых он есть, могут вести обычную повседневную деятельность.
Кости и защитные хрящи шеи подвержены износу, что может привести к шейному спондилезу. Возможные причины состояния включают:
Костные шпоры
Эти разрастания костей являются результатом того, что организм пытается нарастить дополнительную кость, чтобы укрепить позвоночник.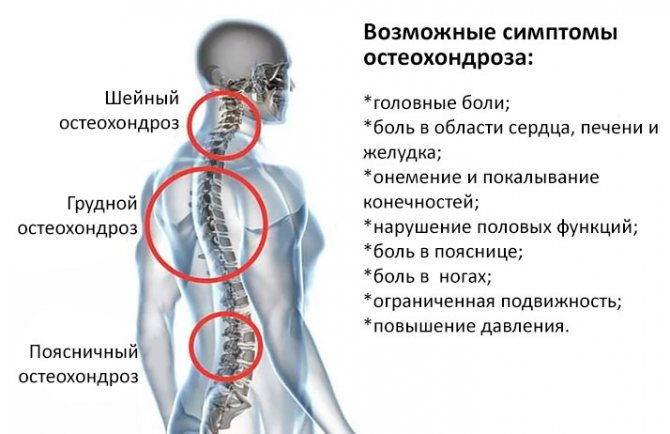
Однако лишняя кость может давить на чувствительные участки позвоночника, такие как спинной мозг и нервы, вызывая боль.
Обезвоженные межпозвонковые диски
Между вашими костями позвоночника есть диски, представляющие собой толстые подушечки, которые поглощают удары при поднятии тяжестей, скручиваниях и других действиях. Гелеобразный материал внутри этих дисков со временем может высыхать. Это заставляет ваши кости (позвоночные позвонки) сильнее тереться друг о друга, что может быть болезненным.
Этот процесс может начать происходить после 30 лет.
Грыжи межпозвоночных дисков
В межпозвонковых дисках могут образовываться трещины, что приводит к утечке внутреннего амортизирующего материала. Этот материал может давить на спинной мозг и нервы, вызывая такие симптомы, как онемение руки, а также боль, отдающую вниз по руке. Узнайте больше о грыжах межпозвоночных дисков.
Травмы
Если у вас была травма шеи (например, во время падения или автомобильной аварии), это может ускорить процесс старения.
Тугоподвижность связок
Жесткие связки, соединяющие ваши позвоночные кости друг с другом, со временем могут стать еще более жесткими, что влияет на движения вашей шеи и вызывает ощущение напряжения в шее.
Чрезмерное использование
Некоторые занятия или хобби связаны с повторяющимися движениями или поднятием тяжестей (например, строительные работы). Это может оказать дополнительное давление на позвоночник, что приведет к преждевременному износу.
Самым большим фактором риска шейного спондилеза является старение . Шейный спондилез часто развивается в результате возрастных изменений суставов шеи. Грыжа диска, обезвоживание и костные шпоры — все это результаты старения.
Другие факторы, помимо старения, могут увеличить риск шейного спондилеза. К ним относятся:
- травмы шеи
- деятельность, связанная с работой, которая создает дополнительную нагрузку на шею из-за поднятия тяжестей
- удержание шеи в неудобном положении в течение длительного периода времени или повторение одних и тех же движений шеи в течение дня )
- генетические факторы (семейный анамнез шейного спондилеза)
- курение
- избыточный вес и малоподвижный образ жизни
Большинство людей с шейным спондилезом не имеют выраженных симптомов.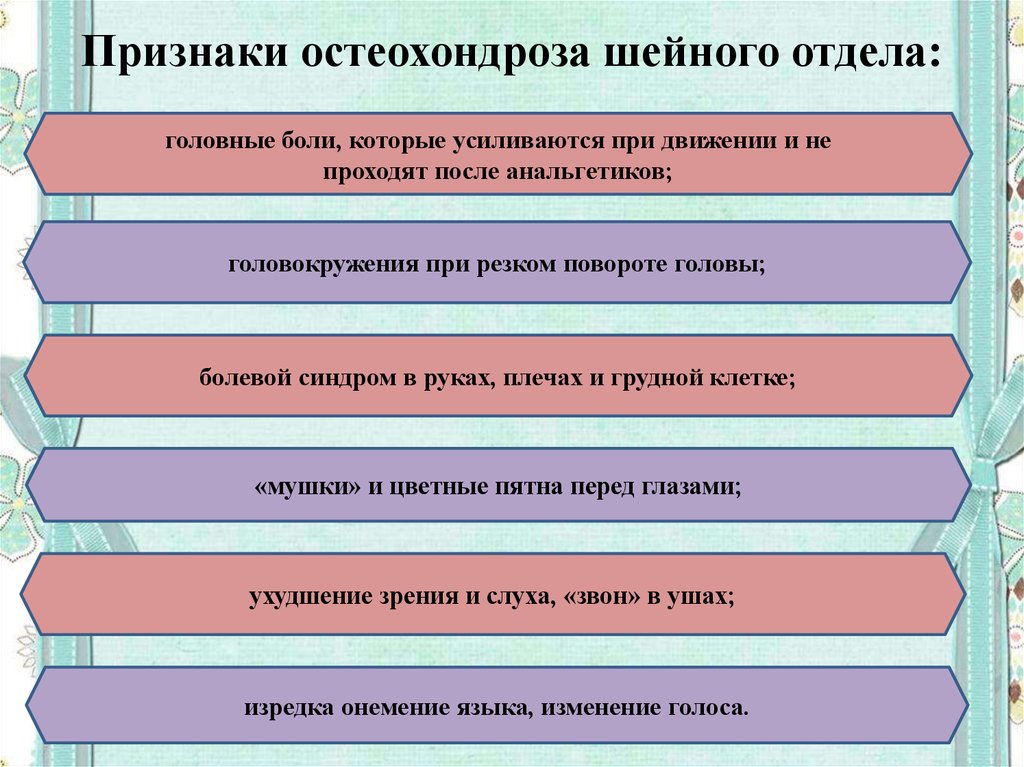 Если симптомы действительно возникают, они могут варьироваться от легких до тяжелых и могут развиваться постепенно или возникать внезапно.
Если симптомы действительно возникают, они могут варьироваться от легких до тяжелых и могут развиваться постепенно или возникать внезапно.
Одним из распространенных симптомов является боль в области лопатки. Некоторые жалуются на боль вдоль руки и в пальцах. Боль может усиливаться при:
- стоянии
- сидении
- чихании
- кашле
- наклоне шеи назад
Другим распространенным симптомом является мышечная слабость. Мышечная слабость затрудняет подъем рук или крепкое хватание предметов.
Другие общие признаки включают:
- ригидность затылочных мышц, которая усиливается
- головные боли, которые в основном возникают в задней части головы
- покалывание или онемение, которые в основном затрагивают плечи и руки, хотя могут также возникать в ногах
Симптомы, которые возникают реже, включают потерю равновесия и потерю контроля над мочевым пузырем или кишечником. Эти симптомы требуют немедленного обращения к врачу.
Если у вас внезапно появилось онемение или покалывание в плече, руках или ногах, или если вы потеряли контроль над кишечником или мочевым пузырем, поговорите со своим врачом и обратитесь за медицинской помощью как можно скорее. Это неотложная медицинская помощь.
Если ваша боль и дискомфорт начинают мешать вашей повседневной деятельности, вы можете записаться на прием к врачу. Если у вас еще нет поставщика медицинских услуг, наш инструмент Healthline FindCare поможет вам связаться с врачами в вашем районе.
Хотя это состояние часто является результатом старения, существуют доступные методы лечения, которые могут уменьшить боль и скованность.
При постановке диагноза шейного спондилеза необходимо исключить другие потенциальные состояния, такие как фибромиалгия. Постановка диагноза также включает проверку движения и определение пораженных нервов, костей и мышц.
Ваш врач может вылечить ваше состояние или направить вас к ортопеду, неврологу или нейрохирургу для дальнейшего обследования.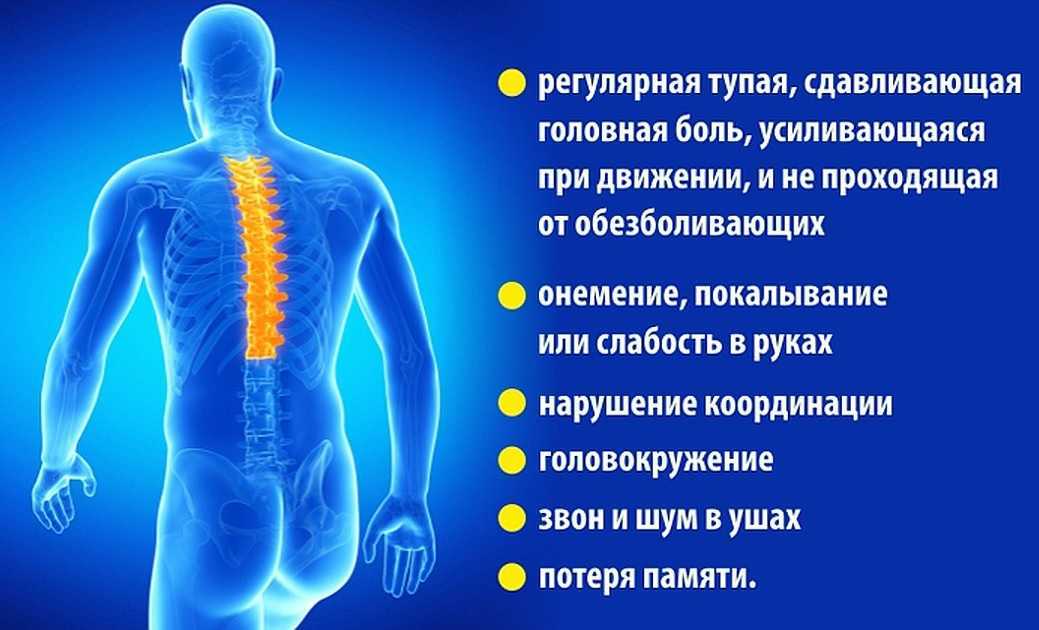
Медицинский осмотр
Ваш врач начнет с того, что задаст вам несколько вопросов относительно ваших симптомов. Затем они пройдут набор тестов.
Типичные обследования включают проверку ваших рефлексов, проверку мышечной слабости или нарушения чувствительности, а также проверку диапазона движений шеи.
Ваш врач может также захотеть посмотреть, как вы ходите. Все это помогает вашему врачу определить, находятся ли ваши нервы и спинной мозг под слишком большим давлением.
Если ваш врач подозревает шейный спондилез, он назначит визуализирующие исследования и тесты функции нервов для подтверждения диагноза.
Визуализирующие исследования
- Рентгеновские снимки можно использовать для выявления костных наростов и других аномалий.
- Компьютерная томография может предоставить более подробные изображения вашей шеи.
- МРТ, при которой изображения создаются с помощью радиоволн и магнитного поля, помогает врачу обнаружить защемленные нервы.
- В миелограмме для выделения определенных участков позвоночника используется инъекция красителя. Затем для получения более подробных изображений этих областей используются компьютерная томография или рентген.
- Электромиограмма (ЭМГ) используется для проверки нормального функционирования нервов при отправке сигналов к мышцам. Этот тест измеряет электрическую активность ваших нервов.
- Исследование нервной проводимости проверяет скорость и силу сигналов, которые посылает нерв. Это делается путем размещения электродов на коже в месте расположения нерва.
Лечение шейного спондилеза направлено на облегчение боли, снижение риска необратимых повреждений и на то, чтобы помочь вам вести нормальный образ жизни.
Нехирургические методы обычно очень эффективны.
Физиотерапия
Ваш врач может направить вас к физиотерапевту для лечения. Физиотерапия помогает растянуть мышцы шеи и плеч. Это делает их сильнее и в конечном итоге помогает облегчить боль.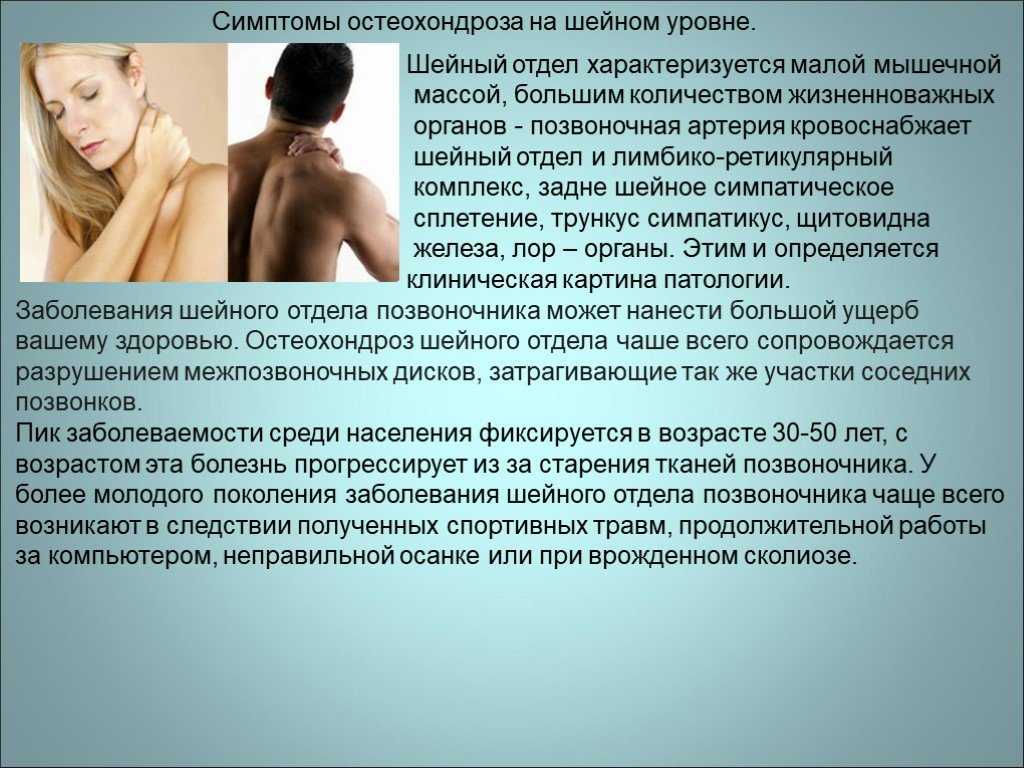
У вас также может быть вытяжение шеи. Это включает в себя использование отягощений для увеличения пространства между шейными суставами и уменьшения давления на шейные диски и нервные корешки.
Лекарства
Ваш врач может прописать определенные лекарства, если лекарства, отпускаемые без рецепта (OTC), не работают. К ним относятся:
- миорелаксанты, такие как циклобензаприн (Фексмид), для лечения мышечных спазмов
- наркотические средства, такие как гидрокодон (Норко), для облегчения боли
- противоэпилептические препараты, такие как габапентин (Нейронтин), для облегчения боль, вызванная повреждением нерва
- инъекции стероидов, таких как преднизолон, для уменьшения воспаления тканей и последующего уменьшения боли
- рецептурные нестероидные противовоспалительные препараты (НПВП), такие как диклофенак (Вольтарен-XR), для уменьшения воспаления
Хирургическое вмешательство
Если ваше состояние тяжелое и не поддается лечению другими формами лечения, вам может потребоваться хирургическое вмешательство .

