Три главные ошибки при лечении кашля
У кашля есть несколько ступеней, этапов:
1. Сухой (непродуктивный). С него болезнь обычно начинается. Его даже так и называют «первоначальный кашель». Вирус поселяется в организме, и вы кашляете от трахеита. В это время мокроты нет, слизи мало, вы кашляете из-за раздражения в трахее и горле, но кашлять нечем.
ЧТО ДЕЛАТЬ:
Смягчать горло, уменьшать раздражение в трахее, принимать обволакивающие слизистую препараты. Задача – увеличить количество слизи, которая и поможет смягчать горло. Нужны ОТХАРКИВАЮЩИЕ препараты. Лекарства на основе фенспирида или микстуры на основе трав, например, мать-и-мачехи, подорожника (в первые дни кашля они еще могут помочь).
2. Влажный (продуктивный). Появилась мокрота, нужно вывести ее из легких.
ЧТО ДЕЛАТЬ:
Врач пропишет муколитические препараты, аналоги амброксола и карбоцистеина. Они разжижают мокроту и помогают ей выходить, освобождая легкие.
3. Глубокий сильный.
ОШИБКИ ПРИ ЛЕЧЕНИИ
1. Пить муколитические (отхаркивающие средства), когда мокроты нет. Такие препараты сухие бронхи просто «разорвут».
2. Употреблять препараты, останавливающие кашель (например, на основе бутамирата), когда кашель влажный. Если есть мокрота, ее нужно обязательно выводить, а это можно сделать только с помощью кашля.
3. Делать прогревания, растирания в острый период. Любая физиотерапия возможна только когда болезнь отступила.
ВАЖНО:
Неправильное лечение даже начинающегося кашля может привести к развитию пневмонии, так что любые лекарства принимайте ТОЛЬКО по назначению врача, а не выбирайте по этикеткам на лекарствах в аптеке «от сухого кашля», «от влажного кашля».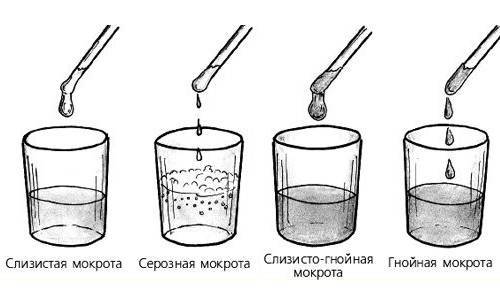
ЧЕМ ЛЕЧИТЬСЯ САМОМУ
Время пить боржоми
Как смягчить кашель при трахеите, с которого обычно начинается грипп
1. Ингаляции.
Небулайзер. С его помощью ингаляции можно делать просто с физраствором, для очищения слизистых, а можно по назначению врача добавлять в раствор лекарства – с помощью ингалятора они отправятся прямиком к воспалению.
2. Народные средства.
— Можно рассасывать мед, медленно, чтобы он успел «обойти» все горло. Мед обеззараживает и смягчает. Только мед нельзя нагревать.
— Из травяных сборов выбирайте те, что содержат ромашку, солодку, мяту, подорожник, мать-и-мачеху, корень алтея.
Аккуратнее с имбирем. Этот корень творит чудеса, когда иммунитету нужна помощь, но имбирь сушит, а при трахеите и раздраженном горле это не нужно.
— Если найдете инжир, то его можно заваривать с молоком и пить, отличное смягчающее средство.
3. Щелочное питье
Боржоми, минеральная вода. Можно немного подогреть, а можно смешать с молоком (один к одному).
4. Леденцы
В аптеках миллион таблеток-конфеток. Выбирайте ментоловые и травяные, они не только смягчают кашель, но и «отвлекают» – вы меньше кашляете и меньше раздражаете горло.
5. Много пить
Жидкость нужна, чтобы увеличивать количество слизи, чтобы появлялась мокрота, а, следовательно, и облегчался кашель. Питье должно быть теплым или горячим.
6. Увлажнение
В сухом и горячем воздухе кашель усиливается, ведь слизистые высыхают и раздражение становится сильнее. Можно поставить в квартире увлажнитель воздуха. Если его нет, можно хотя бы почаще делать влажную уборку. Нос можно увлажнять, промывая морской водой или тем же боржоми.
ЧТО ЕЩЕ
Другими осложнениями гриппа могут быть синусит (затяжной насморк) и отит. Для профилактики и того, и другого, обязательно снимайте отек с «забитого» носа каплями (но не дольше 10 дней, иначе может развиться привыкание).
Можно ли глотать отхаркивающуюся мокроту при кашле, или сплевывать?
Досадный кашель причиняет неудобства, но это естественный способ очищения дыхательных путей. Можно ли глотать отхаркивающуюся мокроту при кашле и нужно ли этого избегать, если глотание – рефлекторное действие, которое мы делаем неосознанно?
Можно ли глотать отхаркивающуюся мокроту при кашле и нужно ли этого избегать, если глотание – рефлекторное действие, которое мы делаем неосознанно?
Обычно слизь вырабатывается в бронхах в количестве, безвредном для организма (90 мл) и она поглощается незаметно, со слюной, не вызывая раздражения кишечника. Этот безопасный объём предусмотрен природой, и обычно не несёт последствий при проглатывании, но вредно ли глотать мокроту, которая образуется при инфекционных болезнях и содержит гной и другие вредоносные бактерии? На этот вопрос стоит обратить внимание.
В норме выработка слизи и её выход наружу происходит постоянно и непрерывно. Она подобно губке, собирает на себя все попадающие внутрь инородные частицы, бактерии и отмершие части слизистой и выносит всё это на поверхность через дыхательные пути. Лёгкие и бронхи очищаются эпителием (верхним слоем) с микроскопическими ресничками, которые продвигают эти отходы к выходу.
Если задуматься, то вслед за кашлем происходит непроизвольное глотательное движение – дыхательные ходы требуют пустоты, чтобы воздух мог поступать в лёгкие без препятствий. Трудности возникают, когда отделяемого слишком много, кашель становится надсадным и раздражающим. И чем плотнее мокрота, тем труднее она отходит.
Трудности возникают, когда отделяемого слишком много, кашель становится надсадным и раздражающим. И чем плотнее мокрота, тем труднее она отходит.
Что такое мокрота и откуда она берётся
Для начала нужно понять, откуда берётся мокрота в лёгких. Это жидкость, вырабатываемая бронхами, и она служит для очистки дыхательных путей от инфекции, пыли, других инородных раздражителей. Кашель возникает, когда её становится слишком много для естественного незаметного выхода. Мышечные сокращения способствуют выбросу слизи наружу. Патологическое содержимое слизи появляется не только из-за вирусной инфекции. Это также случается если:
☑️ Образовался застой в кровообращении;
☑️ Возникли воспаления в дыхательных путях из-за активности микробов;
☑️ Присутствуют раздражающие внешние факторы;
☑️ Произошла травма дыхательной системы.
Все эти факторы влияют на состав слизи. Мокрота бывает разная и делится на виды:
☑️ Прозрачная, не имеющая цвета слизь при выздоровлении;
☑️ С зеленоватым гнойным оттенком при заболевании бронхов;
☑️ С бурым оттенком при деструктивных воспалениях, появляется из-за распада эритроцитов;
☑️ Специфическая чёрная мокрота у шахтёров;
☑️ Слизь с кровяными выделениями при разрушении дыхательных органов.
Кроме того, существует классификация по консистенции, количеству слизи, гноя и других включений. Также обращают внимание на густоту.
Где скапливается мокрота
Итак, откуда отходит и где собирается мокрота? Её накопление происходит непосредственно в бронхах – микроскопических полостях с тончайшими стенками. Они находятся в верхней части лёгких и служат коридором, через который воздух попадает в лёгкие. Если в этом месте скапливается слизь, которая не пропускает воздух, то человек страдает от удушения, организму не хватает кислорода. Иногда мокрота опускается ниже, в лёгкие и происходит это в случаях осложнения болезней.
Рефлекторный кашель помогает очистить бронхи от влажных скоплений. Если организм не справляется самостоятельно, применяют препараты растительного происхождения, которые разжижают слизь и увеличивают количество влаги, что облегчает выход скоплений наружу. Для этой цели используют таблетки, сиропы, ингаляции. Самое простое, что рекомендуют при кашле – большое количество жидкости.
Травяные чаи, настои, чистая вода уменьшают концентрацию слизи, смывают бактерии и вирусы, которые осели в бронхах и помогают мышцам справиться со своей задачей.
Не стоит путать муколитики и спазмолитики, хотя и те и другие называются средствами от кашля. Такие таблетки и капли, как зодак, супрастин, фенистил, снимают спазм и «отключают» кашлевой рефлекс. Если их назначают при аллергии и начальных стадиях ОРВИ для облегчения дыхания, то с появлением влажного кашля эти противоаллергические антигистаминные нужно отменить. Иначе они спровоцируют застойные процессы и остатки мокроты станут рассадником бактерий и уцелевших вирусов, что очень плохо для человека.
Когда кашель из разряда сухого переходит во влажный, организму требуется помощь другого рода – ему нужно увеличение влаги в бронхах, чтобы быстрее избавиться от вирусов и бактерий. Вот тогда на помощь приходят сиропы на основе солодки и мукалтин. Под их воздействием количество мокроты увеличивается, она легче отделяется и удаляется из дыхательных путей.
Помогает в этом случае увлажнение воздуха с помощью специальных бытовых приборов или кипячении воды на обычной плитке, для выделения пара. Иногда врачи рекомендуют насыщать воздух парами картофеля в кожуре, листьев шалфея и других трав, выделяющих эфирные масла.
Можно ли проглатывать мокроту при кашле
На вопрос можно ли сглатывать мокроту при кашле, врачи отвечают уклончиво. С одной стороны, это свойство утилизации слизи уже заложено природой, с другой стороны, в тяжёлых случаях, когда мокрота насыщена болезнетворными бактериями, гноем, кровью и другими включениями, она может вызвать раздражение ЖКТ и спровоцировать новые осложнения язвы, гастрита и других желудочно-кишечных недугов. Она может вызвать раздражение и рвоту. О том нужно ли выплёвывать мокроту, спрашивают у лечащего врача в каждом конкретном случае, иногда они сами дают нужные рекомендации.
Нежелательно сглатывать отделяемое при туберкулёзе, пневмонии и других заболеваниях, когда в мокроту попадает большое количество вредных составляющих. Обычное количество мокроты с допустимой нормой бактерий, вирусов и слизи полностью нейтрализуется кислотой в желудочном соке. ОРВИ, бронхиальная астма, накопления слизи, связанные с профессией, не требуют обязательного выплёвывания. А вот отхаркивать её нужно обязательно, чтобы не случился застой в дыхательных путях со всеми последующими осложнениями.
Обычное количество мокроты с допустимой нормой бактерий, вирусов и слизи полностью нейтрализуется кислотой в желудочном соке. ОРВИ, бронхиальная астма, накопления слизи, связанные с профессией, не требуют обязательного выплёвывания. А вот отхаркивать её нужно обязательно, чтобы не случился застой в дыхательных путях со всеми последующими осложнениями.
Что будет, если не отхаркивать мокроту
Особо мнительным людям интересно, что будет, если глотать мокроту. Стоит отметить, что чаще всего проглатывание происходит несознательно, на уровне рефлекса и взять под контроль этот процесс удаётся не всегда. Например, когда мокрота нужна для анализа, пациент в течение дня собирает её в баночку и потом сдаёт врачу. При каждом откашливании ему приходится контролировать этот процесс. Иногда сглатывание затруднено из-за воспаления в горле, тогда остаётся один выход – сплёвывать.
 То, что происходит с мокротой в желудке, здорового в остальном человека – естественный процесс.
То, что происходит с мокротой в желудке, здорового в остальном человека – естественный процесс.
Кислота расщепляет и нейтрализует все бактерии и биологические включения – они полностью перевариваются. Если же нарушена слизистая пищевода или желудка, попадание мокроты чревато неприятностями. Патогенная флора может плохо повлиять на внутренние органы и без того ослабленного болезнью человека.
Как вылечить бронхит (кашель с мокротой) у ребенка
Бронхит — это кашель, сопровождаемый температурой и отхождением мокроты. Это его основной признак, в отличии от заболеваний верхних дыхательных путей, при которых дети тоже кашляют (ларингит, трахеит, фарингит).
Как нужно лечить кашель у детей, объясняет главный врач Клиники Бутейко — Андрей Евгеньевич Новожилов.
— Бывает, попил ребенок холодной воды, заработал трахеит. Он что, обязательно перейдет в бронхит?
— Нет. Бронхит — это воспаление слизистой оболочки, которая выстилает бронхи изнутри. Воспаление это возникает по разным причинам, как правило, это инфекция. Вирусная или микробная — какая угодно…
Бронхит — это воспаление слизистой оболочки, которая выстилает бронхи изнутри. Воспаление это возникает по разным причинам, как правило, это инфекция. Вирусная или микробная — какая угодно…
— А так называемые в народе «простуды» отчего?
— Они вызваны переохлаждением. Очень часто, именно переохлаждение является спусковым механизмом для развития воспалительного процесса в бронхах. Схема проста — в результате переохлаждения понижается иммунитет, и инфекция незамедлительно этим пользуется. Часто в роли агрессора выступают собственные, «родные» бактерии и вирусы, которые до сей поры тихо мирно «жили» в организме. Начинается воспалительный процесс на слизистой оболочке бронхов, начинается повышенная секреция, появляется мокрота. При прослушивании обнаруживается так называемое «жесткое дыхание» — это когда врачу хорошо слышен и вдох, и выдох. В норме-то слышно лишь одну треть выдоха! В качестве звукового сопровождения появляются единичные хрипы, свисты, связанные с образованием мокроты.
— А бывает, ребенка обнимешь, а у него так и булькает внутри!
— Да, это мокрота дает о себе знать. В нормальном состоянии мокрота образуется постоянно — это хорошо продуманный природой специальный защитный барьер, обладающий противомикробными, противовирусными свойствами. Необходимая для организма жидкость. У бронхов существуют дренажные функции — это когда происходит самоочищение бронхиального дерева, очищение бронхов, мокрота поднимается вверх и незаметно заглатывается. Никто из здоровых людей этого механизма даже не замечает. Другое дело больные. Количество мокроты резко увеличивается, она перекрывает воздухоносные пути, «затыкает» мелкие и средние бронхи. Нарушается вентиляция легких, образуются застойные явления, нарушается дренажная функция — бронх уже не в состоянии самоочищаться. Все это чревато такими вещами, как бронхоспазм, длительный кашель и хронический бронхит.
— Как ребенок может избавиться от переизбытка мокроты?
— В начале заболевания, кашель у ребенка, как правило, сухой. Воспалительный процесс обостряет рефлекторные зоны, связанные с очищением бронхов, кашель усиливается. Затем, если образуется слишком большое количество мокроты, она сама начинает отходить во время кашля. Выплевывать все это или нет — абсолютно неважно. Самое главное при бронхите, не раскашливать себя нарочно, как некоторые советуют. Особенно, в «советах» про лечение кашля у детей в домашних условиях: «чтобы вывести мокроту, принимайте бронхолитики»… ЭТО ДЕЛАТЬ НЕЛЬЗЯ! Все должно происходить так, как задумано природой. Слышит мама — кашель у ребенка и в груди у него все клокочет — это отходит мокрота. Значит, все идет по плану. Насильственное выведение мокроты очень вредно и чревато развитием обструктивного бронхита у детей. Кашель нужно всеми силами сдерживать, не давая себе раскашливаться. Это не всегда удается сделать, к примеру, очень трудно контролировать ночной кашель у детей. Но это имеет большое значение, мы ведь не только для приличия закрываем рот рукой во время кашля, тем самым мы интуитивно сдерживаем новые приступы.
Воспалительный процесс обостряет рефлекторные зоны, связанные с очищением бронхов, кашель усиливается. Затем, если образуется слишком большое количество мокроты, она сама начинает отходить во время кашля. Выплевывать все это или нет — абсолютно неважно. Самое главное при бронхите, не раскашливать себя нарочно, как некоторые советуют. Особенно, в «советах» про лечение кашля у детей в домашних условиях: «чтобы вывести мокроту, принимайте бронхолитики»… ЭТО ДЕЛАТЬ НЕЛЬЗЯ! Все должно происходить так, как задумано природой. Слышит мама — кашель у ребенка и в груди у него все клокочет — это отходит мокрота. Значит, все идет по плану. Насильственное выведение мокроты очень вредно и чревато развитием обструктивного бронхита у детей. Кашель нужно всеми силами сдерживать, не давая себе раскашливаться. Это не всегда удается сделать, к примеру, очень трудно контролировать ночной кашель у детей. Но это имеет большое значение, мы ведь не только для приличия закрываем рот рукой во время кашля, тем самым мы интуитивно сдерживаем новые приступы. Можно, к примеру, карамельку пососать, если она отвлекает вас от кашля…
Можно, к примеру, карамельку пососать, если она отвлекает вас от кашля…
— А вот ментолово-мятные конфеты продаются, якобы от кашля. Вы как, одобряете?
— Я — не против. Это конечно же рекламный ход, так как вылечить кашель они не могут, но мята уменьшает дыхание, облегчает кашель, способствует уменьшению отека слизистой носоглотки. Этим и помогает. Даже мятная жвачка оказывает сдерживающий эффект, правда, очень кратковременный, помогает держать рот закрытым. А это главная задача. Когда-то Бутейко советовал — 2 капли обычной настойки перечной мяты накапать на кусок сахара, и затем рассасывать этот сахар во рту. Через минуту открывается нос, правда, ненадолго, но как мера скорой помощи годится. Так что, если такие леденцы помогают не раскашливаться, я могу их только рекомендовать к употреблению.
— Чем опасен упомянутый Вами застой в легких?
— Проблемы начинаются тогда, когда туда попадает флора, вызывающая гнойно-воспалительный процесс. Мокрота приобретает гнойно-зеленый зловещий оттенок. Существует специальный анализ — сдача мокроты с целью определения вида флоры и антибиотика, который сможет ее побороть. Так что если процесс обширный, температура высокая, много гнойной мокроты, такой анализ необходим. Неизбежно в подобном случае и лечение правильно подобранным антибиотиком. Антибиотики широкого спектра уместны только тогда, когда «враг» неизвестен, когда невозможно по каким-либо причинам сдать нужный анализ. Если через три дня после начала приема лекарства явного улучшения нет, значит, к данному антибиотику флора не чувствительна, надо менять препарат. Еще. Уже начатый курс лечения необходимо довести до конца, принимать лекарство столько дней, сколько доктор прописал. Обычно, это 5–7 дней. Если бросить прием рекомендованного антибиотика на полпути, то флора приобретает устойчивость именно к этому препарату, и в следующий раз он не подействует. Наблюдающий ребенка лечащий врач обязан за всеми этими важными моментами проследить.

— Если лечение кашля у детей плохое, будет воспаление легких?
— Нет. Заболевание пройдет само…
— ????
— …или перейдет в хроническую форму. Сложно сказать, почему острый бронхит у детей в одном случае проходит бесследно, а в другом лечение острого бронхита переходит в хроническую форму. Как правило, это связано с состоянием иммунитета. Хронический бронхит с обострениями (обострение хронического бронхита раз в три месяца), к сожалению, не редкость.
— Кашляющие дети, пришедшие после болезни в детское учреждение заразны? Опасны для окружающих?
— При микробной инфекции — не опасны, при вирусной — да! Любой вирус, как и всем известный вирус гриппа, высоко заразен, передается воздушно-капельным путем. При разговоре, при кашле «разлетается» в районе 10 метров в поисках новой жертвы! Вообще, вирусы постоянно «вращаются» среди людей, но особенно они агрессивны в периоды эпидемий. Тогда болезни и приобретают массовый, повальный характер.
Тогда болезни и приобретают массовый, повальный характер.
— Получается, что кашель у ребенка необходимо вылечить до полного исчезновения, и только потом идти в «мир».
— Да, в любом случае кашель необходимо лечить, тем более что не такая уж сложная это задача. Детей с недолеченным бронхитом нельзя вести в детское учреждение, так как мамы чаще всего не знают, какой именно вид воспаления вызвал кашель у ребенка. А если такой ребенок переохладиться, вспотеет, попадет под холодный воздух — детский бронхит опять повторится сначала. Так что, очень часто «слабенькими», постоянно болеющими детьми оказываются те малыши, которым родители просто не дают поболеть «как следует», и тем самым, не дают выздороветь. Бронхиты у детей не долечиваются. И происходит это постоянно! Я понимаю, ритм жизни таков, что всем надо быстрее на работу, в школу.… Вот и волокут едва оклемавшихся, кашляющих детей в сады и школы. Замкнутый круг какой-то! Надо выбирать, или мы растим здоровых детей, или делаем карьеру. Ребенку физиологически необходимо просидеть дома весь положенный для нормального выздоровления срок! В покое, в тепле, с чашкой горячего, душистого чая.… Считается, что через 2–3 недели острый бронхит неизбежно проходит. Болезнь просто вынуждена отступить в нормальных условиях, просто надо дать время.
Замкнутый круг какой-то! Надо выбирать, или мы растим здоровых детей, или делаем карьеру. Ребенку физиологически необходимо просидеть дома весь положенный для нормального выздоровления срок! В покое, в тепле, с чашкой горячего, душистого чая.… Считается, что через 2–3 недели острый бронхит неизбежно проходит. Болезнь просто вынуждена отступить в нормальных условиях, просто надо дать время.
— Вы требуете абсолютно нереальных вещей!
— Смотрите сами. За неделю стандартного лечения лекарствами, мы добиваемся того, что уходят симптомы, признаки бронхита, нормализуется температура, возвращается хорошее самочувствие, но это только на первый взгляд! Остаточный воспалительный процесс, с нарушением функции дыхания, с нарушением дренажной функции бронхов, все еще держится, и «угасает» лишь в течение трех недель! Если, конечно, не перейдет в острый обструктивный бронхит.
— А что тогда?
— Бронхит делится на обструктивный и нет. Обструкция бронхов — это сужение просвета воздухоносных путей. Появляются такие свистящие хрипы, возникает отек и гиперсекреция, «затыкается» мокротой просвет бронхов. Кстати, вовсе не обязательно, что все это закончится бронхиальной астмой. Только когда развивается спазм мышц в стенке бронхов, наступает опасность возникновения астмы. Для того чтобы «запустились» ее механизмы и прозвучал этот, крайне нежелательный диагноз, недостаточно одного возникновения воспалительного процесса на оболочке бронхов, надо чтобы слизистая оболочка перешла в состояние аллергического воспаления. При такой картине, прием антибиотиков будет усугублять ситуацию, и очень быстро хронический бронхит перейдет в астму.
Обструкция бронхов — это сужение просвета воздухоносных путей. Появляются такие свистящие хрипы, возникает отек и гиперсекреция, «затыкается» мокротой просвет бронхов. Кстати, вовсе не обязательно, что все это закончится бронхиальной астмой. Только когда развивается спазм мышц в стенке бронхов, наступает опасность возникновения астмы. Для того чтобы «запустились» ее механизмы и прозвучал этот, крайне нежелательный диагноз, недостаточно одного возникновения воспалительного процесса на оболочке бронхов, надо чтобы слизистая оболочка перешла в состояние аллергического воспаления. При такой картине, прием антибиотиков будет усугублять ситуацию, и очень быстро хронический бронхит перейдет в астму.
— А бывает так, что аллергический и вирусный воспалительные процессы возникают одновременно?
— Да. Есть два вида воспаления: аллергическое, стерильное — там нет микробов, и вирусно-микробное, гнойное воспаление, дающее картину острого бронхита. Бывает, они протекают совместно, а бывают и сами по себе. Вот ребенок пошел в бассейн. Там он переохладился, понизил иммунитет и «схватил» аллергическую реакцию на хлорку. Если слизистая оболочка не перейдет в аллергический воспалительный процесс, такой ребенок поболеет бронхитом, и все закончится. Если в процессе острого бронхита появятся обструктивные моменты, ситуация усложнится. Обструктивный бронхит у ребенка требует серьезное лечение. Маме легко понять тревожное положение по свистящим звукам в груди. Приложить ухо к спинке ребенка и послушать, как он дышит. Ярко выраженные свисты по всей поверхности дыхательных путей — очевидный признак обструктивного бронхита. При таком состоянии назначение антибиотиков будет опасным. Детские врачи все это учитывают. При неопасном, в смысле перехода в астму, бронхите подобных явлений в большинстве случаев нет. Просто жесткое дыхание, и все. Никто по большому счету не знает наверняка — есть угроза астмы или нет. Придет сама, тогда станет ясно…
Бывает, они протекают совместно, а бывают и сами по себе. Вот ребенок пошел в бассейн. Там он переохладился, понизил иммунитет и «схватил» аллергическую реакцию на хлорку. Если слизистая оболочка не перейдет в аллергический воспалительный процесс, такой ребенок поболеет бронхитом, и все закончится. Если в процессе острого бронхита появятся обструктивные моменты, ситуация усложнится. Обструктивный бронхит у ребенка требует серьезное лечение. Маме легко понять тревожное положение по свистящим звукам в груди. Приложить ухо к спинке ребенка и послушать, как он дышит. Ярко выраженные свисты по всей поверхности дыхательных путей — очевидный признак обструктивного бронхита. При таком состоянии назначение антибиотиков будет опасным. Детские врачи все это учитывают. При неопасном, в смысле перехода в астму, бронхите подобных явлений в большинстве случаев нет. Просто жесткое дыхание, и все. Никто по большому счету не знает наверняка — есть угроза астмы или нет. Придет сама, тогда станет ясно…
— Мрачная шутка.
— А что делать? Любой бронхит можно при желании превратить в бронхит обструктивный. Антибиотиками. Лечение бронхита антибиотиками — часто применяющаяся на сегодняшний день схема лечения бронхита. Применяя антибиотики от бронхита, мы часто способствуем развитию аллергического воспалительного процесса. Антибиотики вызывают общую аллергизацию организма. Например, применение сумамеда для лечения острых и хронических бронхитов, обострения хронического бронхита, может с второго-третьего раза дать бронхит с астматическим компонентом, а в дальнейшем и бронхиальную астму. Мощный антибиотик убивает флору, способствует аллергизации, развитию обструктивного компонента. Скажу больше, почти половина астматиков, приходящих к нам на консультацию, получили свое заболевание в результате лечения острого бронхита. Так что, при современной аллергизации общества применение антибиотиков — несомненный фактор риска. Я уже не говорю про дисбактериозы… Понятно, что о самолечении не может быть и речи. Ужасно, что нередко приходиться видеть людей, выбирающих «себе» антибиотики при бронхите в аптеках. Это непростительное невежество! Схема «Бронхит-Антибиотик-Лечение бронхита» может работать только под наблюдением опытного врача. Вероятность развития анафилактического шока при непродуманном применении антибиотиков тоже очень высока. Если у человека уже есть аллергия на какую-то группу препаратов, как правило, он об этом знает. Ребенка надо научить отвечать на вопросы врачей о совместимости лекарств. Если ребенок уже дал однажды яркую аллергическую реакцию на какой-то антибиотик, то в дальнейшем повторная ошибка может стать роковой. Анафилактический шок — это падение давления, остановка дыхания, потеря сознания и пр. Ничего хорошего, одним словом…
Я уже не говорю про дисбактериозы… Понятно, что о самолечении не может быть и речи. Ужасно, что нередко приходиться видеть людей, выбирающих «себе» антибиотики при бронхите в аптеках. Это непростительное невежество! Схема «Бронхит-Антибиотик-Лечение бронхита» может работать только под наблюдением опытного врача. Вероятность развития анафилактического шока при непродуманном применении антибиотиков тоже очень высока. Если у человека уже есть аллергия на какую-то группу препаратов, как правило, он об этом знает. Ребенка надо научить отвечать на вопросы врачей о совместимости лекарств. Если ребенок уже дал однажды яркую аллергическую реакцию на какой-то антибиотик, то в дальнейшем повторная ошибка может стать роковой. Анафилактический шок — это падение давления, остановка дыхания, потеря сознания и пр. Ничего хорошего, одним словом…
— А как может проявиться аллергическая реакция на препарат?
— Как угодно: сыпь, затруднение дыхания, пятна на коже. Любое ярко выраженное изменение состояния может расцениваться как аллергическая реакция.
Любое ярко выраженное изменение состояния может расцениваться как аллергическая реакция.
— А если ребенок маленький и не помнит названия лекарства?
— Родители должны помнить. На карту ставится жизнь малыша — он может погибнуть!
— Какие существуют альтернативы?
— Очень просто. Антибиотики при лечении острого бронхита можно назначать только по очень серьезным показаниям: высокая температура, зеленая мокрота, тяжелое состояние. В остальных случаях надо просто отсидеться дома, используя простые, традиционные, «бабушкины» методы лечения: платок или шарф на шею, теплую вязаную жилетку на тело, обильное теплое, витаминизированное питье, травяные чаи, молоко с медом, средства разжижающие мокроту, легкий сбалансированный стол, покой и любовь домашних. В таких условиях, я вас уверяю, выздоравливают все. Дайте только срок: 2–3 недели, и хроники не будет. В случае острого бронхита эффективна группа сульфаниламидных препаратов (сульфадемизин, сульфадемитоксин). Эти лекарства действуют намного мягче антибиотиков, но это все равно не значит, что можно самостоятельно выбирать препарат! Только врач должен принимать столь ответственное решения.
Эти лекарства действуют намного мягче антибиотиков, но это все равно не значит, что можно самостоятельно выбирать препарат! Только врач должен принимать столь ответственное решения.
— Сегодня родители много и тяжело работают. Ребенок, а тем более больной ребенок — серьезная проблема для карьеры. Вот родители и торопятся купить малышу «самое дорогое, самое лучшее» лекарство, ставя почему-то знак равенства между этими понятиями, в душе надеясь, что «поможет», и завтра можно будет пойти в сад или в школу, а им, несчастным, на работу.
— Да, а дети продолжают болеть…
— Но ребенка 5–6 лет не оставишь на целый день дома одного. Что же делать?
— Выход простой — применять лекарства, которые для этого существуют в положенном объеме или искать альтернативу медикаментам.
— Где?
— У нас, в Клинике Бутейко, давно разработаны и успешно применяются программы лечения хронического бронхита, его особо острых форм, лечение сухого кашля, а также аллергии и астмы с помощью нелекарственного метода Бутейко. Мы впервые объяснили как лечить бронхит у детей без возможности повторных обострений. Также успешно проводится лечение обструктивного бронхита. Наши пациенты умеют самостоятельно нормализовать свое состояние, за пару дней расправиться с кашлем и другими неприятными симптомами. У хорошо освоивших метод, простуды и вирусные заболевания просто не возникают — работает нормальный, сильный иммунитет. Кстати, дети уже на первом занятии «схватывают» методику, даже родителям объясняют, что к чему, потому что сразу видят результат. А результат — это облегчение состояния! Конечно, родителям приходится заниматься с детьми, только тогда будет продолжительный эффект. В этом смысле таблетку съесть проще… В идеале, родители должны сами владеть методом доктора Бутейко, применять его на себе. В этом случае, они смогут быстро помочь ребенку, сами будут ярким, убедительным примером здорового образа жизни. Не тяните время, не ждите что бронхит пройдет сам, звоните и записывайтесь на консультацию +7 (495) 921-41-77 .
Мы впервые объяснили как лечить бронхит у детей без возможности повторных обострений. Также успешно проводится лечение обструктивного бронхита. Наши пациенты умеют самостоятельно нормализовать свое состояние, за пару дней расправиться с кашлем и другими неприятными симптомами. У хорошо освоивших метод, простуды и вирусные заболевания просто не возникают — работает нормальный, сильный иммунитет. Кстати, дети уже на первом занятии «схватывают» методику, даже родителям объясняют, что к чему, потому что сразу видят результат. А результат — это облегчение состояния! Конечно, родителям приходится заниматься с детьми, только тогда будет продолжительный эффект. В этом смысле таблетку съесть проще… В идеале, родители должны сами владеть методом доктора Бутейко, применять его на себе. В этом случае, они смогут быстро помочь ребенку, сами будут ярким, убедительным примером здорового образа жизни. Не тяните время, не ждите что бронхит пройдет сам, звоните и записывайтесь на консультацию +7 (495) 921-41-77 . Так вы значительно сэкономите время и количество бесполезных курсов лекарственной терапии. Ваш ребенок сможет стать полностью здоровым.
— Что Вы можете посоветовать родителям, которые пока не могут прийти в вашу Клинику?
— Родители обязаны следить за тем, как ребенок дышит, не позволять ему дышать через открытый рот. Необходимо научить ребенка правильно кашлять, чтобы легко, без дополнительных усилий отходила мокрота. Уже немало… Метод Бутейко учит, как держать нос в «рабочем» состоянии. Это хотя бы не даст обострения воспалительного процесса. Все дело в том, что развитие любого воспаления возможно лишь в условиях низкого иммунитета. Переохлаждение и вирусы абсолютно не опасны для человека с высоким иммунитетом, хоть ложкой их ешь — ничего не случится… Главнейшая цель метода Бутейко — повысить иммунитет на необходимый, защитный уровень, когда болезни уже не страшны. Организм легко справляется с недугом без лекарств, своими собственными силами.
— А детям трудно осваивать метод Бутейко?
— Вовсе нет. Все рекомендации наших врачей понятные, легкие в исполнении, надо только регулярно и правильно их выполнять. Многие, кстати, рассказывают, что совершенно неосознанно, интуитивно сами приходят к методу — стараются не раскашливаться, сдерживаются, не позволяя себе дышать ртом. Очень важно не «биться в кашле», а позволять себе лишь легкие «кхекающие» звуки, обязательно закрывая рот. Необходимо также стараться не допускать первого судорожного вдоха после долгого, затяжного кашля. Холодный воздух в большом объеме раздражает рефлекторные зоны, и кашель начинает сам себя «поддерживать».
Виды, лечение и профилактика бронхитов:
Диагностические исследования
- Пациент при сборе мокроты должен откашливать не слюну или носоглоточную слизь, а содержимое глубоких отделов дыхательных путей, что достигается в результате продуктивного кашля, возникающего после нескольких глубоких вдохов.
- Пациент должен предварительно почистить зубы и прополоскать полость рта кипяченой водой, что позволяет механически удалить основную часть вегетирующей в ротовой полости микрофлоры и остатки пищи, загрязняющие мокроту и затрудняющие ее обработку.
- Участвующий в сборе мокроты медицинский работник в маске, резиновых перчатках и резиновом фартуке должен находиться за спиной пациента, выбирая свое положение таким образом, чтобы направление движения воздуха было от него к пациенту. Медицинский работник должен открыть стерильный флакон для сбора мокроты, снять с него крышку и передать его пациенту.
- пациент должен держать флакон как можно ближе к губам и сразу же сплевывать в него мокроту по мере ее откашливания. Выделение мокроты усиливается после одного или нескольких глубоких вдохов.
- По завершении сбора мокроты медицинский работник должен закрыть флакон крышкой, оценить количество и качество собранного материала, занести эти данные в направление. Флакон с собранной порцией мокроты тщательно закрывают завинчивающейся крышкой, маркируют и помещают в специальный бикс или ящик для транспортировки в лабораторию.
Если же пациент не выделяет мокроту или выделяет ее только эпизодически и в скудном количестве, то накануне вечером и рано утром в день сбора мокроты следует дать ему отхаркивающее средство или применить раздражающие ингаляции. Последние провоцируют усиление секреции бронхов, кашель и отделение мокроты.
Моча (средняя или вся утренняя порция) собирается в стерильную посуду после тщательного туалета наружных половых органов.
В связи с высокой опасностью загрязнения мочи при сборе и низкой результативностью микроскопического исследования анализ мочи на микобактерии должен предусматривать обязательное троекратное исследование осадка.
ГБУЗ «Псковская городская поликлиника» — Анализ мокроты на туберкулёз.
Туберкулёз – это острое инфекционное заболевание, возбудителем является бактерия, наиболее часто поражающая лёгкие. Чтобы избежать запущенной формы туберкулеза, защитить своё здоровье, здоровье близких и родных, крайне необходимо ежегодно проходить флюорографию.
Кашель с мокротой или кровью сигнализирует об активной форме туберкулёза лёгких и указывает на то, что имеются поражения лёгочной ткани. При таком признаке необходимо срочно обратиться к врачу и сдать анализы.
Исследование мокроты является надежным способом диагностики, зачастую более точным, чем рентгенография. А для малоподвижных и лежачих пациентов исследование мокроты — это единственный способ ранней диагностики туберкулеза.
Исследование мокроты также необходимо проводить с целью активного обследования групп риска: у больных, кашляющих более 3-х недель, с длительной субфебрильной температурой, с болями в грудной клетке и кровохарканьем, с хроническими заболеваниями органов дыхания, при подозрении на контакт с больным туберкулезом.
Как правильно сдать мокроту анализ?
Мокрота – это слизистые выделения из лёгких, и собирают мокроту с целью установления факта выделения бактерий – возбудителей туберкулеза.
Для качественной диагностики сбор мокроты осуществляется в течение трёх дней подряд, в утренние часы, путем отхаркивания при кашле.
Собирать мокроту натощак, желательно рано утром в 7 — 8 часов. Тщательно прополоскать рот тёплой и заранее прокипячённой водой, чтобы избежать попадания в пробу нежелательных бактерий.
Сделать один или несколько глубоких вдохов и одновременно с выдохом осуществить сплёвывание мокроты в подготовленную ёмкость, для анализа мокроты должно быть не меньше 2-3 мл.
Емкость для сбора мокроты должна быть стерильной, небольшого размера, с плотно закрывающейся крышкой (для чистоты анализа лучше приобрести в аптеке или выдадут в лаборатории).
Ёмкость плотно закрыть и доставить в лабораторию не позже 1 – 2 часов после сбора
Мокроту можно сдать по направлению врача или фельдшера доврачебного кабинета
— в поликлинике № 1 (Псков, ул. Кузнецкая, д. 19 телефон 66-53-57, 66-53-58): в лабораторию на стол для анализов с 8 до 10 утра,
— в поликлинике № 2 (Псков, ул. Коммунальная, д. 23 телефон 29-86-60) в туберкулезный кабинет с 8 до 10 утра,
— в поликлинике № 3 (Псков, ул. Индустриальная, д. 8 телефон 53-44-48): в лабораторию на стол для анализов с 8 до 10 утра,
Результаты анализа готовы через 1-3 дня.
Туберкулёз можно предотвратить и излечить!
Любите себя и своих близких, и будьте внимательны к собственному здоровью!
Кровь в мокроте | ФБУЗ Лечебно-реабилитационный центр Минэкономразвития России. Официальный сайт
Кровохарканье – это появление крови в мокроте при кашле. Оно может быть связано с заболеванием как органов дыхания, так и сердечно-сосудистой, пищеварительной систем, носоглотки, полости рта. Кашель с кровью может сопровождаться другими жалобами: повышением температуры, нехваткой воздуха, болями в грудной клетке, сердцебиением, резким падением давления. Появление этих симптомов часто помогает врачу поставить правильный диагноз и определить причину кровохарканья.
Причины кровохарканья.
Чаще всего наличие прожилок крови в мокроте при сильном приступообразном кашле во время простудного заболевания у молодых людей не является грозным симптомом. Просто при сильном кашле стенка сосудов может повредиться и в просвет бронхов попадает небольшое количество крови. Такое кровохарканье проходит сразу после стихания воспалительного процесса в бронхах. Однако, даже в этом случае необходим осмотр ЛОР врача и рентген органов грудной клетки, чтобы исключить иную причину кровохарканья, о которых мы сейчас поговорим.
- Достаточно часто причиной кровохарканья являются заболевания глотки и придаточных пазух носа. В случае появления крови в мокроте, необходим осмотр ЛОР врача для исключения опухоли гортани, глотки или воспаления пазух (гайморит, фронтит)
- В 20% случаев причиной кровохарканья являются опухоли бронхолегочной системы.
- Тромбоэмболия легочных артерий (повреждение ткани легких из-за закупорки тромбом снабжающей этот участок легочной артерии) также может вызвать кровохарканье.
- Тяжелые болезни сердца: инфаркт миокарда, пороки сердца, кардиомиопатии могут стать причиной появления прожилок крови в мокроте. Это происходит потому, что высокое давление в легочных сосудах, развивающееся при болезнях сердца из-за слабости сердечной мышцы, приводит к расширению легочных сосудов и их повреждению.
- Иногда можно принять за кровохарканье появление крови во рту при заболеваниях пищевода или желудка.
Обследования , которые необходимо пройти для установления источника крови в мокроте
Если кровь в мокроте появилась впервые при сильном кашле на фоне простудного заболевания, то пациента должен осмотреть ЛОР врач и ему необходимо провести рентген органов грудной клетки. Если после окончания лечения вновь появляется кровь в мокроте или ее количество в ходе лечения увеличилось, то необходимо продолжить обследование.
Одним из основных методов обследования органов грудной клетки, который позволяет правильно поставить диагноз является компьютерная томография органов грудной клетки, при необходимости ее проводят с контрастированием.
Определить источник кровохарканья позволяет бронхофиброскопия — исследование, при котором в трахею и бронхи вводят бронхоскоп и осматривают трахею, крупные и средние бронхи.
Если в ходе этих обследований причина появления крови в мокроте не установлено, то проводят ультразвуковое исследование сердца, эзофагогастроскопию, пациента осматривает стоматолог.
Несмотря на применение разных методов, причину кровохарканья не удается обнаружить в 30-40% случаев.
Как откашлять мокроту. Дыхательные упражнения и видеоуроки.
Пациенты с травмами позвоночника находятся в группе риска в период распространения вирусных инфекций. Возможно снижение емкости дыхательных путей, угнетение дыхательных мышц, из-за чего человеку сложно откашляться и вывести инфекцию из организма, а это может привести к бактериальной пневмонии и другим осложнениям. Как облегчить это состояние? Предлагаем рекомендации шведских реабилитологов клиники Линчепинга (Швеция). Здесь вы найдете дыхательные упражнения, которые можно делать дома.
Информация предоставлена Республиканской ассоциацией инвалидов-колясочников. Перевод осуществлен с помощью ПРООН в Беларуси, Шведского культурного центра, организации «Белорусы Швеции», Анастасии Майской и Андрея Пыко.
Дыхание при респираторной инфекцииЭти дыхательные упражнения можно делать дома, если у вас проблемы с дыхательными путями неострого характера. Если же вам становится трудно дышать, во время разговора вы не можете говорить без одышки, то следует обратиться за медицинской помощью.
- Глубокое дыхание
Чтобы дыхание стало спокойным и легкие наполнялись воздухом, необходимо сесть и опустить плечи. Сделайте очень глубокий вдох, задержите дыхание на 2 секунды, сделайте спокойный выдох.
Сделайте 5 таких глубоких вдохов.
Повторяйте 2–3 подхода не менее трех раз в день.
Видео Глубокое дыхание.
- Облегчение выхода мокроты
В этом помогут дыхательная гимнастика с сомкнутыми губами и упражнения с шумным выдохом («выдох-хук»).
Дыхание с сомкнутыми губами: сделайте максимально глубокий вдох, затем медленно выдыхайте через наполовину сомкнутые губы.
Видео Дыхание с сомкнутыми губами.
- Техника шумного выдоха («выдох-хук»): сделайте глубокий вдох, затем выдувайте воздух, будто дышите на зеркало.
Видео Хук-техника.
Все эти дыхательные техники тренируют дыхательную мускулатуру.
Упражнение: сделайте 5 дыхательных упражнений с сомкнутыми губами подряд, затем воспользуйтесь техникой шумного выдоха – это вызовет отделение мокроты.
Повторяйте 2–3 подхода не менее трех раз в день.
- Двигательная тренировка
Необходимо выполнять простой комплекс двигательных упражнений для поддержания подвижности дыхательной мускулатуры и всего организма. Также это поможет освободиться от мокроты.
Видео Комплекс двигательных упражнений.
Смена положения тела
- Избегайте положения лежа на спине.
- Часто меняйте положение тела.
- Лучше лежите на животе или занимайте то положение, которое улучшает вашу дыхательную способность.
- Избегайте положения полулежа с приподнятой верхней частью тела, так как это может легко вызвать давление на сидячую поверхность и увеличить риск возникновения пролежней. Лучше сидите на стуле, а отдыхайте в горизонтальном положении.
- Постарайтесь продолжать заниматься своими обыденными делами в обычном объеме, но следите за самочувствием.
- Если вас одолевают беспокойство и стресс (что вполне нормально), прилягте и послушайте приятную музыку или то, что помогает вам расслабиться. Это также положительно влияет на работу дыхательной мускулатуры.
Подписывайтесь на наш канал в Telegram, группы в Facebook, VK, OK и будьте в курсе свежих новостей! Только интересные видео на нашем канале YouTube, присоединяйтесь!
что нужно знать о слизи и мокроте
Мы склонны замечать слизь только тогда, когда она ненормальна и липкая жидкость выходит из отверстий. Но на самом деле это довольно удивительные вещи. Каждый момент нашей жизни слизь защищает наши внутренние органы, включая половые органы и кишечник. Но здесь мы сосредоточимся на дыхательных путях.
Что такое слизь?
Слизь на 95% состоит из воды, 3% белков (включая муцин и антитела), 1% соли и других веществ. Капли муцина впитывают воду и набухают в несколько сотен раз в объеме в течение трех секунд после выхода из слизистых желез.Нити слизи образуют поперечные связи, образуя липкий эластичный гель.
Слой твердого геля действует как физический барьер для большинства патогенов, а постоянное промывание предотвращает образование бактериальных биопленок. Однако размер пор гелевой сетки означает, что небольшие вирусы могут легко проникнуть в нее.
Анатомия дыхательных путей
Обе носовые полости вместе взятые имеют площадь поверхности 150 квадратных сантиметров, чему способствуют костные складки на их боковых стенках. Турбулентный воздушный поток означает, что здесь фильтруется 80% частиц, поэтому адгезионные свойства слизи имеют жизненно важное значение.
Приток крови к носу меняется в зависимости от изменения наружной температуры, действуя как кондиционер с обратным циклом для легких.
Слизь постоянно вырабатывается (хотя и в меньших количествах во время сна) и перемещается. Слизь несет с собой мертвые клетки, другую пыль и мусор, которые попадают в желудок для вторичной переработки.
Многие клетки, выстилающие дыхательные пути, имеют длинные, похожие на хвост волосы, называемые ресничками. Реснички бьются со скоростью 10–12 раз в секунду, выбрасывая слизь со скоростью один миллиметр в минуту.
В дыхательных путях легких также есть реснички, которые изо всех сил стараются перемещать слизь в гору против силы тяжести. Слизь из легких иногда называют «мокротой», а затем «мокротой», когда она выплюнута.
Нос производит более 100 миллилитров слизи в день, а легкие — примерно 50 миллилитров в день.
Заболевание слизи и дыхательных путей
Слизь помогает бороться с инфекцией, когда лейкоциты и антитела выделяются в слизистую пленку. Количество слизи и водянистой жидкости увеличивается, чтобы смыть инфекцию, раздражители или аллергены.
Вирусы, которые повреждают клетки слизистой оболочки дыхательных путей, также повреждают реснички, поэтому более жидкий слой слизи выводится легче. Когда реснички просто не успевают, организм использует другие стратегии, такие как кашель, сморкание, чихание и любимый всеми родителями сопливый нос.
Хронические заболевания легких, такие как хронический бронхит и муковисцидоз, вызывают увеличение количества слизистых желез в три-четыре раза выше нормального уровня, что приводит к образованию более вязкой слизи, которую реснички не могут легко очистить.
Ваши дыхательные пути используют слизь для улавливания частиц и клеточного мусора и перемещения их вверх для выведения. Привет, Пол Studios / Flickr, CC BYОбезвоживание и некоторые лекарства, такие как назальные деконгестанты, снижают эффективность ресничек за счет снижения частоты биений ресничек.
Даже частый и повторяющийся кашель может утомлять реснички, что приводит к замедлению прохождения и повышенной липкости слизи. Вот почему у многих людей после простуды и сенной лихорадки возникает длительный «постназальный капельный» кашель, поскольку слизь, стекающая с задней части носовой полости, не выводится.
Физиологический раствор (солевые растворы) увеличивает частоту биений ресничек и продемонстрировал свою пользу при респираторных заболеваниях, от синусита до муковисцидоза.
«Кашель грудной клетки»?
Существует распространенное мнение, что влажный (грудной) кашель указывает на инфекцию грудной клетки. Но у молодых, здоровых людей постназальное выделение слизи встречается чаще, чем бронхит или инфекция грудной клетки.
Крайне трудно судить, возникла ли мокрота в горле из легких или стекала из задней части носовой полости.А слизь, вибрирующая возле голосовых связок, звучит грубо, независимо от того, откуда она взялась.
Но время кашля может быть полезным для диагностики: постназальный капельный кашель усиливается в положении лежа и некоторое время после вставания с постели утром.
Зеленая мокрота
Другое заблуждение состоит в том, что зеленая слизь указывает на бактериальную инфекцию и, следовательно, требует лечения антибиотиками.
Ряд исследований показал слабую корреляцию между цветом слизи и значительным инфицированием.Желтый и зеленый цвета на самом деле происходят от белых кровяных телец (лейкоцитов), которые борются с инфекцией, но они также становятся более заметными, чем дольше слизь «держится». Таким образом, утренняя мокрота может быть более окрашенной, чем днем.
Диагноз бактериальной инфекции ставится при наличии сочетания симптомов и результатов, при этом цвет слизи не является самым важным из них.
К сожалению, это заблуждение распространяется и на некоторых терапевтов. Пациентам с зеленой мокротой антибиотики назначают в три раза чаще, чем пациентам с прозрачной мокротой.Однако для пациентов с сильным кашлем этот рецепт не улучшил их выздоровление.
Сопливые носы — это поток слизи, смывающий вирусную «простуду». Но это не оправдание, чтобы не использовать салфетку. Джошуа Вакс / Flickr, CC BY-NC-NDСлизь может быть разноцветной, от прозрачной до желто-зеленой, а также оранжевой, коричневой и серой.
Оранжевый и коричневый цвета обусловлены наличием крови в слизи, различной концентрации и возраста. Эта кровь обычно поступает из носа из-за воспаления, инфекции или побочных эффектов назальных лекарств без очевидного носового кровотечения.
Мокрота из легких, окрашенная кровью, может указывать на более серьезное заболевание.
Молоко и слизь
Многие люди считают, что молоко и молочные продукты стимулируют выработку лишней слизи, поэтому их следует избегать людям с сенной лихорадкой и астмой. Такое восприятие возникает из-за кратковременного изменения консистенции слизи и слюны во рту и горле.
Но исследования показывают отсутствие разницы в измеренном количестве слизи. Другое «слепое» исследование сравнивало идентичные на вид молочные и соевые продукты и не обнаружило разницы в количестве или восприятии слизи.
Плюнуть или проглотить?
Меня иногда спрашивают, вредно ли глотание слизи, вызванной респираторной инфекцией. Это не; К счастью, желудок нейтрализует бактерии и перерабатывает остатки клеточного мусора.
Некоторые люди действительно сообщают о чувстве тошноты в желудке во время таких инфекций. Это более вероятно из-за проглатывания воздуха из-за многократного прочистки горла и самой инфекции, а не из-за увеличения попадания слизи в желудок.
Независимый журналист и переводчик Клэр Дюпре помогла в написании этой статьи.
PHLEGM FACTS — The Washington Post
В. Мой вопрос может показаться немного грубым, но я знаю нескольких человек, которые хотели бы знать ответ. Когда вы простужены, можно ли проглотить мокроту, стекающую по задней стенке горла или кашляющую из ваших дрожащих легких? А. Иногда я использую салфетку, но что, если она не подходит? Хотя я считаю, что плевание отвратительно, мне интересно, не является ли это более здоровой альтернативой глотанию. И если вы проглотите, перерабатывается ли он и возвращается во второй раз? Продлевает ли это болезнь или, возможно, приводит к инфекции или осложнениям в других частях тела?
Мокрота — это густая слизь, вырабатываемая носом, носовыми пазухами и легкими, часто возникающая в результате таких инфекций, как простуда.Представление о том, что мокрота вредна, в основном является фольклором. Но не только вы считаете, что вам следует избегать глотания мокроты во время болезни.
Я думаю, что это понятие восходит к древним временам, когда люди обнаружили, что употребление испорченных продуктов или токсичных веществ может вызвать заболевание. Это имело смысл в том, что если бы вы могли избавиться от токсина, выплюнув его или очистив себя от него, вам могло бы стать лучше.
В средние века считалось, что здоровье и темперамент людей связаны с балансом четырех жидкостей тела — крови, мокроты, желтой и черной желчи.До наших дней обычной медицинской практикой было кровопускание. В некоторых случаях эта процедура была основана на ложном представлении о том, что удаление «насыщенной токсинами» крови вылечит болезнь.
Точно так же некоторые люди думают, что мокрота токсична и что избавление от нее ускоряет выздоровление. Это понятие подкрепляется теми самыми словами, которые мы используем для описания простуды. Некоторые люди называют мокроту «холодной» и подразумевают, что изрыгивание «холода» поможет избавить ваше тело от простуды.
На самом деле, существует большая индустрия лекарств от кашля, которая частично удовлетворяет убеждению, что если бы вы могли просто «откашляться», вы бы вылечились быстрее.И если пойти дальше, некоторые люди ошибочно полагают, что воздействие холода вызывает у них простуду. Некоторые даже думают, что «простуда» или мокрота проходит по их телу, вызывая инфекцию, симптомы или другие проблемы. Например, некоторые люди с простудой и мышечными болями в боку ошибочно полагают, что «простуда» обосновалась в их почках.
Итак, отвечу на ваши вопросы: мокрота сама по себе не токсична и не вредна для проглатывания. После проглатывания он переваривается и всасывается.Он не перерабатывается в целости и сохранности; ваше тело производит больше в легких, носу и носовых пазухах. Это не продлевает вашу болезнь, не приводит к инфекциям или осложнениям в других частях вашего тела.
Наконец, некоторые вирусы действительно полезно проглатывать. Это потому, что ваш кишечник помогает вырабатывать антитела против определенных вирусов, которые борются с болезнями. Вирус полиомиелита — хорошо известный пример; вот почему стандартная вакцина против полиомиелита — это пероральная вакцина, а не укол. Джей Сивек, семейный врач из Джорджтаунского университета, работает в Центре семейной медицины Форт-Линкольн и больнице Провиденс на северо-востоке Вашингтона.Консультации — это колонка, посвященная санитарному просвещению, и она не заменяет медицинские советы вашего врача. Направляйте вопросы по адресу: Консультации, Секция здравоохранения, The Washington Post, 1150 15th St. NW, Вашингтон, округ Колумбия, 20071. На вопросы нельзя ответить лично.
Как избавиться от мокроты
Мокрота в горле похожа на бугер в глазу: вы действительно не знаете, как она туда попала, но удалить ее — довольно мерзко.
Хотя мы отложим наши разоблачения на следующий день, оказалось, что мокрота действительно служит полезной цели: густое, липкое вещество, состоящее в основном из воды, соли и антител, предназначено для улавливания и уничтожения бактерий и другие нежелательные микроорганизмы из носа и горла, говорит Бретт Комер, M.D., доцент отделения ринологии, хирургии носовых пазух и аллергии Медицинского колледжа Университета Кентукки.
Даже когда вы чувствуете себя хорошо, ваше тело естественным образом вырабатывает около литра мокроты каждый день. Без этого, говорит доктор Комер, микробы и раздражители в воздухе легко проникли бы в ваши легкие через дыхательные пути.
И когда вы больны или страдаете аллергией, ваше тело наращивает выработку мокроты, чтобы избавиться от вредных насекомых, о которых, как он знает, присутствует, — говорит доктор.Comer.
Итак, вот главный вопрос: вы плюете или глотаете мокроту?
Даже несмотря на то, что он может иметь неприятный вкус, «нет ничего плохого в том, чтобы его проглотить», — говорит доктор Комер. Фактически, это, вероятно, то, что ваше тело ожидает от вас, поэтому мокрота естественным образом стекает в заднюю часть горла.
Если вы выберете путь глотания, желудочные кислоты и пищеварительная система просто уничтожат мокроту и любые вредные вещества, которые она могла попасть в ловушку, — говорит доктор.Comer.
Альтернативой, конечно же, является ловушка.
Делайте это правильно: закройте рот и втяните воздух через нос, — советует доктор Комер. Ваша цель — использовать нос, чтобы втягивать лишнюю мокроту в горло, где мышцы языка и горла могут ее хорошо удерживать.
Связано: Проект «Лучший мужчина» — 2476 советов и приемов, которые сохранят ваше здоровье на всю жизнь
«Просто убедитесь, что вы ничего не жуете, когда попробуете это, иначе вы можете засосать пищу в дыхательное горло», — предупреждает д-р.Comer. «Это может потребовать операции».
Сформируйте U-образную форму языком, выталкивая воздух и слюну вперед, используя мышцы задней стенки горла. Когда мокрота окажется во рту, слейте ее в раковину.
Как только он выйдет, взгляните на мусор. Цвет может дать важную информацию о вашем здоровье:
Если ваша мокрота желто-зеленого цвета, у вас, вероятно, вирусная инфекция. Этот оттенок вызван ферментом, вырабатываемым вашими лейкоцитами, которые борются с инфекцией.
Если густая мокрота сохраняется более недели, это может указывать на то, что вирусная инфекция переросла в бактериальную, говорит Эрин К. О’Брайен, доктор медицины, ринолог из клиники Майо в Рочестере. Обратитесь к врачу для диагностики и лечения.
Если мокрота чистая, у вас, вероятно, аллергия. Аллергия заставляет ваши слизистые оболочки производить гистамины, которые заставляют ваши клетки производить еще больше мокроты. Прием антигистаминов поможет остановить избыточную выработку жидкости.
Связано: Как ваши аллергии развивались за эти годы и когда они появятся в следующий раз
Если ваша мокрота красная (кровавая), скорее всего, это вызвано сухим воздухом. Усильте источники влаги: используйте солевой назальный спрей или попробуйте использовать увлажнитель воздуха в спальне.
Но если вы все время видите кровь — особенно если вы курите или сильно пьете — это может быть признаком более серьезной проблемы, включая рак, — говорит доктор Комер. Обратитесь к врачу, стат.
Дополнительная отчетность Эмили Митчелл
Маркхэм Хайд Маркхэм Хейд — опытный репортер и писатель, работающий в сфере здравоохранения, внес свой вклад в такие издания, как TIME, Men’s Health и Everyday Health, а также получил награды за репортаж от Общества профессиональных журналистов и штата Мэриленд, Делавэр и округ Колумбия.Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
Тест мокроты и посева мокроты: цель, процедура, результаты
Посев мокроты — это образец липкого вещества, которое часто выходит из груди при инфекции легких или дыхательных путей. В основном он состоит из лейкоцитов, которые борются с инфекцией, смешанной с микробами.
Врачи используют его, чтобы выяснить, что может быть причиной вашего заболевания, будь то бактерии, вирус или что-то еще.
Почему ваше тело выделяет мокроту
Ваши легкие соединены с вашим ртом проходом, называемым трахеей, или дыхательным горлом, который начинается в задней части горла. На несколько дюймов ниже он разделяется на отдельные каналы, называемые бронхами, по которым воздух из трахеи попадает в легкие.
Если вы заболели или проходы между ртом и легкими раздражаются чем-то, например дымом или загрязненным воздухом, ваше тело выделяет мокроту. Это также известно как мокрота. Она отличается от слюны — более жидкой жидкости, которую выделяет ваш рот, чтобы помочь вам есть.
Когда вы кашляете, ваше тело пытается избавиться от мокроты.
Если ваш врач не уверен, что с вами не так, он может взять образец вашей мокроты для проверки на наличие различных заболеваний.
Когда мне нужен посев мокроты?
Ваш врач, вероятно, задаст вам ряд вопросов о вашем кашле. Некоторые из них могут включать:
- Как долго это продолжается?
- Как долго длятся приступы кашля?
- Что-нибудь поднимается при кашле?
- Хуже ли в определенное время суток?
- Вы курите?
- Вы похудели?
- Есть ли у вас ночная потливость?
Ваши ответы на эти и другие вопросы дадут вашему врачу некоторое представление о том, в чем проблема.
Но вам может потребоваться посев мокроты, если:
- Ваш кашель свидетельствует о том, что у вас есть заболевание, вызванное бактериями, например, бронхит, пневмония или туберкулез (потенциально серьезная инфекция, которая обычно поражает ваши легкие и может вызвать кашель. до крови).
- Ваш кашель может быть вызван другими микробами, например грибком или вирусом.
Как работает тест?
В большинстве случаев вас просят попытаться откашлять немного мокроты и сплюнуть ее в чистую чашку для анализа.
Вам может потребоваться сначала прополоскать рот водой, и ваш врач может попросить вас пропустить прием пищи или прекратить прием любых антибиотиков, убивающих бактерии, которые вам дали перед тестом.
Вашему врачу, вероятно, потребуется около 1 чайной ложки (5 миллилитров) мокроты для проведения теста. Постарайтесь выплюнуть как можно больше мокроты и как можно меньше слюны. Нет никаких известных рисков для теста.
Что делать, если я не могу достаточно откашляться?
Техник может получить немного мокроты, если вы не можете сделать это самостоятельно.
Если вы все еще не можете откашлять достаточное количество мокроты, ваш врач может предложить вам вдохнуть туман гипертонической (соленой) воды, которая вызывает более глубокий кашель, чтобы помочь отвести мокроту, а также исключить туберкулез.
При более инвазивной процедуре им, возможно, придется использовать инструмент, называемый «бронхоскоп», для взятия образца. В устройстве есть подсветка и миниатюрная камера. Ваш врач осторожно вводит его в трахею, чтобы найти образец. В это время вам дадут лекарства, чтобы расслабиться, но после этого вы можете охрипнуть и заболеть горлом.
Существует небольшая вероятность кровотечения, лихорадки, пневмонии или коллапса легкого во время этого процесса.
Анализ образца
Ваш врач, скорее всего, посмотрит на цвет того, что вы выплюнули. Он может дать подсказку о том, что происходит:
- Беловатый, желтый или зеленый: Это означает, что ваша мокрота, вероятно, содержит большое количество белых кровяных телец, борющихся с инфекциями — признак респираторного заболевания, такого как пневмония или бронхит.
- Красный или ржавый: Если у вас заболевание, вызывающее кровотечение, в мокроте могут быть полосы или пятна красного цвета. Кровянистая мокрота или мокрота ржавого цвета может указывать на более серьезное заболевание.
- Серый или черный: Если вы курите или работали в закопченном месте, например в угольной шахте, ваша мокрота может иметь серый или черный оттенок.
После того, как ваш врач осмотрит образец, лаборант может провести тесты, которые покажут, какие бактерии или клетки он содержит.
Эти тесты помогут отделить нормальные бактерии, присутствующие в вашем теле, от болезнетворных микробов, которые могут вызывать у вас болезни. При обнаружении инфекции дополнительные тесты могут уточнить, какой антибиотик назначить.
Полный набор тестов может занять несколько дней. Но если ваш образец предлагает что-то опасное, ваш врач должен сразу сказать вам.
Другие тесты
В зависимости от ваших результатов врач может попросить вас пройти другие тесты.
- Вас могут попросить сделать рентген или компьютерную томографию для выявления признаков продолжающегося состояния легких.
- Вам могут предложить так называемый «тест на функцию легких», чтобы узнать, насколько хорошо работают ваши легкие.
Кашель и выделение мокроты — Клинические методы
Определение
Кашель — это внезапное, обычно непроизвольное изгнание воздуха из легких с характерным и легко узнаваемым звуком. Хотя он известен как наиболее распространенный симптом респираторных заболеваний, он выполняет функции защиты дыхательных путей от вредных веществ и поддержания проходимости дыхательных путей за счет удаления чрезмерных выделений из дыхательных путей. Отхаркивание или Производство мокроты — это акт откашливания и выплевывания материала, вырабатываемого в дыхательных путях.
Методика
Тщательный сбор анамнеза — самая полезная задача при обследовании пациентов с кашлем — в большинстве случаев поможет диагностировать его причину. Если кашель не является частью имеющихся у пациента симптомов, его наличие или отсутствие следует определять с помощью острых вопросов, адресованных не только пациенту, но также его супругу или другим членам семьи, поскольку пациент может не осознавать кашель или может недооценивают его частоту и продолжительность.Например, пациенты с хроническим бронхитом нередко не обращают внимания на свой частый кашель, в то время как окружающих это очень раздражает. Некоторые пациенты могут воспринимать кашель как «прочистку горла». Часто правда о кашле пациента открывается наблюдателю во время интервью и физического осмотра.
После подтверждения того, что у пациента кашель, необходимо получить адекватную информацию о его характеристиках и обстоятельствах путем соответствующего опроса:
-
Кашель начался внезапно или незаметно? Что было его исходным событием? Это началось как отдельный симптом или возникло вместе с другими симптомами или последовало за ними?
-
Как долго длится кашель? Это стойкое или эпизодическое? Сезонный или многолетний?
-
Чтобы определить степень кашля, спросите: Как часто бывает приступ кашля? Как долго длится каждый приступ кашля? Как это влияет на повседневную активность или отдых?
-
Кашель продуктивный или сухой? Отсутствие мокроты не обязательно означает, что кашель сухой, так как многие пациенты, особенно дети и женщины, склонны глотать мокроту, поднявшуюся до уровня глотки.Звук кашля поможет определить его продуктивный или сухой характер. Пациентов с выделением мокроты следует спросить о ее частоте и описании физических характеристик мокроты, включая количество (при каждом приступе кашля и ежедневное общее количество), цвет, консистенцию, легкость отхождения мокроты, вкус и запах.
-
Является ли кашель единственным симптомом или он связан с другими респираторными или недыхательными симптомами? Следует отдельно узнать об условиях, которые вызывают кашель, особенно когда он является хроническим и постоянным.
- В дополнение к точному анамнезу курения (см. Главу 40) спросите: каким раздражителям дыхательных путей подвержен пациент дома или на работе? Воздействие случайное или преднамеренное?
-
Какие факторы являются провоцирующими или отягчающими? В какое время дня или ночи хуже кашель или выделение мокроты? Происходит ли это в положении лежа на спине, при пробуждении утром, при питье или еде, при физических упражнениях или при дыхании холодным или сухим воздухом? Пробуждает ли пациента от сна кашель?
-
Были ли случаи аспирации инородных тел в прошлом (недавние или старые)?
-
Изменились ли в последнее время характер кашля и количество или другие характеристики мокроты?
-
Может ли пациент определить место происхождения кашля или мокроты, например, из горла или глубже в груди?
-
Были ли у пациента подобные проблемы с кашлем в прошлом?
-
Имеет ли кашель легко узнаваемые признаки, как при крупе или коклюше?
Фундаментальная наука
Динамический эффект кашля — это создание в определенной части дыхательных путей скорости воздушного потока, достаточно интенсивной, чтобы сдвигать и вытеснять выделения, накопившиеся на поверхности слизистой оболочки.Хотя кашель может быть полностью произвольным, обычно это физиологический рефлекс. Как таковая, она опосредуется рефлекторной дугой, состоящей из сенсорных рецепторов, афферентных нервных волокон, центра, эфферентных нервных волокон и эффекторных мышц.
Рецепторы кашля считаются быстро адаптирующимися нервными окончаниями, которые также известны как рецепторы раздражения. Этих нервных окончаний больше в слизистой оболочке гортани, киля, трахеи и крупных бронхов, которые легко стимулируются механическими или химическими раздражителями.Это части дыхательных путей, в которых кашель наиболее эффективен для удаления выделений. Рецепторы кашля также были обнаружены или подозревались в других участках, включая глотку, периферические дыхательные пути и другие внутри- или внегрудные участки, такие как плевра, слуховые проходы, барабанная перепонка и даже желудок. Блуждающий нерв — самый важный афферентный нерв, хотя языкоглоточный и тройничный нервы могут работать, в зависимости от задействованных рецепторов. Постулируется медуллярный кашлевой центр без каких-либо доказательств его точного анатомического расположения.Этот «центр» находится под влиянием высших произвольных нервных центров, которые могут инициировать или изменять кашель. Эфферентные нервы — это блуждающие нервы (возвратные гортани), диафрагмальные нервы и спинномозговые двигательные нервы выдыхательных мышц.
Механические события, связанные с типичным кашлем, представляют собой быструю последовательность: (1) довольно глубокого первоначального вдоха; (2) плотное закрытие голосовой щели, усиленное надгортанными структурами; (3) быстрое и сильное сокращение мышц выдоха; и (4) внезапное раскрытие голосовой щели при продолжении сокращения выдыхательных мышц.Очень высокое внутрилегочное давление, создаваемое во время последних двух фаз, приводит к очень быстрому потоку воздуха из легких после открытия голосовой щели. Кроме того, разница давления между внешней и внутренней стороной внутригрудных дыхательных путей во время фазы 4 вызывает их динамическое сжатие и сужение. Комбинация сильного воздушного потока и сужения дыхательных путей приводит к выбрасыванию воздушного потока с линейной скоростью, иногда приближающейся к скорости звука. Создаваемый таким образом поток воздуха способен вытеснить выделения с большой силой.Место и степень динамического сжатия определяются объемом легких. При больших объемах легких сжимаются только трахея и крупные бронхи; при меньшем объеме легких сужаются и более дистальные дыхательные пути. При каждом последующем кашле без промежуточного вдоха, как это наблюдается у пациентов с хроническим бронхитом, объем легких становится меньше, и кашель становится эффективным также для удаления секрета из более отдаленных дыхательных путей. При последующем глубоком вдохе кашель возобновляется с большими объемами легких, и цикл повторяется.
Характерный взрывной звук кашля возникает из-за вибрации голосовых связок, складок слизистой оболочки выше и ниже голосовой щели, а также скопившихся выделений. Различия в звуках кашля обусловлены несколькими факторами, включая характер и количество выделений, анатомические различия и патологические изменения гортани и других дыхательных путей, а также силу кашля. Вибрация при кашле также помогает избавиться от выделений из стенок дыхательных путей.
Небольшие количества обычно производимого трахеобронхиального секрета очень эффективно обрабатываются механизмом мукоцилиарного клиренса.Эти выделения состоят из воды, диализируемых веществ, таких как электролиты и глюкоза, гликопротеина слизи, собственных и транссудированных белков и липидов (сурфактанта). Слизистые железы и бокаловидные клетки являются основными источниками трахеобронхиальной слизи. Образуя тонкий покров, слизь из дыхательных путей покрывает мерцательный эпителий. Ритмичные колебания ресничек продвигают его к глотке, откуда он проглатывается, обычно незаметно. Правильный баланс между его образованием и удалением поддерживает тонкий защитный слой слизи для улавливания и удаления примесей из вдыхаемого воздуха, предотвращая чрезмерное накопление секрета.При адекватной функции мукоцилиарного эскалатора кашель не имеет дополнительной пользы в удалении количества выделений, образующихся в нормальных условиях. Однако при патологических состояниях, когда мукоцилиарная функция неэффективна или недостаточна из-за количества или изменения физических свойств секрета, кашель становится важным для очищения дыхательных путей.
Хотя кашель наиболее эффективен, когда чрезмерная секреция скапливается в больших центрально расположенных дыхательных путях, он также играет важную роль в очищении периферических дыхательных путей в ситуациях, когда нарушен мукоцилиарный клиренс, например, при хроническом бронхите, муковисцидозе и т. или первичная цилиарная дискинезия (синдром неподвижных ресничек).«Доильный» эффект кашля на периферические дыхательные пути был предложен как механизм его действия по удалению секрета из этих мест. Это требует кашля при малых объемах легких, когда секреты выдавливаются из мелких дыхательных путей к более центральным бронхам.
Помимо слизи, откашливаемая мокрота может содержать другие эндогенные или экзогенные материалы, включая транссудированные или экссудированные жидкости, различные местные или мигрировавшие клетки, микроорганизмы, некротические ткани или клетки, аспирированную рвоту или другие инородные частицы.Общий вид и другие физические характеристики мокроты являются результатом содержания в ней этих и других материалов. Слизистая мокрота прозрачная или полупрозрачная и вязкая, содержит лишь небольшое количество микроскопических элементов. Гнойная мокрота беловатого, желтого или зеленого цвета, непрозрачная. Это указывает на наличие большого количества лейкоцитов, особенно нейтрофильных гранулоцитов. У астматиков мокрота может выглядеть гнойной из-за эозинофильных клеток. Красный цвет, равномерный или полосатый, обычно возникает из-за его смеси с кровью.Частицы углерода изменяют цвет мокроты в серый цвет (как у курильщиков сигарет) или черный (как у шахтеров или при вдыхании дыма).
Клиническая значимость
Как кардинальное проявление респираторных заболеваний, кашель является одним из наиболее частых симптомов, встречающихся в клинической медицине. Являясь физиологическим рефлексом, кашель также возникает без каких-либо очевидных признаков заболевания, когда он провоцируется стимуляцией раздражающих рецепторов. Более того, это может быть добровольное действие или результат нервной привычки.Хотя клиническое значение кашля во многих случаях тривиально, он может указывать на серьезное внутригрудное заболевание. Патологические состояния, вызывающие кашель, обычно вызывают раздражение дыхательных путей, повышают их раздражительность, приводят к их деформации или увеличению трахеобронхиального секрета. Эти факторы могут действовать по отдельности или в различных комбинациях. Выделение мокроты при кашле происходит, когда секреция дыхательных путей выходит за пределы способности мукоцилиарного механизма бороться с ними.
Наиболее частой причиной острого кашля , имеющего клиническое значение, является вирусный трахеобронхит. Кашель в этом преходящем и самоограничивающемся состоянии вначале непродуктивен и весьма раздражает; позже становится продуктивным слизистая или слизисто-гнойная мокрота, прежде чем она начинает спадать. Воспаление слизистой оболочки дыхательных путей, вызванное инфекционными или неинфекционными причинами, приводит к гиперреактивности рецепторов кашля. Это происходит в результате изменения поверхностного эпителия, что делает их более чувствительными к вызывающему кашель эффекту обычно встречающихся легких раздражителей, таких как холодный воздух, респираторные загрязнители, глубокое или быстрое дыхание и чрезмерное использование гортани.Иногда механическое раздражение кашля вызывает еще больше кашля. Воспаление, кроме того, увеличивает секрецию. При острой вирусной инфекции дыхательных путей еще одной причиной возникновения кашля может быть постназальное выделение жидкости. Другие инфекционные, а также неинфекционные заболевания верхних или нижних дыхательных путей известны своей склонностью вызывать кашель как часть своих клинических проявлений ().
Таблица 38.1
Анатомическая классификация причин кашля.
A хронический кашель, , определяемый как кашель, длящийся минимум 3 недели, обычно свидетельствует о структурных изменениях в дыхательных путях или сохранении других факторов, стимулирующих кашель. Безусловно, наиболее частой причиной хронического кашля в развитых странах является курение табака, которое является наиболее важным фактором этиологии хронического бронхита. При этом заболевании кашель сопровождается выделением довольно большого количества мокроты, от слизистой до слизисто-гнойного.Пациенты с хроническим бронхитом, хорошо привыкшие и часто не обращающие внимания на свои симптомы, начинают беспокоиться, когда меняются характеристики их кашля и выделения мокроты. Наиболее частая причина изменения — возникновение инфекции; однако это может указывать на возникновение новообразования.
После снижения заболеваемости туберкулезом в развитых странах, рак легких стал самым опасным для людей с хроническим кашлем. Кашель при раке легких может развиться de novo при отсутствии хронического бронхита и может быть его единственным проявлением.Поскольку хронический бронхит и рак легких очень редки среди некурящих, хронический постоянный кашель имеет другое значение для этой группы населения. Гиперреактивность дыхательных путей, отличительный признак бронхиальной астмы, является довольно частым заболеванием, при котором кашель может быть преобладающим или даже единственным проявлением. Пациенты с гиперреактивными дыхательными путями без других проявлений астмы могут иметь хронический кашель в течение нескольких лет до тех пор, пока не будут заподозрены, точно диагностированы и должным образом вылечены эти состояния.Хронический постназальный синдром, частый симптом аллергического или неаллергического ринита и / или синусита, во многих случаях связан с хроническим кашлем. Ощущение, что секреты стекают в горло, и чувство потребности прочистить горло очень указывают на это заболевание.
Хронический кашель может быть проявлением многих других патологических состояний, затрагивающих внутри- и внегрудные органы (). Левосторонняя сердечная недостаточность не только приводит к кашлю с острым отеком легких, но также может быть причиной хронического ночного кашля.Повторная аспирация — еще одно состояние, при котором кашель обычно возникает в положении лежа на спине. При дифференциальной диагностике хронического кашля всегда следует учитывать аспирацию инородного тела. После первого приступа кашля или удушья во время его аспирации кашель может возобновиться и продолжаться еще долго после инцидента. Преобладающим симптомом других, менее распространенных внутрипросветных или сдавливающих поражений трахеобронхиального дерева, хронических воспалительных или фиброзных заболеваний легких и внелегочных поражений может быть кашель.Опухоли средостения, увеличенные камеры сердца и заболевание плевры могут проявляться кашлем. Психогенный или преднамеренный кашель для личной выгоды следует серьезно рассматривать только тогда, когда другие причины должным образом исключены. Ингибиторы ангиотензинпревращающего фермента, такие как каптоприл и эналаприл, используемые для лечения гипертонии и застойной сердечной недостаточности, все чаще признаются причиной сухого, раздражающего и часто непрекращающегося кашля, который исчезает только после прекращения приема этих препаратов. .
Характеристики откашливаемой мокроты часто позволяют предположить диагноз ее причины. Хроническая мокрота с большим количеством гнойной мокроты с неприятным запахом указывает на бронхоэктазию. Внезапное выделение такой мокроты у пациента с лихорадкой указывает на абсцесс легкого. Гнойная мокрота цвета ржавчины при пневмококковой пневмонии, смородиновое желе и липкая мокрота при клебсиеллярной пневмонии и пенистая мокрота с оттенком крови при отеке легких — другие примеры, в которых настоятельно рекомендуется диагностировать основное заболевание.Кашель с отхаркиванием крови (кровохарканье) обсуждается в главе 39.
Ссылки
- Curley FJ, Irwin RS, Pratter MR. и другие. Кашель и простуда. Am Rev Respir Dis. 1988. 138: 305–11. [PubMed: 3057962]
- Годфри Р.С. Заболевания, вызывающие кашель. Eur J Respir Dis. 1980; 61 (Дополнение 110): 57–64. [PubMed: 6938392]
- Grumet GW. Психогенный кашель. Компр Психиатрия. 1987. 28: 28–34. [PubMed: 3802796]
- Ирвин Р.С., Коррао В.М., Праттер М.Р.Хронический стойкий кашель у взрослых: спектр и частота причин и исходы специфической терапии. Am Rev Respir Dis. 1981; 123: 413–17. [PubMed: 7224353]
- * Ирвин Р.С., Розен М.Дж., Браман С.С. Кашель: подробный обзор. Arch Intern Med. 1977; 137: 1186–91. [PubMed:
7]
-
Leith DE. Кашель. В: Brain JD, Proctor DF, Reid LM, eds. Механизмы респираторной защиты. Нью-Йорк: Марсель Деккер, 1977; 545–92.
- McCool FD, Leith DE. Патофизиология кашля.Clin Chest Med. 1987. 8: 189–95. [PubMed: 3621873]
- По Р.Х., Хардер Р.В., Израиль Р.Х., Каллай М.С. Хронический постоянный кашель: опыт диагностики и результатов с использованием протокола анатомической диагностики. Грудь. 1989; 95: 723–28. [PubMed: 2924600]
- Widdicombe JG. Механизм кашля и его регуляция. Eur J Respir Dis. 1980; 61 (Дополнение 110): 11–20. [PubMed: 7011828]
Посев мокроты: Медицинский тест MedlinePlus
Что такое посев мокроты?
Посев мокроты — это тест, который проверяет наличие бактерий или других организмов, которые могут вызывать инфекцию в ваших легких или дыхательных путях, ведущих к легким.Мокрота, также известная как мокрота, представляет собой густую слизь, вырабатываемую в легких. Если у вас инфекция или хроническое заболевание, поражающее легкие или дыхательные пути, это может вызвать откашливание мокроты.
Мокрота — это не то же самое, что слюна или слюна. Мокрота содержит клетки иммунной системы, которые помогают бороться с бактериями, грибками или другими чужеродными веществами в легких или дыхательных путях. Толщина мокроты помогает удерживать инородный материал. Это позволяет ресничкам (крошечным волоскам) в дыхательных путях проталкивать их через рот и откашливаться.
Мокрота может быть одного из нескольких цветов. Цвета могут помочь определить тип инфекции, которая у вас может быть, или если хроническое заболевание ухудшилось:
- Прозрачный. Обычно это означает, что заболевания нет, но большое количество прозрачной мокроты может быть признаком заболевания легких.
- Белый или серый. Это тоже может быть нормальным, но увеличение количества может означать заболевание легких.
- Темно-желтый или зеленый. Это часто означает бактериальную инфекцию, например пневмонию.Желтовато-зеленая мокрота также часто встречается у людей с муковисцидозом. Муковисцидоз — это наследственное заболевание, при котором слизь накапливается в легких и других органах.
- Коричневый. Это часто проявляется у курящих людей. Это также частый признак черной болезни легких. Черное заболевание легких — серьезное заболевание, которое может возникнуть при длительном воздействии угольной пыли.
- Розовый. Это может быть признаком отека легких — состояния, при котором в легких скапливается избыток жидкости.Отек легких часто встречается у людей с застойной сердечной недостаточностью.
- Красный. Это может быть ранним признаком рака легких. Это также может быть признаком тромбоэмболии легочной артерии — опасного для жизни состояния, при котором сгусток крови из ноги или другой части тела вырывается и попадает в легкие. Если вы кашляете красной или кровавой мокротой, позвоните в службу 911 или немедленно обратитесь за медицинской помощью.
Другие названия: респираторный посев, бактериальный посев мокроты, рутинный посев мокроты
Кашель с кровью (кровь в мокроте)
Кашель с кровью может вызывать тревогу, но не обязательно является признаком серьезной проблемы.Чем старше вы станете, тем больше поводов для беспокойства, особенно если вы курите. Вам следует как можно скорее обратиться к терапевту, если вы кашляете с кровью.
О кашле с кровью
Примерно в одном из пяти исследованных случаев причина кровохарканья не обнаруживается.
Если вы кашляете кровью, вы можете кашлять:
- небольшое количество ярко-красной крови
- пенистая мокрота с прожилками крови — мокрота представляет собой слюну (жидкость, выделяемую во рту) и мокроту (выделяемую густую жидкость, особенно когда человек простужен)
Кровь обычно из легких.Часто это результат продолжительного кашля или инфекции грудной клетки.
Обычно, если вы откашляете кровь, кровотечение остановится само. Примерно у пяти процентов людей (впервые откашляющихся от крови) кровотечение будет сильным.
Это кровотечение может быть опасным для жизни — звоните 999, если это происходит.
Если кровь темная и содержит кусочки пищи или что-то похожее на кофейную гущу, это может быть из вашей пищеварительной системы.
Это тоже может быть серьезной проблемой.Вам следует немедленно обратиться в больницу, если вас рвет кровью.
Что делать, если вы кашляете кровью
Как можно скорее обратитесь к терапевту, если вы кашляете кровью. Обращение к терапевту особенно важно, если:
Ваш терапевт сможет оценить, есть ли у вас серьезное заболевание, требующее обследования и лечения. Позвоните в нерабочее время службы терапевта, если вы не видите своего терапевта.
Позвоните по номеру 999, чтобы вызвать скорую помощь, или немедленно обратитесь в ближайшее отделение неотложной помощи, если вы кашляете с большим количеством крови или изо всех сил пытаетесь дышать.
Анализы, которые могут потребоваться
Вас могут попросить сдать образец мокроты, чтобы проверить ее на наличие инфекции. Также могут потребоваться другие анализы, такие как анализы крови.
Ваш терапевт может решить направить вас к специалисту в вашей местной больнице. Тесты, которые могут быть выполнены, включают:
- рентген грудной клетки
- более подробное сканирование, такое как сканирование компьютерной томографии (КТ)
В некоторых случаях могут потребоваться дополнительные тесты, чтобы выяснить, где находится кровь. приходящий из.Например, вам может быть назначен тест под названием бронхоскопия. Здесь основные дыхательные пути ваших легких исследуются с помощью трубки с камерой на одном конце.
Распространенные причины кашля с кровью
Информация, приведенная ниже, может дать вам лучшее представление о том, что может быть причиной кровавого кашля.
Не используйте его для постановки диагноза — всегда доверьте это врачу.
Наиболее частой причиной кровохарканья является инфекция грудной клетки.
При обнаружении конкретной причины наиболее частыми причинами являются:
- пневмония — отек (воспаление) ткани в одном или обоих легких, обычно вызванный инфекцией, вызванной микробом (бактерией или вирусом)
- бронхит — инфекция основных дыхательных путей легких (бронхов), вызывающая их раздражение и воспаление (это может быть вызвано вирусом или бактериями, хотя вирусный бронхит встречается гораздо чаще)
- туберкулез (ТБ) — a тяжелая инфекция легких, связанная с лихорадкой и потоотделением, которую можно лечить антибиотиками
Иногда сильное носовое кровотечение или кровотечение изо рта или горла может вызвать выделение крови в слюне при кашле.
Менее распространенные причины кашля с кровью
Реже кашель с кровью может быть результатом:
Иногда в 15–20 процентах случаев причина не может быть обнаружена, и она больше никогда не повторяется.
