Что такое деменция: признаки, стадии, профилактика
При деменции резко ухудшается основная функция человека — когнитивная (мыслительная). Ухудшается память, нарушается речь, становится сложно не только работать, но и заниматься простыми бытовыми делами. Сам термин «деменция» переводится с латыни как «слабоумие».
Чаще деменция развивается у пожилых людей, но неправильно считать её проявления нормой и неизбежностью. Это приобретённое патологическое состояние, которое можно предотвратить, отсрочить или смягчить с помощью своевременных мер.
Важно диагностировать деменцию как можно раньше, чтобы продлить фазу активной жизни и сохранить ясность ума. За консультацией врача по поводу когнитивных нарушений и заболеваний нервной системы вы можете обратиться в «Медицинский центр на Ботанической».
Что такое деменция и как она проявляется
Деменция не является заболеванием в привычном понимании слова. Согласно Международной классификации болезней, это синдром, то есть комплекс связанных общей причиной симптомов. Он отмечается при некоторых заболеваниях мозга или развивается в силу других факторов.
Он отмечается при некоторых заболеваниях мозга или развивается в силу других факторов.
Один из первых признаков деменции — нарушение памяти. Слабеет как долговременная, так и кратковременная память: пациент может забывать знакомые маршруты и имена, переспрашивать одни и те же сведения, терять личные принадлежности и т. д. Вместе с этим нарушается способность усваивать и обрабатывать информацию.
Дополнительно при деменции отмечается хотя бы одна группа симптомов из следующего перечня (или сразу несколько):
- Нарушается способность мыслить логически и решать сложные задачи.
- Ухудшается критическое мышление. Это значит, что пациент с деменцией не может самостоятельно принимать решения и распоряжаться деньгами, он перестаёт видеть опасности в окружающей среде.
- Нарушается речевая функция. Человек делает ошибки и забывает привычные слова, перестаёт понимать фразы в переносном смысле, делает паузы при разговоре. С развитием синдрома ему всё сложнее становится выражать свои мысли и общаться с близкими.

- Теряется способность мыслить абстрактными категориями.
- Ухудшается способность зрительно распознавать предметы в пространстве. Человек с трудом узнаёт людей по лицам, может забыть, как выглядит его дом и зачем нужны окружающие предметы. При этом физически зрение может оставаться хорошим — дело именно в когнитивной функции.
- Меняется поведение человека и распадается личность. Может сузиться круг интересов, появиться апатия, агрессия по отношению к окружающим, резкие перепады настроения и желание избегать социальных контактов.
Типы деменции и причины её развития
В зависимости от того, какими причинами вызвана деменция, выделяют несколько типов этого синдрома:
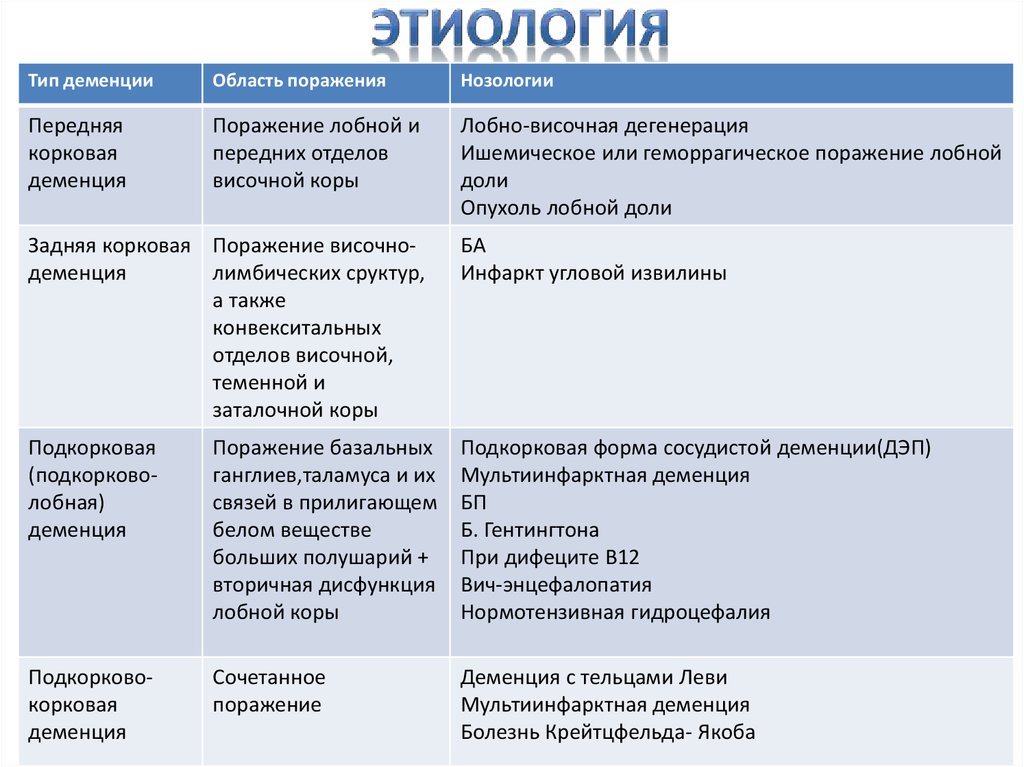
- Деменция вследствие заболеваний нервной системы (также её называют атрофической). Она развивается из-за поражения клеток мозга при болезни Паркинсона, Альцгеймера, Пика и других патологиях. К этому же типу относится деменция с тельцами Леви — патологическими образованиями белковой природы внутри нервных клеток.

- Сосудистая деменция. Её причиной могут стать патологии сосудов головного мозга — от артериальной гипертензии до инсульта.
- Смешанная. К этому типу относят деменцию, которая возникла на фоне сочетания нескольких болезней или факторов риска.
Также к причинам развития деменции относятся отравления сильнодействующими препаратами и солями металлов, нарушения обмена веществ (в том числе, сахарный диабет), инфекционные поражения головного мозга, травмы и опухоли, тяжёлая алкогольная зависимость. Данные причины перечислены в медицинском руководстве «Деменции» (под ред. академика Н.Н. Яхина).
Все патологии и факторы объединяет одно: они разрушают клетки головного мозга. Причём поражение может быть очаговым, ведь заболевания затрагивают разные доли главного органа нервной системы — лобную, височную, теменную и т. д. В зависимости от причины и характера поражения может различаться и комплекс симптомов при сравнении клинической картины нескольких пациентов.
Стадии деменции
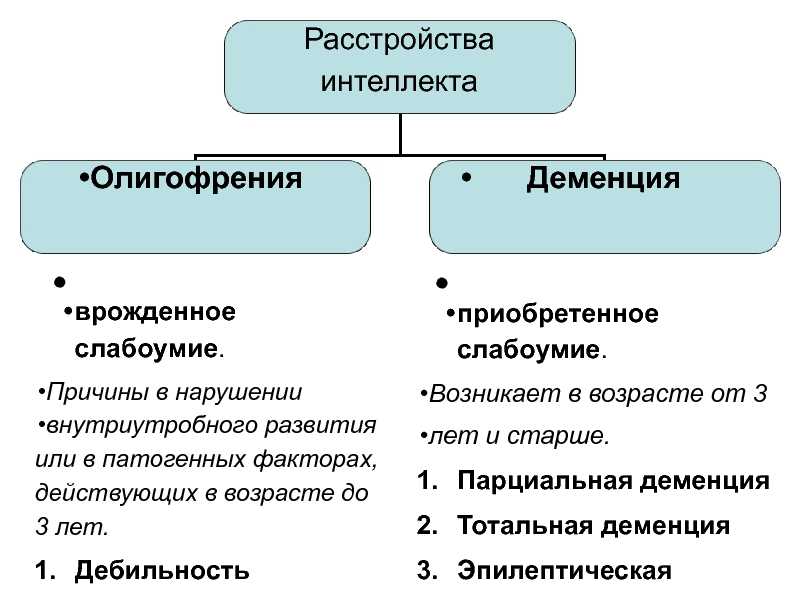
Важная характеристика деменции: при этом синдроме не просто отмечаются интеллектуальные нарушения. Деменцию диагностируют лишь в тех случаях, когда из-за серьёзных нарушений больной теряет способность вести социальную жизнь, трудиться и обслуживать себя в быту. До этого момента говорят о постепенном снижении мыслительной функции, которое может длиться несколько лет.
Получается, что собственно деменция — это самая тяжёлая степень когнитивных нарушений, когда они приобретают максимальную выраженность. Однако синдром тоже развивается по определённым ступеням.
В зависимости от тяжести проявлений выделяют три стадии деменции:
- Лёгкая. Пациент не может полноценно работать и общаться с другими людьми в силу интеллектуальных нарушений, его интерес к обычным увлечениям и занятиям ослабевает. Но при этом он остаётся самостоятельным в быту и ориентируется в своём доме.
- Умеренная. Человек теряет способность пользоваться простейшими бытовыми предметами и приборами без помощи близких, постоянно нуждается в сопровождении.
 Однако по-прежнему может самостоятельно одеться, поднести ложку ко рту или выполнить другие простейшие действия.
Однако по-прежнему может самостоятельно одеться, поднести ложку ко рту или выполнить другие простейшие действия. - Выраженная. Такому пациенту требуется практически круглосуточная помощь, так как он полностью дезадаптирован. На этой стадии говорят о так называемом «старческом слабоумии».
Кроме того, различают деменцию очаговую и глобальную. Очаговые нарушения затрагивают память и интеллект человека, но его личность и критическое мышление сохраняются. Для глобальной же деменции характерен постепенный распад личности, серьёзные изменения в поведении, потеря способности мыслить критически.
Деменция — болезнь пожилых: как когнитивные нарушения связаны с возрастом
Деменция — это синдром, от которого в подавляющем большинстве случаев страдают именно пожилые люди. Сосудистые патологии, проблемы с обменом веществ, заболевания нервной системы чаще проявляются в зрелом возрасте в силу естественных причин, а ведь именно они приводят к нарушениям мыслительной функции.
Причём риск развития деменции у пожилых растёт с возрастом. По данным исследований, среди людей старше 55 лет процент заболевших составляет до 8%, тогда как после 80 лет вероятность столкнуться с когнитивными нарушениями многократно увеличивается (вплоть до 40–45%).
Российские ученые Е.Е. Васенина, О.С. Левин и С.Г. Сонин подсчитали, что в России в 2017 году насчитывалось 1,7 миллиона больных деменцией, а во всём мире их число приблизилось к 50 миллионам (по материалам научной статьи названного коллектива авторов).
Вместе с увеличением продолжительности жизни будет расти и количество пациентов с когнитивными нарушениями — таков прогноз учёных. Поэтому крайне важно раннее выявление болезни, профилактика и поддерживающая терапия.
Диагностика деменции
Диагностировать деменцию бывает сложно ввиду того, что у пациентов может существенно различаться и набор симптомов, и причины, которые привели к когнитивным нарушениям. Как правило, диагностика деменции проходит в несколько этапов и начинается с первичной консультации.
Чтобы прояснить клиническую картину, врачу важно:
- побеседовать с пациентом или ухаживающим за ним человеком, собрать анамнез. Врач использует специально разработанный для этой цели опросник и узнает, когда появились первые признаки деменции и в чём именно заключаются когнитивные сложности. Далее специалист задает вопросы об образе жизни и здоровье пациента и выясняет, какие из факторов риска присутствуют;
- оценить физическое состояние — походку, координацию движений, беглость речи;
- провести короткий когнитивный тест по одной из принятых в медицинском сообществе методик;
- установить, вызвана ли деменция обратимыми или необратимыми причинами. Для этого могут потребоваться лабораторные анализы.
Если первичную беседу и осмотр проводит терапевт, у него есть основания предполагать развитие деменции, врач направит пациента к профильному специалисту для детальной диагностики и дальнейшего лечения.
Часто люди медлят с обращением к врачу, потому что боятся услышать диагноз «деменция» и списывают первые признаки заболевания на обычные возрастные изменения.
Деменция неизлечима?
Действительно, полностью обратить процесс вспять и излечить начавшуюся деменцию современная медицина пока не в силах. Но неправильно относиться к деменции как к непоправимому состоянию, при котором всякое лечение бессмысленно.
Без поддерживающей терапии не обойтись, ведь она способна во многом смягчить симптомы, замедлить развитие болезни и улучшить качество жизни больных деменцией. К тому же деменция может иметь разную природу, не всегда её причиной становятся неизлечимые нейродегенеративные заболевания. В ряде случаев синдром вызван нарушениями метаболизма или инфекциями, которые поддаются лечению.
Медикаментозное лечение деменции и его особенности
В некоторых случаях врач может назначить специализированные препараты, чтобы замедлить развитие болезни и улучшить состояние пациента. Это может потребоваться, например, при инфекционных поражениях мозга, болевом синдроме, бессоннице и в других ситуациях.
Это может потребоваться, например, при инфекционных поражениях мозга, болевом синдроме, бессоннице и в других ситуациях.
В зависимости от типа деменции и её клинических проявлений врач может назначить противодементные, сосудисто-метаболические препараты, а также антидепрессанты, снотворные или нейропротекторы. Если деменции сопутствуют сосудистые патологии или нарушения обмена веществ, могут быть назначены показанные при этих состояниях медикаменты.
При этом не забывайте, что бесконтрольный приём лекарств опасен. Ведь препараты, которые стимулируют улучшения при одном типе деменции, часто бывают противопоказаны при когнитивных нарушениях другой природы.
Что ещё важно знать о медикаментозном лечении деменции:
- Выписанные специалистом препараты важно принимать регулярно, иначе их эффективность будет низкой. Людям, ухаживающим за пациентами с деменцией, важно понимать, что пожилой человек с когнитивными нарушениями не в состоянии сам контролировать приём лекарств — ему нужна постоянная помощь.
 При этом медикаменты следует хранить в недоступном месте и давать в строгой дозировке.
При этом медикаменты следует хранить в недоступном месте и давать в строгой дозировке. - Большинство лекарств не дают мгновенного результата. Первых улучшений, как правило, стоит ожидать в течение нескольких недель после начала терапии.
- Лекарства выписываются на короткий срок (обычно до 3 месяцев), а затем важно вновь пообщаться с врачом и скорректировать терапию, чтобы она действительно эффективно противостояла развитию деменции.
- Помните о побочных эффектах и возможной несочетаемости разных препаратов между собой. Чтобы врач мог корректно подобрать лекарства и при необходимости найти им замену, важно сообщать специалисту обо всех медикаментах, которые принимает человек с деменцией.
Нелекарственные методики лечения
Эффективно воздействовать на когнитивную сферу позволяют также нелекарственные методы поддерживающей терапии для пациентов с деменцией. Они применяются одновременно с приёмом медикаментов, которые назначил лечащий врач.
Преимущество этих методик в том, что они не имеют противопоказаний и применяются при любом типе деменции, за исключением самой тяжёлой стадии.
Какие методы восстановления когнитивной функции показаны при деменции:
- Когнитивный тренинг. В ходе тренинга заучиваются несложные фрагменты стихотворений, читаются вслух отрывки текста и выполняются другие упражнения.
- Когнитивная стимуляция. Предполагает воздействие на разные органы чувств, чаще проводится в группе. Занятие может включать разминку, несложные игры, пение, инсценировки, решение загадок и другую деятельность.
- Биографический тренинг. Так как при деменции часто страдает долговременная память, полезно повторять и восстанавливать события прошлого.
- Музыкальная терапия, арт-терапия. Интерес пациентов с деменцией к внешнему миру со временем угасает, поэтому важно хотя бы в ходе специальных занятий поддерживать связь со сферой искусства, продолжать образование и развитие в упрощённой форме.

- Дневниковые записи. Практика ведения дневника не только полезна для сохранения речевой функции, но и позволяет пациентам фиксировать собственные эмоции и переживания.
- Прогулки и лёгкие физические упражнения — двигательная активность в любой форме очень желательна.
Важно проводить занятия ежедневно, уделяя им достаточно времени, чтобы получить положительный эффект.
Профилактика деменции: как предотвратить развитие синдрома
К сожалению, полностью обезопасить себя от когнитивных нарушений невозможно: часто их провоцируют непредсказуемые и не до конца объяснённые наукой патологии (к которым относится, например, болезнь Альцгеймера).
Однако в мире признано несколько направлений профилактики деменции. Они эффективны потому, что примерно в 35% случаев деменция возникает в силу модифицируемых факторов риска. Заблаговременно исключив эти факторы, можно снизить риск когнитивных нарушений в пожилом возрасте.
Какие меры профилактики наиболее действенны и важны:
- Физическая активность. Именно физкультура сегодня считается основой профилактики, поскольку оказывает комплексное воздействие на организм, предупреждает прямые и косвенные факторы риска. Важно систематически заниматься физкультурой на протяжении всей жизни или приступить к этому как можно раньше, пока когнитивная функция не начала снижаться. Особую пользу головному мозгу приносят интенсивные тренировки, но если для них есть противопоказания — занимайтесь по мере сил, адекватно возрасту. Физические упражнения не только влияют на психологическое состояние здорового человека в настоящем, но и защищают нервные клетки и могут предотвратить интеллектуальный спад в будущем.
- Поддержание веса тела в пределах нормы. Ожирение, а вследствие него сосудистые заболевания и диабет — серьёзные факторы риска, которых лучше избегать.
- Лечение артериальной гипертензии.
 Если это заболевание выявлено в раннем возрасте, важно не пускать его на самотёк и состоять на учёте у кардиолога. Задача данного направления профилактики — восстановить здоровье сердечно-сосудистой системы до того, как сбои в её работа спровоцируют необратимые поражения клеток мозга.
Если это заболевание выявлено в раннем возрасте, важно не пускать его на самотёк и состоять на учёте у кардиолога. Задача данного направления профилактики — восстановить здоровье сердечно-сосудистой системы до того, как сбои в её работа спровоцируют необратимые поражения клеток мозга. - Мыслительная активность и многоступенчатое образование. Чтобы когнитивные функции не пострадали в пожилом возрасте, важно давать мозгу достаточную и постоянную нагрузку. Доказано, что у людей, которые закончили только начальную школу и перестали учиться в 11–12 лет, в полтора раза выше риск когнитивных нарушений. При этом полное среднее или высшее образование существенно снижает вероятность развития деменции.
- Отказ от курения и употребления спиртного. Разрушение клеток мозга под действием этилового спирта или никотина — одна из косвенных причин деменции, которую следует заблаговременно исключить.
- Активная социальная жизнь.
 Недостаток общения с другими людьми и добровольная изоляция в раннем возрасте также могут служить факторами риска. Поэтому важно поддерживать достаточное количество контактов с коллегами, друзьями и близкими.
Недостаток общения с другими людьми и добровольная изоляция в раннем возрасте также могут служить факторами риска. Поэтому важно поддерживать достаточное количество контактов с коллегами, друзьями и близкими. - Здоровый рацион, в который обязательно должны входить фрукты, овощи и рыба, а процент мясной и молочной продукции лучше снизить. Это так называемая диета средиземноморского типа, которая благотворно влияет на состояние сосудов и организма в целом.
Диагностика и лечение деменции в Москве
Старческая деменция имеет репутацию неизлечимого заболевания, но важно помнить, что некоторые её формы поддаются профилактике. Кроме того, даже если поражённые клетки мозга нельзя восстановить, грамотное лечение способно замедлить дегенеративные процессы и существенно улучшить качество жизни человека, столкнувшегося с синдромом. При любом типе деменции пациент должен получать необходимую лекарственную и нелекарственную терапию, а также полноценный уход, помощь в быту и моральную поддержку.
Вы можете обратиться к специалистам «Медицинского центра на Ботанической» за подробной консультацией по поводу профилактики или лечения деменции. Помните, что страшен не диагноз — страшно неведение и отсутствие квалифицированной помощи в тот момент, когда многое зависит от неё.
ЗАПИСАТЬСЯ НА ПРИЕМ
Нажимая на кнопку «Записаться», вы подтверждаете согласие с условиями Политики конфиденциальности.
главное, поставить правильный диагноз – новости МЕДСИ
10.10.2022
Сегодня медицина предлагает различные методы лечения и ведения пациентов с деменцией (стойким снижением познавательной деятельности, нарушением памяти и других когнитивных процессов). Однако должен соблюдаться базовый принцип — грамотная дифференциация диагноза, так как деменция может быть разной этиологии. Как не допустить ошибку в постановке диагноза, и какие диагностические инструменты важно использовать, рассказал профессор Виктор Александрович Шахнович на заседании Ученого Совета ГК «МЕДСИ», которое состоялось 27 сентября в Клинико-диагностическом центре МЕДСИ на Белорусской под председательством профессора Геннадия Александровича Коновалова.
Виктор Александрович Шахнович, доктор медицинских наук, профессор, член Ученого Совета ГК МЕДСИ, представил доклад «Деменция. Как не дать мозгу стареть». По словам эксперта, в нашей стране существует неправильное отношение к проблеме деменций, в том числе со стороны медицинского сообщества. Бывает, что врачи путают такие диагнозы, как болезнь Альцгеймера и сосудистая деменция, хотя это совершенно разные патологии и требуют разных терапевтических подходов.
Болезнь Альцгеймера встречается в 34% случаев среди всех случаев деменции, чаще ей подвержены люди от 40 лет. А вот сосудистой деменции отводится 18% случаев, и распространена она в категории пациентов старше 65 лет.
Чаще всего к врачам попадают пациенты с возрастными нарушениями памяти, и на основании размытых жалоб врачи ставят ошибочный диагноз. «Существуют совершенно четкие данные МРТ, отображающие характерологические особенности именно болезни Альцгеймера. В первую очередь, это подкорковые ядра, а не сосудистые очаги, которые мы можем видеть при сосудистой деменции», — сказал Виктор Александрович.
В первую очередь, это подкорковые ядра, а не сосудистые очаги, которые мы можем видеть при сосудистой деменции», — сказал Виктор Александрович.
Помимо этого, для диагностики когнитивных расстройств разработаны нейропсихологические методики, которые, тем не менее, редко используются врачами. Хотя они совершенно четко определяют нарушения памяти, что не является основным симптомом болезни Альцгеймера, при которой идет нарушение гена.
Дополнительными методами диагностики, без которых дифференцировать диагноз практически невозможно, являются суточный мониторинг артериального давления, ЭКГ, УЗИ брахиоцефальных артерий, транскраниальная допплерография, а также анализы крови, включая определение липидного статуса, и оценка эластичности сосудов. «Почему важны и два последних анализа? Дело в том, что они помогают выявить именно сосудистую природу нарушения памяти, а не ставить болезнь Альцгеймера тем пациентам, у которых ее нет», — пояснил профессор.
МРТ также помогает определить первопричину когнитивных изменений. Например, на снимках можно четко увидеть дисциркуляторную энцефалопатию или перенесенный инфаркт головного мозга, которые и привели к нарушению памяти.
Среди основных факторов риска развития нарушения памяти на первом месте — нарушения ритма и проводимости сердца, затем идет артериальная гипертензия. Требуется время, чтобы эти патологические состояния привели к изменениям и подвигли пациента обратиться к неврологу с жалобами. То есть часто у таких больных пропускаются первичные ситуации, своевременная коррекция которых позволила бы не допустить ухудшения состояния. Поэтому комплекс из кардиологического и неврологического обследования на сегодня необходим каждому человеку, начиная с определенного возраста.
Лечение нарушений памяти зависит от этиологии проблемы. Однако важен базовый принцип для эффективности лекарственной терапии — этапность в приеме медикаментов, а также использование комбинированных инфузионных антигипоксантов. Одним из прорывов в терапии больных с деменцией является электростимуляция головного мозга, когда к определенным точкам на голове прикладываются электроды, подсоединенные к аппарату, вырабатывающему слабые электрические импульсы.
Одним из прорывов в терапии больных с деменцией является электростимуляция головного мозга, когда к определенным точкам на голове прикладываются электроды, подсоединенные к аппарату, вырабатывающему слабые электрические импульсы.
При любых видах деменции пациент должен находиться под динамическим наблюдением невролога, терапевта, нейропсихолога. Необходимо регулярное проведение анализов крови для своевременного выявления и коррекции сопутствующих соматических патологий, транскраниальной допплерографии для оценки изменений артериального и венозного кровотока, а также оценка по нейропсихологическим и двигательным шкалам для решения о повторном курсе лечения в условиях стационара.
Что такое слабоумие? Симптомы, типы и диагностика
Болезнь Альцгеймера и связанные с ней деменцииОсновы болезни Альцгеймера и деменции
На этой странице:
Деменция — это потеря когнитивных функций — мышления, памяти и рассуждений — до такой степени, что это мешает человеку в повседневной жизни и деятельности. Некоторые люди с деменцией не могут контролировать свои эмоции, и их личность может измениться. Степень тяжести деменции варьируется от самой легкой стадии, когда она только начинает влиять на функционирование человека, до самой тяжелой стадии, когда человек должен полностью зависеть от других в выполнении основных повседневных действий, таких как самостоятельный прием пищи.
Некоторые люди с деменцией не могут контролировать свои эмоции, и их личность может измениться. Степень тяжести деменции варьируется от самой легкой стадии, когда она только начинает влиять на функционирование человека, до самой тяжелой стадии, когда человек должен полностью зависеть от других в выполнении основных повседневных действий, таких как самостоятельный прием пищи.
Деменция поражает миллионы людей и чаще встречается по мере взросления людей (около одной трети всех людей в возрасте 85 лет и старше может иметь ту или иную форму деменции), но это , а не нормальный этап старения. Многие люди доживают до 90 лет и старше без каких-либо признаков деменции.
Существует несколько различных форм деменции, в том числе наиболее распространенная болезнь Альцгеймера.
Признаки и симптомы деменции возникают, когда когда-то здоровые нейроны (нервные клетки) в головном мозге перестают работать, теряют связь с другими клетками мозга и умирают. В то время как все теряют некоторые нейроны с возрастом, люди с деменцией испытывают гораздо большую потерю.
Признаки и симптомы могут различаться в зависимости от типа и могут включать:
- Потеря памяти, неверные суждения и спутанность сознания
- Трудности с речью, пониманием и выражением мыслей, чтением и письмом
- Бродить и заблудиться в знакомом районе
- Проблемы с ответственным обращением с деньгами и оплатой счетов
- Повторяющиеся вопросы
- Использование необычных слов для обозначения знакомых объектов
- Выполнение обычных ежедневных задач занимает больше времени
- Потеря интереса к обычной повседневной деятельности или событиям
- Галлюцинации или бред или паранойя
- Импульсивное действие
- Не заботиться о чувствах других людей
- Потеря равновесия и проблемы с передвижением
У людей с нарушениями интеллекта и развития также может развиться деменция с возрастом, и в этих случаях распознать их симптомы может быть особенно сложно. Важно учитывать текущие способности человека и отслеживать изменения с течением времени, которые могут сигнализировать о деменции.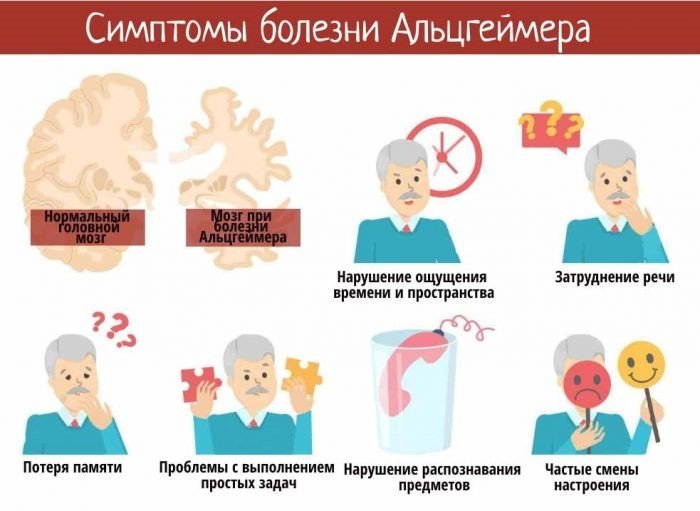
Что вызывает слабоумие?
Деменция является результатом изменений в определенных областях мозга, которые приводят к тому, что нейроны (нервные клетки) и их связи перестают работать должным образом. Исследователи связывают изменения в мозге с определенными формами деменции и выясняют, почему эти изменения происходят у одних людей, но не у других. У небольшого числа людей были идентифицированы редкие генетические варианты, вызывающие деменцию.
Хотя мы пока точно не знаем, что может предотвратить деменцию, если вообще что-либо, но в целом здоровый образ жизни может помочь снизить факторы риска.
-
Клинические испытания по деменции
Требуются добровольцы для клинических испытаний, направленных на изучение способов снижения риска развития деменции. Присоединившись к одному из этих исследований, вы сможете больше узнать о факторах риска развития деменции и предоставить полезную информацию, которая поможет вам и другим снизить риск развития деменции.

Какие существуют виды деменции?
Различные нейродегенеративные расстройства и факторы способствуют развитию слабоумия посредством прогрессирующей и необратимой потери нейронов и функционирования мозга. В настоящее время не существует лекарства от любого типа деменции.
Типы деменции включают:
- Болезнь Альцгеймера, наиболее распространенный диагноз деменции среди пожилых людей. Это вызвано изменениями в головном мозге, в том числе аномальными накоплениями белков, известных как амилоидные бляшки и клубки тау.
- Лобно-височная деменция, редкая форма деменции, которая, как правило, возникает у людей моложе 60 лет. Она связана с аномальными количествами или формами белков тау и TDP-43.
- Деменция с тельцами Леви, форма деменции, вызванная аномальными отложениями белка альфа-синуклеина, называемого тельцами Леви.
- Сосудистая деменция, форма деменции, вызванная состояниями, которые повреждают кровеносные сосуды в головном мозге или прерывают приток крови и кислорода к мозгу.

- Смешанная деменция, сочетание двух или более типов деменции. Например, в ходе вскрытий пожилых людей, страдающих деменцией, исследователи установили, что у многих людей наблюдается сочетание изменений головного мозга, связанных с различными формами деменции.
Ученые изучают, как процессы, лежащие в основе болезни при различных формах деменции, начинаются и влияют друг на друга. Они также продолжают исследовать различные расстройства и болезненные процессы, которые способствуют деменции. Например, на основании результатов вскрытия исследователи недавно охарактеризовали другую форму деменции, известную как ПОЗДНЯЯ. Дальнейшее получение знаний об основных причинах деменции поможет исследователям лучше понять эти состояния и разработать более персонализированные стратегии профилактики, лечения и ухода.
Узнайте больше о том, как исследователи используют невропатологию для решения вопросов и сложностей, связанных с деменцией, в Внутри мозга: роль невропатологии в исследованиях болезни Альцгеймера .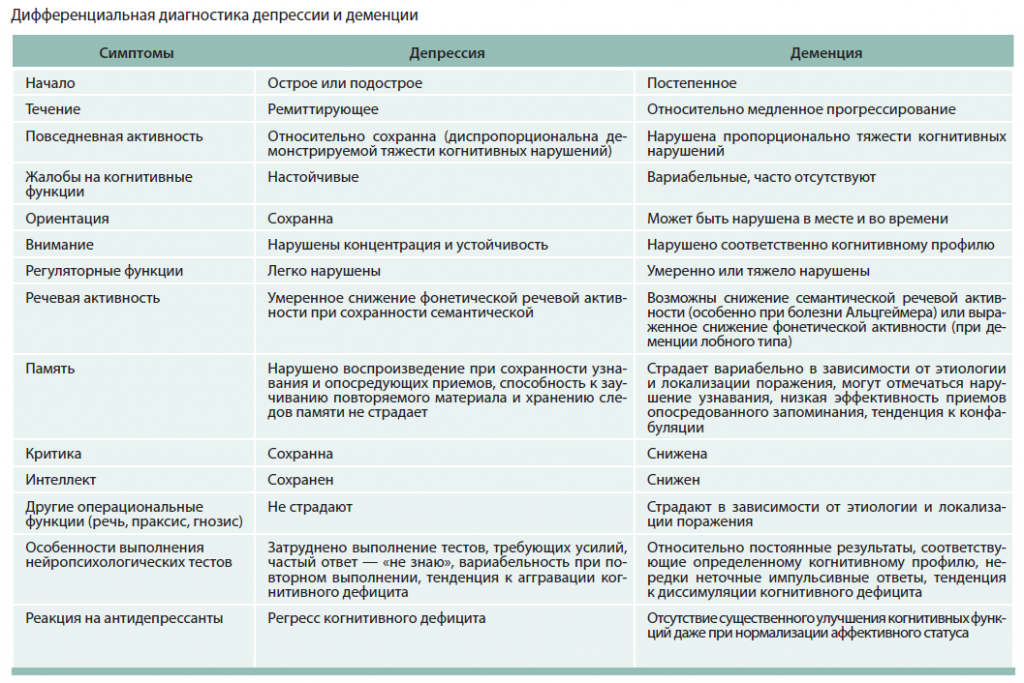
-
Что ПОЗДНО?
Исследователи, изучающие, что происходит внутри мозга после смерти, недавно помогли охарактеризовать новую форму деменции: возрастную энцефалопатию TDP-43 с преобладанием лимбической системы (ПОЗДНЯЯ). LATE вызывает симптомы, сходные с болезнью Альцгеймера, включая проблемы с мышлением, памятью и рассуждениями, но имеет другие основные причины, связанные с аномальными кластерами белка, называемого TDP-43. Этот белок также участвует в развитии лобно-височной деменции, но в ПОСЛЕДНИХ изменениях головного мозга наблюдается другой характер, и он имеет тенденцию поражать людей старше 80 лет. Например, группа исследователей проанализировала мозг 6,19 человек.6 человек со средним возрастом на момент смерти 88 лет и обнаружили, что почти у 40% из них могло быть ПОЗДНО.
В настоящее время не существует способа диагностировать ПОЗДНИЕ заболевания у живых людей. Исследователи работают над дальнейшим изучением причин и факторов риска ПОЗДНЯХ, а также над определением путей, которые могли бы помочь врачам в разработке методов диагностики ПОЗДНИХ заболеваний.

Другие состояния, вызывающие слабоумие или симптомы, подобные слабоумию, включают:
- Гидроцефалия нормального давления, патологическое накопление спинномозговой жидкости в головном мозге
- Болезнь Крейтцфельдта-Якоба, редкое заболевание головного мозга
- Болезнь Гентингтона, наследственное прогрессирующее заболевание головного мозга
- Хроническая травматическая энцефалопатия, вызванная повторной черепно-мозговой травмой
- Деменция, связанная с ВИЧ, редкое заболевание, возникающее при распространении вируса ВИЧ в головной мозг
- Злоупотребление алкоголем в течение длительного периода времени
- Травма головы, например, сотрясение мозга в результате падения или несчастного случая
- Эмоциональные проблемы, такие как стресс, тревога и депрессия
- Делирий, внезапное состояние замешательства и дезориентации
Кроме того, такие заболевания, как опухоли, дефицит витаминов, побочные эффекты лекарств или проблемы с щитовидной железой, почками или печенью, также могут вызывать серьезные проблемы с памятью, напоминающие слабоумие. Некоторые причины симптомов деменции можно остановить или даже обратить вспять с помощью лечения. Например, нормотензивная гидроцефалия часто проходит при лечении.
Некоторые причины симптомов деменции можно остановить или даже обратить вспять с помощью лечения. Например, нормотензивная гидроцефалия часто проходит при лечении.
Сходство симптомов различных деменций может затруднить постановку точного диагноза. Но правильный диагноз важен для получения соответствующего лечения.
Как диагностируется деменция?
Чтобы диагностировать деменцию, врачи сначала оценивают наличие у человека основного, потенциально излечимого состояния, которое может быть связано с когнитивными трудностями. Медицинский осмотр для измерения артериального давления и других показателей жизнедеятельности, а также лабораторные анализы крови и других жидкостей для проверки уровня различных химических веществ, гормонов и витаминов могут помочь выявить или исключить возможные причины симптомов.
Обзор медицинской и семейной истории человека может дать важные сведения о риске развития деменции. Типичные вопросы могут включать в себя вопросы о том, передается ли деменция в семье, как и когда появились симптомы, об изменениях в поведении и личности, а также о том, принимает ли человек определенные лекарства, которые могут вызвать или усугубить симптомы.
Для диагностики деменции также можно использовать следующие процедуры:
- Когнитивные и неврологические тесты. Используемые для оценки мышления и физического функционирования, эти тесты включают оценку памяти, решения проблем, языковых и математических навыков, а также баланса, сенсорной реакции и рефлексов.
- Сканирование мозга. Эти тесты могут выявить инсульты, опухоли и другие проблемы, которые могут вызвать деменцию. Сканирование также выявляет изменения в структуре и функциях мозга. Наиболее распространенные сканы:
- Компьютерная томография (КТ), которая использует рентгеновские лучи для получения изображений головного мозга и других органов
- Магнитно-резонансная томография (МРТ), при которой магнитные поля и радиоволны используются для получения подробных изображений структур тела, включая ткани, органы, кости и нервы
- Позитронно-эмиссионная томография (ПЭТ), которая использует излучение для получения изображений активности мозга, например использования энергии, или конкретных молекул в различных областях мозга.

- Психиатрическая экспертиза. Если у кого-то наблюдаются изменения в поведении или настроении, может быть рекомендовано психиатрическое обследование, чтобы определить, является ли депрессия или другое состояние психического здоровья причиной или фактором, способствующим возникновению симптомов у человека.
- Генетические тесты. Некоторые формы слабоумия вызываются генами человека. В этих редких случаях генетический тест, назначенный врачом, может помочь людям узнать, есть ли у них измененные гены. Важно поговорить с консультантом по генетическим вопросам до и после тестирования, а также с членами семьи и врачом. Существуют также генетические тесты, которые ищут генетические вариации, влияющие на риск развития деменции, но эти тесты нельзя использовать для диагностики деменции.
- Анализы спинномозговой жидкости (ЦСЖ). CSF представляет собой прозрачную жидкость, которая окружает головной и спинной мозг, обеспечивая защиту, изоляцию и питательные вещества.
 Врачи собирают спинномозговую жидкость, выполняя люмбальную пункцию, также называемую спинномозговой пункцией. Измерение уровней белков или других веществ в спинномозговой жидкости может быть использовано для диагностики болезни Альцгеймера или других типов деменции.
Врачи собирают спинномозговую жидкость, выполняя люмбальную пункцию, также называемую спинномозговой пункцией. Измерение уровней белков или других веществ в спинномозговой жидкости может быть использовано для диагностики болезни Альцгеймера или других типов деменции. - Анализы крови. Теперь многие врачи могут, в зависимости от наличия в конкретном штате, отражающего рекомендации Управления по санитарному надзору за качеством пищевых продуктов и медикаментов США, заказать анализ крови для измерения уровня бета-амилоида, белка, который аномально накапливается у людей с болезнью Альцгеймера. Несколько других анализов крови находятся в разработке. В настоящее время результаты анализа крови сами по себе не должны использоваться для диагностики деменции, но могут приниматься во внимание наряду с другими тестами. Однако доступность этих диагностических тестов по-прежнему ограничена.
Некоторые анализы и процедуры, используемые для диагностики деменции, могут не покрываться медицинской страховкой. Проконсультируйтесь со своей страховой компанией и поговорите со своей медицинской командой, чтобы определить, какие варианты могут подойти вам лучше всего.
Проконсультируйтесь со своей страховой компанией и поговорите со своей медицинской командой, чтобы определить, какие варианты могут подойти вам лучше всего.
Раннее выявление симптомов важно, поскольку некоторые причины можно успешно лечить. Однако во многих случаях причина деменции неизвестна и не поддается эффективному лечению. Тем не менее, получение раннего диагноза может помочь в управлении состоянием и планировании наперед. На ранних стадиях деменции люди могут продолжать свою повседневную деятельность. По мере прогрессирования болезни людям потребуется применять новые стратегии, чтобы помочь приспособиться.
Заблаговременное планирование может также включать решение о том, что произойдет, если и когда болезнь станет более серьезной. Иногда человек с деменцией добровольно жертвует свой мозг после смерти. Пожертвование мозга помогает исследователям изучать заболевания головного мозга, такие как болезнь Альцгеймера и связанное с ней слабоумие. Изучая мозг умерших людей, исследователи уже многое узнали о том, как типы деменции влияют на мозг и как мы могли бы лучше лечить и предотвращать их. Но многое еще предстоит понять. При пожертвовании в рамках научного исследования или в NIH NeuroBioBank семья не оплачивает пожертвование и отчет о вскрытии. Узнайте больше о донорстве мозга.
Но многое еще предстоит понять. При пожертвовании в рамках научного исследования или в NIH NeuroBioBank семья не оплачивает пожертвование и отчет о вскрытии. Узнайте больше о донорстве мозга.
Кто может диагностировать деменцию?
Посещение лечащего врача часто является первым шагом для людей, которые испытывают изменения в мышлении, движении или поведении. Однако для диагностики деменции часто обращаются к неврологам — врачам, специализирующимся на заболеваниях головного мозга и нервной системы. Гериатрические психиатры, нейропсихологи и гериатры также могут диагностировать деменцию. Ваш лечащий врач может помочь вам найти специалиста.
Если в вашем районе нет специалиста, обратитесь за направлением в отделение неврологии ближайшей медицинской школы. Больница медицинской школы также может иметь клинику слабоумия, которая предоставляет экспертную оценку. Вы также можете посетить каталог центров исследования болезни Альцгеймера, чтобы узнать, есть ли рядом с вами центр, финансируемый NIA.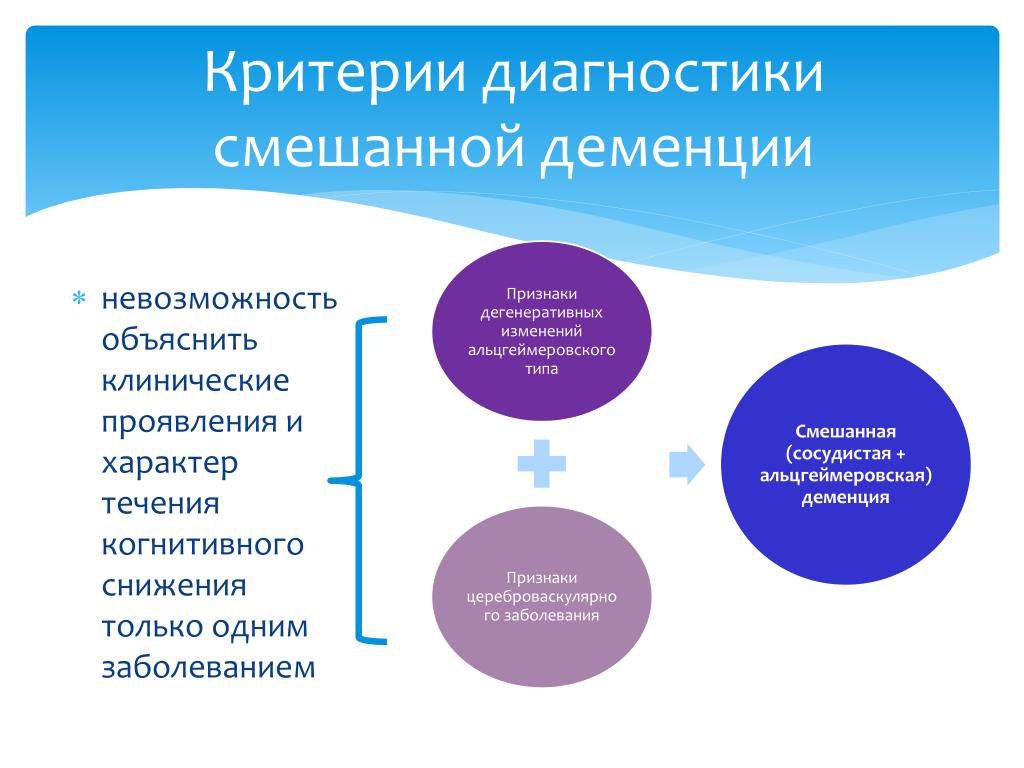 Исследователи в этих центрах могут помочь с постановкой диагноза и медицинским лечением состояний.
Исследователи в этих центрах могут помочь с постановкой диагноза и медицинским лечением состояний.
Для получения дополнительной информации о деменции
Образовательно-справочный центр NIA по болезни Альцгеймера и связанной с ней деменции (ADEAR)
800-438-4380
[email protected]
www.nia.nih.gov/alzheimers
NIA Центр ADEAR предлагает информацию и бесплатные печатные публикации о болезни Альцгеймера и связанных с ней деменциях для семей, лиц, осуществляющих уход, и медицинских работников. Сотрудники центра ADEAR отвечают на телефонные звонки, электронную почту и письменные запросы и направляют к местным и национальным ресурсам.
Alzheimers.gov
www.alzheimers.gov
Посетите веб-сайт Alzheimers.gov для получения информации и ресурсов по болезни Альцгеймера и связанным с ней деменциям со всего федерального правительства.
Ассоциация болезни Альцгеймера
800-272-3900
866-403-3073 (телетайп)
info@alz. org
org
www.alz.org
Alzheimer’s Foundation of America 3 10 3 69002 2-8484
info@ alzfdn.org
www.alzfdn.org
Этот контент предоставлен Национальным институтом старения NIH (NIA). Ученые NIA и другие эксперты проверяют этот контент, чтобы убедиться, что он точен и актуален.
Контент проверен:
08 декабря 2022 г.
Статьи по теме
Что такое лобно-височные расстройства? Причины, симптомы и лечение
Связанные деменции
На этой странице:
Лобно-височные расстройства (ЛВД), иногда называемые лобно-височной деменцией, являются результатом поражения нейронов в лобных и височных долях головного мозга. Результатом может стать множество возможных симптомов, в том числе необычное поведение, эмоциональные проблемы, проблемы с общением, трудности с работой или трудности при ходьбе. ЛВД встречается редко и, как правило, возникает в более молодом возрасте, чем другие формы деменции. Примерно 60% людей с ЛВД находятся в возрасте от 45 до 64 лет.
Примерно 60% людей с ЛВД находятся в возрасте от 45 до 64 лет.
ЛВД прогрессирует, то есть симптомы со временем ухудшаются. На ранних стадиях у людей может быть только один симптом. По мере прогрессирования болезни появляются другие симптомы, так как поражается больше частей мозга. Трудно предсказать, как долго проживет человек с ЛВД. Некоторые люди живут более 10 лет после постановки диагноза, в то время как другие живут менее двух лет после постановки диагноза.
В настоящее время нет лекарства от ЛВД, и нет методов лечения, замедляющих или останавливающих прогрессирование заболевания, но есть способы помочь справиться с симптомами.
Что означают эти термины?
Поделитесь этой инфографикой и помогите распространить информацию о различных типах деменции. Одна из проблем, с которой сталкиваются люди, живущие с этими расстройствами, семьи, врачи и исследователи, заключается в том, какую терминологию использовать. Здесь мы использовали термин лобно-височные расстройства для характеристики этой группы заболеваний и аббревиатуру ЛВД, которая обычно используется для их обозначения. Другие используемые термины включают дегенерацию лобно-височной доли и лобно-височную деменцию, но важно отметить, что при некоторых лобно-височных расстройствах первичными симптомами являются проблемы с речью или движением, а не симптомы деменции. Врачи и психологи диагностируют различные формы ЛВД на основе симптомов человека, а также результатов сканирования мозга и генетических тестов.
Другие используемые термины включают дегенерацию лобно-височной доли и лобно-височную деменцию, но важно отметить, что при некоторых лобно-височных расстройствах первичными симптомами являются проблемы с речью или движением, а не симптомы деменции. Врачи и психологи диагностируют различные формы ЛВД на основе симптомов человека, а также результатов сканирования мозга и генетических тестов.
Каковы типы и симптомы ЛВД?
На ранних стадиях может быть трудно определить, какой тип ЛВД у человека, потому что симптомы и порядок их появления могут различаться у разных людей. Кроме того, одни и те же симптомы могут проявляться при разных заболеваниях и варьироваться от одной стадии заболевания к другой, так как поражаются разные части мозга.
Симптомы ЛВД часто понимают неправильно. Члены семьи и друзья могут подумать, что человек плохо себя ведет, что приводит к гневу и конфликту. Важно понимать, что люди с этими расстройствами не могут контролировать свое поведение и другие симптомы и не осознают свою болезнь.
Существует три типа лобно-височных расстройств (ЛВД): поведенческий вариант лобно-височной деменции (бвЛВД), первично-прогрессирующая афазия (ППА) и двигательные расстройства.
Поведенческий вариант лобно-височной деменции
Наиболее распространенная ЛВД, бвЛВД, включает изменения личности, поведения и суждений. У людей с этим расстройством могут быть проблемы с когнитивными функциями, но их память может оставаться относительно сохранной. Симптомы могут включать:
- Проблемы планирования и определения последовательности (продумывание того, какие шаги будут первыми, вторыми и т. д.)
- Трудности приоритизации задач или действий
- Повторение одного и того же действия или произнесение одного и того же слова снова и снова
- Импульсивное поведение или высказывание или действие неуместных вещей без учета того, как другие воспринимают такое поведение
- Потеря интереса к семье или занятиям, которые раньше их волновали
Со временем могут возникнуть языковые и/или двигательные проблемы, и человеку, живущему с ЛВД, потребуется больше ухода и наблюдения.
Первично-прогрессирующая афазия
PPA включает изменения в способности общаться — использовать язык, чтобы говорить, читать, писать и понимать, что говорят другие. Это включает в себя трудности с использованием или пониманием слов (афазия) и трудности с правильной речью (например, невнятная речь). Люди с ППА могут иметь один или оба этих симптома. Они могут стать немыми или не могут говорить.
У многих людей с ППА развиваются симптомы деменции. Проблемы с памятью, рассуждениями и суждениями поначалу незаметны, но со временем могут развиться. Кроме того, у некоторых людей с ППА могут наблюдаться значительные поведенческие изменения, подобные наблюдаемым при бвЛВД, по мере прогрессирования заболевания.
Существует три типа PPA, классифицированных по типам языковых проблем, которые появляются первыми.
- Семантический ППА: Человек постепенно теряет способность понимать отдельные слова, а иногда и узнавать лица знакомых людей и обычные предметы.

- Аграмматический PPA: У человека все больше и больше затруднений с речью, и он может пропускать слова, связывающие существительные и глаголы (например, to, from, the). В конце концов, человек может вообще не иметь возможности говорить. Со временем у человека могут развиться двигательные симптомы, подобные тем, которые наблюдаются при кортико-базальном синдроме.
- Logoopenic PPA: Человек с трудом подбирает нужные слова во время разговора, но может понимать слова и предложения. У человека нет проблем с грамматикой.
Исследователи не до конца понимают биологическую основу различных типов PPA. Но они надеются однажды связать определенные языковые проблемы с изменениями в мозге, которые их вызывают.
Двигательные расстройства
Два редких неврологических двигательных расстройства, связанных с ЛВД, кортико-базальный синдром и прогрессирующий надъядерный паралич, возникают при поражении частей мозга, контролирующих движение. Расстройства могут также повлиять на мыслительные и языковые способности.
Расстройства могут также повлиять на мыслительные и языковые способности.
- Кортикобазальный синдром может быть вызван кортико-базальной дегенерацией — постепенной атрофией (усадкой) и потерей нервных клеток в определенных отделах головного мозга. Эта дегенерация вызывает прогрессирующую потерю способности контролировать движения, обычно начиная примерно с 60 лет. Наиболее заметным симптомом может быть апраксия, неспособность использовать руки или руки для выполнения движения, несмотря на нормальную силу, например, трудности с закрытием кнопок или работой с маленькими предметами. Техника. Другие симптомы могут включать ригидность мышц и затрудненное глотание. Симптомы могут сначала появиться на одной стороне тела, но в конечном итоге поражаются обе стороны. Иногда у человека с корково-базальным синдромом сначала возникают языковые проблемы или проблемы с ориентацией объектов в пространстве, а позже развиваются двигательные симптомы. Не у всех с корково-базальным синдромом есть проблемы с памятью, познанием, речью или поведением.

- Прогрессирующий надъядерный паралич вызывает проблемы с равновесием и ходьбой. Люди с этим расстройством обычно двигаются медленно, испытывают необъяснимые падения, теряют выражение лица и имеют ригидность тела, особенно в области шеи и верхней части тела — симптомы, сходные с симптомами болезни Паркинсона. Отличительным признаком этого расстройства являются проблемы с движениями глаз, особенно при взгляде вниз. Эти симптомы могут придать лицу неподвижный взгляд. Также могут развиться проблемы с поведением, памятью, решением проблем и суждением.
Другие типы ЛВД, связанные с движением, включают лобно-височную деменцию с паркинсонизмом и лобно-височную деменцию с боковым амиотрофическим склерозом (ЛВД-БАС).
- Лобно-височная деменция с паркинсонизмом может быть наследственным заболеванием, вызванным генетическим вариантом тау. Симптомы включают проблемы с движением, сходные с таковыми при болезни Паркинсона, такие как замедление движений, скованность и проблемы с равновесием, а также изменения в поведении или языке.

- ЛВД-БАС , также называемая ЛВД с болезнью двигательных нейронов, представляет собой комбинацию бвЛВД и БАС, последний широко известен как болезнь Лу Герига. В дополнение к поведенческим и/или языковым изменениям, наблюдаемым при бвЛВД, люди с ЛВД-БАС испытывают прогрессирующую мышечную слабость, наблюдаемую при БАС, мелкие подергивания и покачивания мышц. Сначала могут появиться симптомы любого заболевания, а со временем могут развиться другие симптомы. У некоторых людей с ЛВД-БАС были обнаружены изменения в определенных генах, хотя в большинстве случаев они не являются наследственными.
Что вызывает ЛВД?
Ученые начинают понимать биологическую и генетическую основу изменений, наблюдаемых в клетках головного мозга, которые приводят к ЛВД.
Ученые описывают ЛВД, используя образцы изменений в мозге, наблюдаемые при вскрытии после смерти. Эти изменения включают потерю нейронов и аномальное количество или формы белков, называемых тау и TDP-43. Эти белки встречаются в организме естественным образом и помогают клеткам функционировать должным образом. Когда белки не работают должным образом по причинам, которые еще до конца не изучены, нейроны в определенных областях мозга повреждаются.
Эти белки встречаются в организме естественным образом и помогают клеткам функционировать должным образом. Когда белки не работают должным образом по причинам, которые еще до конца не изучены, нейроны в определенных областях мозга повреждаются.
В большинстве случаев причина ЛВД неизвестна. Люди с семейной историей ЛВД более склонны к развитию такого расстройства. Примерно от 10 до 30% бвЛВД обусловлено конкретными генетическими причинами.
ЛВД, передающееся по наследству, часто связано с вариантами (постоянными изменениями) в определенных генах. Гены — это основные единицы наследственности, которые сообщают клеткам, как производить белки, необходимые организму для функционирования. Даже небольшие изменения в гене могут привести к образованию аномального белка, что может привести к изменениям в головном мозге и, в конечном итоге, к заболеванию.
Ученые обнаружили несколько разных генов, мутация которых может привести к ЛВД:
- Тау-ген (также называемый геном MAPT) — Изменение в этом гене вызывает аномалии в белке, называемом тау, который затем образует клубки внутри нейронов и в конечном итоге приводит к разрушению клеток головного мозга.
 Наследование варианта этого гена означает, что у человека почти наверняка разовьется лобно-височное расстройство, обычно bvFTD, но точный возраст начала и симптомы невозможно предсказать.
Наследование варианта этого гена означает, что у человека почти наверняка разовьется лобно-височное расстройство, обычно bvFTD, но точный возраст начала и симптомы невозможно предсказать. - Ген GRN — Изменение в этом гене может привести к снижению выработки белка програнулина, что, в свою очередь, приводит к нарушению работы другого белка, TDP-43, в клетках мозга. В результате могут возникнуть многие лобно-височные расстройства, хотя наиболее распространенным является бвЛВД. Ген GRN может вызывать разные симптомы у разных членов семьи и вызывать начало заболевания в разном возрасте.
- Ген C9ORF72 — Необычное изменение в этом гене, по-видимому, является наиболее распространенной генетической аномалией при семейных лобно-височных расстройствах и семейном БАС. Этот вариант может вызвать лобно-височное расстройство, БАС или оба состояния.
В последние годы исследователи обнаружили несколько других генетических изменений в генах, которые приводят к редким семейным типам лобно-височных нарушений.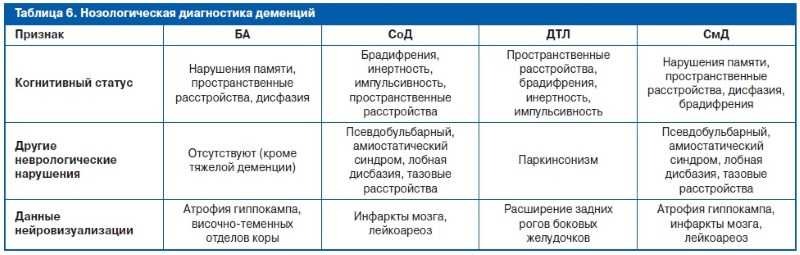 На эти другие варианты приходится менее 5% всех случаев ЛВД.
На эти другие варианты приходится менее 5% всех случаев ЛВД.
Семьи, страдающие наследственными и семейными формами ЛВД, могут помочь ученым продвигать исследования, участвуя в клинических исследованиях и испытаниях. Для получения дополнительной информации поговорите со специалистом в области здравоохранения или посетите поисковик клинических испытаний Alzheimers.gov.
-
История Брайана
У Брайана, адвоката, начались проблемы с организацией своих дел. Со временем его юридическая фирма поручила ему заниматься только бумажной работой. Жена Брайана думала, что у него депрессия, потому что его отец умер двумя годами ранее. 56-летний Брайан лечился от депрессии, но его симптомы ухудшались. Он стал более неорганизованным и начал делать сексуальные комментарии подругам своей жены. Еще более тревожным было то, что он не понимал и не заботился о том, что его поведение беспокоит его семью и друзей. Со временем у Брайана возникли проблемы с оплатой счетов, и он стал менее привязан к своей жене и маленькому сыну.
 Через три года после того, как у Брайана появились симптомы, его консультант порекомендовал пройти неврологическое обследование. У Брайана диагностировали поведенческий вариант ЛВД — наиболее распространенную форму ЛВД.
Через три года после того, как у Брайана появились симптомы, его консультант порекомендовал пройти неврологическое обследование. У Брайана диагностировали поведенческий вариант ЛВД — наиболее распространенную форму ЛВД.
Как диагностируется ЛВД?
ЛВД трудно диагностировать, потому что симптомы схожи с симптомами других заболеваний. Например, bvFTD иногда неправильно диагностируют как расстройство настроения, такое как депрессия. Чтобы еще больше запутать ситуацию, человек может страдать как ЛВД, так и другим типом деменции, например, болезнью Альцгеймера. Кроме того, поскольку эти расстройства встречаются редко, врачи могут не знать их признаков и симптомов.
Для диагностики лобно-височной деменции врач может:
- Проведите обследование и спросите о симптомах
- Посмотреть личный и семейный анамнез
- Используйте лабораторные тесты, чтобы исключить другие состояния
- Заказать генетическое тестирование
- Проведение тестов для оценки памяти, мышления, языковых навыков и физического функционирования
- Заказать визуализацию головного мозга
Психиатрическая экспертиза может помочь определить, является ли депрессия или другое психическое заболевание причиной или фактором, способствующим этому состоянию.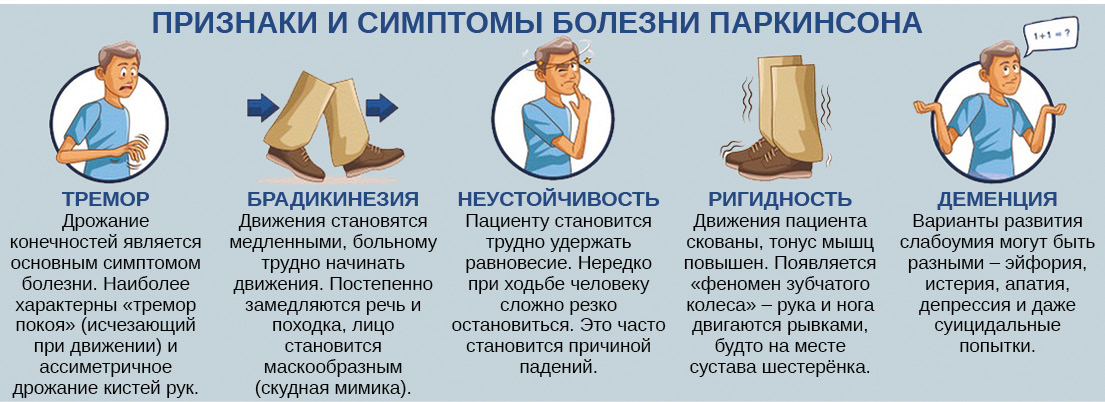 Только генетические тесты в семейных случаях или вскрытие головного мозга после смерти человека могут подтвердить диагноз ЛВД.
Только генетические тесты в семейных случаях или вскрытие головного мозга после смерти человека могут подтвердить диагноз ЛВД.
Исследователи изучают способы более ранней и точной диагностики ЛВД и их отличия от других типов деменции. Одна область исследований включает биомаркеры, такие как белки или другие вещества в крови или спинномозговой жидкости, которые можно использовать для измерения прогрессирования заболевания или эффектов лечения. Исследователи также изучают способы улучшения визуализации мозга и нейропсихологического тестирования.
Лечение и ведение ЛВД
Пока не существует лекарства от ЛВД и способа замедлить или предотвратить эти заболевания. Однако есть способы справиться с симптомами. Группа специалистов — врачей, медсестер, логопедов, физиотерапевтов и эрготерапевтов — знакомых с этими расстройствами, может помочь в лечении.
-
Клинические испытания лобно-височных расстройств
Требуются добровольцы для клинических испытаний, направленных на тестирование методов лечения ЛВД.
 Присоединившись к одному из этих исследований, вы можете узнать больше о том, как справляться с симптомами ЛВД, и поделиться полезной информацией, чтобы помочь другим в будущем.
Присоединившись к одному из этих исследований, вы можете узнать больше о том, как справляться с симптомами ЛВД, и поделиться полезной информацией, чтобы помочь другим в будущем.
Управление изменениями поведения при ЛВД
Изменения поведения, связанные с ЛВД, могут расстраивать и расстраивать членов семьи и других опекунов. Понимание изменений в личности и поведении и знание того, как на них реагировать, может уменьшить разочарование и помочь обеспечить наилучший уход за человеком с ЛВД.
Управление поведенческими симптомами может включать несколько подходов. Вот несколько стратегий, которые следует учитывать:
- Постарайтесь принять, а не бросать вызов человеку с поведенческими симптомами. Спор или рассуждения не помогут, потому что они не могут контролировать свое поведение или видеть, что они необычны или расстраивают других. Вместо этого будьте как можно более чуткими и поймите, что это болезнь «говорит».
- Возьмите «тайм-аут», когда расстроены — сделайте глубокий вдох, сосчитайте до 10 или выйдите из комнаты на несколько минут.

- Чтобы справиться с апатией, ограничьте выбор и предложите конкретный выбор. Открытые вопросы, такие как «Что ты хочешь сделать сегодня?» на них сложнее ответить, чем на конкретные, например, «Вы хотите пойти в парк или на прогулку?».
- Поддерживайте регулярный график, уменьшите отвлекающие факторы и измените окружающую среду, чтобы уменьшить путаницу и улучшить сон человека.
- Если компульсивное переедание является проблемой, рассмотрите возможность наблюдения за едой, ограничения выбора продуктов, запирания шкафов и холодильника и отвлечения человека другими делами.
Для обеспечения безопасности человека и его семьи лицам, осуществляющим уход, возможно, придется взять на себя новые обязанности или организовать уход, в котором раньше не было необходимости.
Существуют лекарства для лечения определенных поведенческих симптомов. Антидепрессанты, называемые селективными ингибиторами обратного захвата серотонина, обычно назначают для лечения социальной расторможенности и импульсивного поведения. Люди с агрессией или бредом иногда принимают низкие дозы антипсихотических препаратов. Если какое-то лекарство не работает, врач может попробовать другое. Всегда консультируйтесь с врачом перед изменением, добавлением или прекращением приема препарата или добавки.
Люди с агрессией или бредом иногда принимают низкие дозы антипсихотических препаратов. Если какое-то лекарство не работает, врач может попробовать другое. Всегда консультируйтесь с врачом перед изменением, добавлением или прекращением приема препарата или добавки.
Лечение языковых проблем при FTD
Лечение PPA преследует две цели: поддержание языковых навыков и использование новых инструментов и других способов общения. Лечение, адаптированное к конкретной языковой проблеме человека и стадии PPA, как правило, работает лучше всего. Поскольку языковые способности со временем ухудшаются, по мере прогрессирования болезни могут потребоваться различные стратегии. Могут помочь следующие стратегии:
- Используйте блокнот для общения (альбом фотографий с именами людей и объектов), жесты и рисунки для общения без разговоров.
- Храните списки слов или фраз на компьютере или телефоне, на которые можно указать.
- Говорите медленно и четко, используйте простые предложения, ждите ответов и при необходимости просите разъяснений.
- Поработайте с логопедом, знакомым с PPA, чтобы определить лучшие инструменты и стратегии для использования. Обратите внимание, что многие речевые патологи обучены лечить афазию, вызванную инсультом, что требует стратегий, отличных от тех, которые используются при PPA.
-
История Мэри Энн
Мэри Энн, ведущая новостей на телевидении в течение 20 лет, начала испытывать проблемы с чтением ночных новостей. Сначала ее врач подумал, что у нее проблемы со зрением, но тесты показали, что ее зрение было нормальным. 52-летняя Мэри Энн, обычно творческая и энергичная, с трудом выполняла задания и озвучивала свои идеи на собраниях сотрудников. Со временем ее уволили с работы. Мэри Энн подала заявление на получение пособий по нетрудоспособности по системе социального обеспечения, для чего требовалось медицинское обследование. Ее симптомы озадачили нескольких врачей, пока невролог не диагностировал логопеническую ППА. Логопед научил Мэри Энн пользоваться персональным цифровым помощником для выражения слов и фраз.
 На случай непредвиденных обстоятельств Мэри Энн носит в бумажнике карточку, объясняющую ее состояние.
На случай непредвиденных обстоятельств Мэри Энн носит в бумажнике карточку, объясняющую ее состояние.
Лечение двигательных проблем при ЛВД
Лекарства, физиотерапия и трудотерапия могут обеспечить умеренное облегчение двигательных симптомов ЛВД. Врач, который специализируется на этих расстройствах, может назначить лечение.
Людям с кортико-базальным синдромом лекарства от болезни Паркинсона могут дать некоторое временное улучшение. Физиотерапия и трудотерапия могут помочь человеку легче передвигаться. Логопедия может помочь им справиться с языковыми симптомами.
Людям с прогрессирующим надъядерным параличом лекарства от болезни Паркинсона иногда обеспечивают временное облегчение медлительности, скованности и проблем с равновесием. Упражнения помогают сохранить гибкость суставов, а утяжеленные приспособления для ходьбы, такие как ходунки с мешками с песком на нижней передней ступеньке, помогают сохранять равновесие. Проблемы с речью, зрением и глотанием обычно не поддаются медикаментозному лечению. Антидепрессанты показали скромный успех. Людям с аномальными движениями глаз иногда назначают бифокальные очки или специальные очки, называемые призмами.
Проблемы с речью, зрением и глотанием обычно не поддаются медикаментозному лечению. Антидепрессанты показали скромный успех. Людям с аномальными движениями глаз иногда назначают бифокальные очки или специальные очки, называемые призмами.
Люди с ЛВД-БАС обычно быстро угасают в течение двух-трех лет. В это время физиотерапия может помочь в лечении мышечных симптомов, также могут быть полезны ходунки или кресло-коляска. Логопедия может помочь человеку сначала говорить более четко. Позже можно использовать другие способы общения, например, синтезатор речи. Симптомы расстройства БАС в конечном итоге делают невозможным стоять, ходить, есть и дышать самостоятельно.
Врачи, медсестры, социальные работники, физиотерапевты, эрготерапевты и логопеды, знакомые с этими состояниями, могут гарантировать, что люди с двигательными расстройствами получат надлежащее лечение, а лица, осуществляющие уход, помогут им жить как можно лучше.
Будущее лечения ЛВД
Исследователи продолжают изучать биологические изменения в организме, включая генетические варианты и белки, которые приводят к ЛВД, а также выявлять и тестировать возможные новые лекарства и другие методы лечения. Они также разрабатывают более эффективные способы отслеживания прогрессирования заболевания, чтобы лечение, когда оно станет доступным, могло быть направлено нужным людям. В настоящее время проводятся клинические испытания и исследования для продвижения этих усилий. Участвовать могут люди с ЛВД и здоровые люди. Чтобы узнать больше, поговорите со своим поставщиком медицинских услуг или посетите Поиск клинических испытаний Alzheimers.gov.
Они также разрабатывают более эффективные способы отслеживания прогрессирования заболевания, чтобы лечение, когда оно станет доступным, могло быть направлено нужным людям. В настоящее время проводятся клинические испытания и исследования для продвижения этих усилий. Участвовать могут люди с ЛВД и здоровые люди. Чтобы узнать больше, поговорите со своим поставщиком медицинских услуг или посетите Поиск клинических испытаний Alzheimers.gov.
Где пройти диагностику и лечение ЛВД
Columbia-Presbyterian Medical Center
Отделение неврологии
New York, NY
646-426-3876
Houston Methodist Hospital
Отделение лобно-височной дегенерации
19 TX 19, Houston 7650
Университет Индианы Школа медицины
Центр болезни Альцгеймера Индианы
Индианаполис, Индиана
317-963-5500
Медицинский факультет Университета Джонса Хопкинса
Клиника лобно-височной деменции и слабоумия в молодом возрасте
Baltimore, MD
410-955-5147
Massachusetts General Hospital
Отделение лобно-височных заболеваний
Boston, MA
617-6179 002 Клиника Майо
Отделение Неврология
Rochester, MN
507-538-3270
Jacksonville, FL
904-953-0853
Phoenix or Scottsdale, AZ
800-446-2279
Northwestern University Feinberg School of Medicine
Центр когнитивной неврологии и болезни Альцгеймера Месулама
Чикаго, Иллинойс
312-908-9339
Университет Алабамы, Бирмингем
Отделение неврологии, Отделение расстройств памяти
35-796 Бирмингем17 92 9000
Калифорнийский университет, Лос-Анджелес
Клиника нейроповедения
Лос-Анджелес, Калифорния
310-794-1195
Калифорнийский университет, Сан-Диего
Исследовательский центр болезни Альцгеймера Шили-Маркос
La Jolla, CA
858-822-4800
University of California, San Francisco
Memory and Aging Center
San Francisco, CA
415-353-2057
900tempo9 University of Pennsylvania Health System 10 оральная дегенерация Center
Philadelphia, PA
215-349-5863
Washington University
Отделение неврологии
St. Louis, MO
Louis, MO
314-362-1408
Для получения дополнительной информации о FTD
Образовательно-справочный центр NIA по болезни Альцгеймера и связанной с ним деменции (ADEAR)
800-438-4380
[email protected]
www.nia.nih.gov/alzheimers
Центр NIA ADEAR предлагает информацию и бесплатные печатные публикации о болезни Альцгеймера и связанных с ней деменциях для семей, опекунов и медицинских работников. Сотрудники центра ADEAR отвечают на телефонные звонки, электронную почту и письменные запросы и направляют к местным и национальным ресурсам.
Alzheimers.gov
www.alzheimers.gov
Посетите веб-сайт Alzheimers.gov для получения информации и ресурсов по болезни Альцгеймера и связанным с ней деменциям со всего федерального правительства.
Ассоциация лобно-височной дегенерации
866-507-7222
[email protected]
www.theaftd.org
Национальный институт неврологических расстройств и инсульта (NINDS) 2-507-7222 904-39 904-39 904-39 904-39 79 мозгинфо@ниндс .
