симптомы и признаки аппендицита у женщин и мужчин
При рождении у каждого человека есть отросток слепой кишки — аппендикс. Этот орган до сих пор остается загадкой для медиков. В прошлом веке его было принято удалять «заранее», чтобы предотвратить острый и реже хронический аппендицит, сейчас врачи призывают отказаться от подобной практики по ряду многих причин. Воспаление червеобразного отростка является тяжелым заболеванием, которое почти всегда лечат хирургическим путем. Гораздо реже встречается хроническая форма. Любому человеку необходимо знать, где находится аппендицит, ранние признаки заболевания.
Что такое аппендицит?
Червеобразный отросток прямой кишки присутствует с рождения в организме. Воспаление этого органа во многих ситуациях происходит спонтанно, без каких-либо явных предпосылок, развивается в виде острого заболевания. Аппендицит у женщин нередко путают с гинекологическими заболеваниями — острым воспалением яичником, внематочной беременностью, поэтому важна быстрая и адекватная диагностика.
Состояние больного уже через несколько часов становится критическим и угрожающим жизни. По этой причине с момента изобретения антибиотиков в тридцатых-сороковых годах прошлого века и до конца столетия врачи едва ли не настаивали: удалять превентивно (меры, принимаемые до наступления неблагополучного события) червеобразный отросток.
Но теперь это врачебное мнение считается устаревшим. Несмотря на то, что аппендицит — по-прежнему тяжелое и опасное для жизни состояние, удалять невоспаленный отросток кишечника гастроэнтерологи не советуют. Это связано с тем, что орган долгое время считался рудиментом, оставшимся в наследство от предков-пещерных людей, но «лишних» органов у человека нет.
Аппендикс нужен в качестве:
- Утилизации части веществ «про запас».
- В червеобразном отростке живут симбиотические бактерии.
- С помощью аппендикса организм восстанавливается, если погибают основные колонии.
 Воспаленный аппендикс
Воспаленный аппендикс
Таким образом, аппендикс служит защитой от дисбактериоза — довольно распространенного диагноза в современном мире. Тем не менее, оперативное вмешательство по-прежнему считается единственным приемлемым вариантом терапии острого аппендицита — состояния, когда происходит воспаление червеобразного отростка слепой кишки. В редких случаях отмечается вялотекущая форма болезни — так называемый, хронический аппендицит, в отличие от острого, он не является показанием к немедленной полостной операции.
Где находится аппендицит?
Расположение аппендикса человеку без медицинского образования определить сложно. Это связано с тем, что кишечник, в отличие от «зафиксированных» на своих местах органов — сердца, легких, печени, пластичен, петли могут перемещаться внутри брюшной полости.
На точную локализацию влияют такие факторы:
- пол;
- возраст;
- рост;
- телосложение — у худых людей петли распределены свободнее, у полных лежат «теснее»;
- индивидуальные особенности.
Кишечник компактно распределен внутри организма. Чем полнее человек, тем ближе друг к другу лежат петли, соответственно, аппендикс будет находиться выше. Также на этот фактор влияет рост — у детей, невысоких людей меньше физического пространства в брюшной полости и пол. Женщины также отличаются более «плотной» анатомией кишечных петель, поскольку в брюшной полости должно оставаться место для яичников, матки и других гинекологических органов. Соответственно, у мужчин петли лежат несколько более свободно.
Тем не менее, поскольку признаки аппендицита достаточно характерны, можно самостоятельно определить локализацию отростка слепой кишки. В норме этот орган никак не ощущается, человек просто не «знает» о его существовании. Необходимость знать, с какой стороны находится аппендицит, связана со своевременным обращением к врачу, от предварительной самодиагностики может зависеть жизнь человека.

При возникновении боли аппендикс «ищут» так:
- Вертикально — определить локализацию справа. Это и есть место, с какой стороны аппендицит обнаруживается чаще всего.
- Мысленно разделить брюшную полость на две горизонтальные части. Приложить ладонь ниже пупка справа.
- Это и есть приблизительное место нахождения отростка слепой кишки, который и провоцируют болезнь, известную как аппендицит.
Необходимо понимать, что размер брыжейки, количество висцерального (внутреннего) жира и другие факторы значительно влияют на смещение аппендикса. С другой стороны, при воспалении болезненность не локализуется в одной точке, может существенно смещаться. Поэтому любая боль в животе у человека, которого не оперировали по поводу острого аппендицита, всегда в первую очередь, подозрительна на данное заболевание. Квалифицированная диагностика помогает точно поставить диагноз, но симптоматику.
Причины
Воспаление червеобразного отростка слепой кишки происходит спонтанно. На данный момент неизвестна какая-либо однозначная причина, провоцирующая острое состояние. Болезнь известна человечеству тысячи лет, первые операции по удалению червеобразного отростка, по данным историков, проводились еще в каменном веке. В античные времена они стали обыденностью, хотя были все еще опасны для жизни из-за отсутствия нормальных лекарств, известных в наше время.
Среди возможных провоцирующих факторов разными врачами-гастроэнтерологами и хирургами упоминаются такие:
- Инфекционный фактор. Эта теория во врачебных кругах остается доминирующей. Она связана с патологическим развитием условно-патогенной микрофлоры, преобладании ее над полезной. В норме «хорошие» бактерии убивают «врагов» кишечника, а в аппендиксе особенно много симбиотических микроорганизмов. Если этот баланс нарушается, запускается патологический процесс.
- Закупорка «привратника». Слепой отросток отделен от остального кишечника привратником, хотя и значительно менее плотным, чем тот, который разделяет желудок и начало петель. Благодаря «привратнику», бактерии могут свободно переходить по мере необходимости. Если этот доступ перекрывается, начинается с одной стороны гибель полезных, с другой — бесконтрольное размножение вредоносных.
- Нехватка питания. Симбионты, обитающие в червеобразном отростке, существуют за счет ресурсов человеческого организма. Они регулярно получают еду, а продукты жизнедеятельности уходят дальше по кишечнику, чтобы быть выведенными из организма наряду с другими токсинами. Недостаток пищи также вызывает массовую гибель симбионтов.
- Застой крови в сосудах червеобразного отростка. Кровь перестает циркулировать, вследствие чего начинается некроз тканей.
Эти факторы описывают механизм аппендицита. С другой стороны, если анализировать, что именно приводит к нежелательным результатам, можно выявить подобные закономерности:
- В группе риска лица, страдающие запорами, поскольку у них образуются каловые камни. Медленная перистальтика чревата закупоркой слепого отростка.
- Аппендицит у женщин порой возникает на фоне инфекций гинекологических органов, когда вредные бактерии «перемещаются» из яичников, труб или матки к другим участкам организма. Расположено все близко, а хронические инфекции могут субъективно почти не ощущаться в течение долгих лет.
- Люди, страдающие хроническими энтеритами, гастритами, колитами и любыми другими воспалительными заболеваниями ЖКТ, также рискуют получить острый приступ аппендицита.
- Кишечные паразиты — иначе говоря, глисты или простейшие вызывают обструкцию на отдельных участках. Червеобразный отросток служит их частой «жертвой».
- Неправильное питание. Переедание, обилие грубой клетчатки, жирной пищи и других трудноперевариваемых продуктов, способны спровоцировать приступ аппендицита.
Однако в подавляющем большинстве случаев причины остаются неизвестными, а заболевание относится к идиопатическим — то есть, возникает «само по себе». Экстренное состояние пропустить невозможно, оно характеризуется яркими симптомами, которые обязательно привлекут к себе внимание больного. Профилактика же сводится к поддержанию правильной работы кишечника, разумной диете без излишеств, своевременному лечению внутренних инфекций.
Симптомы аппендицита
Все заболевания желудка, кишечника, печени и других внутренних органов могут давать схожую симптоматику. Однако признаки аппендицита все-таки достаточно характерны, тем более что с этой точки зрения заболевание изучено очень хорошо. Определить развитие патологического процесса в червеобразном отростке слепой кишки можно начиная с ранних признаков.
Следует внимательно отнестись к следующим:
- Сильная боль. Не забывайте, что локализация не принципиальна — аппендицит склонен «захватывать» всю брюшную полость, давать иррадиацию в другие участки. Определение, где находится аппендикс, имеет только факультативное значение.
- Боль нарастает постоянно и существенно усиливается при движении. Может быть задействована вся поясница, спина, грудина. У некоторых боль отдается в ноги.
- Симптом Ситковского — популярный диагностический прием, заключается в том, что при аппендиците болевые ощущения усиливаются, если лечь на левый бок.
- Симптом Менделя — еще один характерный диагностический критерий. Если нажать в подвздошной области справа, где расположен отросток, а затем резко отпустить, наблюдается сильный приступ боли.
- Присоединяется тошнота, диарея. Она может быть однократной, каловые массы имеют нормальный или желтоватый вид.
- Учащенное мочеиспускание на фоне боли в животе. Этот же признак характерен для гинекологических воспалений у женщин, поэтому нужна квалифицированная диагностика.
- Температура тела поднимается до 38-39 градусов.
- Язык обложен желтоватым налетом, у человека наблюдается гнилостный запах изо рта.

Даже один из этих симптомов — повод немедленно вызывать «скорую помощь». На ранних стадиях воспаления, удаление отростка прямой кишки — это простая полостная операция, которая практически никогда не вызывает осложнений. С другой стороны, если надеяться на «само пройдет», то патологический процесс развивается. В течение нескольких часов некротизированные ткани могут лопнуть, что вызовет попадание огромного количества болезнетворных бактерий в брюшную полость. Развивается перитонит, который до сих пор часто приводит к летальным исходам.
Редкий вид заболевания — хронический аппендицит. Он подразумевает, что воспаление червеобразного отростка негнойное, нет обструкции, наблюдаются только частичные нарушения функционирования этого органа. Врачи «старой закалки» предпочитают удалять и такие аппендиксы — по принципу, «нет опасного органа — нет и риска для жизни пациента». Однако современные доктора могут рекомендовать консервативное лечение.
Лечение
Единственное возможное лечение острой формы заболевания — аппендэктомия, то есть полное удаление червеобразного отростка. Несмотря на доказанность полезных функций, отсутствие этого органа практически не влияет на качество жизни человека, не заставляет придерживаться пожизненных диет.
Об операции нужно знать, что:
- чем быстрее поставлен диагноз и пациент оказывается на операционном столе — тем лучше;
- гнойный и некротизированный аппендицит опаснее неосложненного;
- каждый час промедления чреват перитонитом, поскольку отросток может разорваться в любую минуту;
- в течение суток после операции запрещено есть и пить;
- больного держат около недели в стационаре.
Современные способы удаления сделали операцию максимально простой и нетравматичной. Ее проводят в легких случаях под местным наркозом, общий необходим только при тяжелых формах, особенно если есть спайки или уже начал развиваться перитонит. Пациент получает антибиотикотерапию 7-10 дней после хирургического вмешательства в зависимости от назначения врача.
Для абсолютного большинства пациентов удаление аппендикса становится кратким эпизодом в жизни, про который люди быстро забывают. Главный принцип при малейшем подозрении на воспаление аппендикса — сразу же вызвать «скорую помощь», поскольку диагностика также достаточно простая для профессионалов.
lhealth.ru
Симптомы аппендицита, первые признаки у взрослых
 Аппендицит или воспаление червеобразного отростка слепой кишки (аппендикса) является распространенной патологией, которую лечат только с помощью хирургической операции.
Аппендицит или воспаление червеобразного отростка слепой кишки (аппендикса) является распространенной патологией, которую лечат только с помощью хирургической операции.
Аппендикс – это внутренний орган, который обычно находится в нижнем правом отделе живота.
В группу риска входят как взрослые, так и дети, начиная с 3-х летнего возраста. Симптомы при аппендиците отличаются в зависимости от стадии заболевания и от возраста пациента (молодые женщины болеют чаще, чем мужчины и пожилые люди).
Особенно опасен аппендицит для беременных и для пожилых.
Первый признак аппендицита у мужчин женщин и детей – боль в животе
Основной и главный симптом аппендицита при классическом расположении – постоянная колющая (иногда ноющая) боль, которая начинается внезапно, без ярко выраженной причины, чаще во второй половине дня.
Первоначально характерная болезненность ощущается в районе пупка и выше (это эпигастральная зона), затем наблюдается изменение характера болевых ощущений, они становятся более выраженными, интенсивными и локализуются в правой стороне в подвздошной области (в нижней части живота справа).
Человек в этом состоянии не может легко ходить. Как и при ходьбе, при кашле и при смехе человека беспокоят приступы сильной острой боли. Единственное, что может делать больной – это лежать в определенном положении на правом боку или на спине, иначе значительно усиливается болезненность.
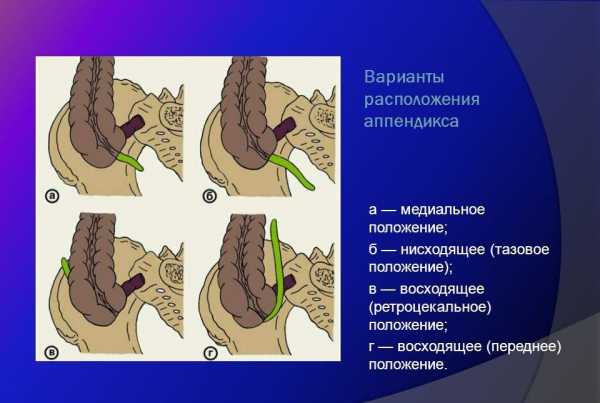
Если расположение аппендикса нетипичное (ретроцекальный аппендицит встречается в 5%-12% случаев, а тазовый в 8 – 19%), то болевые ощущения из эпигастрия (так называют околопупочную область) смещаются не в нижний правый отдел живота, а в паховую область, в поясницу или в подреберье в зависимости от особенностей расположения аппендикса. Хотя сначала, как и при обычном аппендиците, резко возникает постоянная, колющая боль, в этих случаях часто наблюдается медленное нарастание симптомов, выражены они слабо, из-за чего клиническая картина заболевания не яркая.
При тазовом расположении аппендикса (слепая кишка расположена в области малого таза и нередко близко к мочевому пузырю и к прямой кишке) болеть может в зоне над лобком. Болевые ощущения носят неприятный характер и схожи с теми, что наблюдаются при воспалении органов мочеполовой системы.
Важно! Если боль резко стихает и исчезает, это может свидетельствовать о начале процесса омертвения нервных клеток стенок отростка. Это верный признак того, что будет перитонит (который сопровождается очень сильной болью, слабостью, лихорадкой и даже потерей сознания), который приводит к осложнениям и даже к смерти. Поэтому при подозрении на аппендицит надо срочно вызывать скорую помощь.
Стадии развития или виды аппендицита
Общий срок развития аппендицита – 48 часов или двое суток. После этого воспаление приводит к серьезным осложнениям, что опасно для жизни человека.
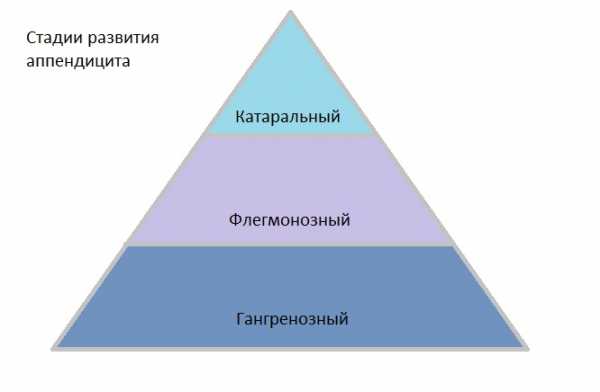
Классификация форм острого аппендицита по степени его развития следующая:
- Классический аппендицит начинается с возникновения благоприятных условий для развития патогенной микрофлоры, в результате чего появляется воспалительный процесс на слизистом слое оболочки внутренних стенок отростка. Это катаральная стадия, при которой симптомы скрытые. Она переходит в поверхностную форму, когда уже видно очаг воспаления. Начальный этап длится в течение первых 12 часов приступа.
- Вторая флегмонозная стадия – это когда начинают появляться развивающиеся деструктивные изменения, приводящие к воспалительным процессам во всех тканях стенок аппендикса. После этого воспаляется брюшина и ее раздражение вызывает главные симптомы или проявления болезни. Первый признак характерная боль в правой подвздошной области. Бывает, что происходит образование нескольких очагов воспаления, тогда говорят о флегмонозно язвенном аппендиците. Длится этот этап около 36 часов и начинается на второй день после начала заболевания. В течение этого времени удаление аппендицита не приводит к тяжелым последствиям и протекает легко для человека.
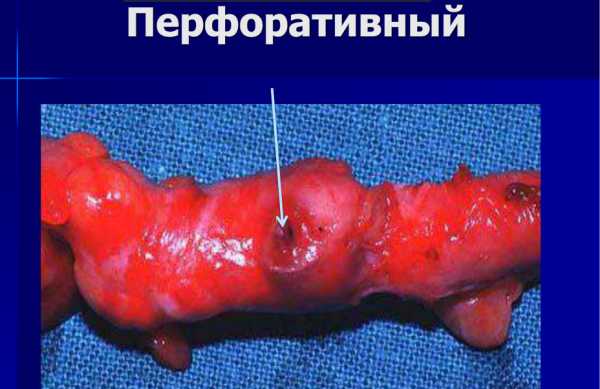
- Гангренозная форма, это запущенная деструктивная стадия поражения, когда из-за некроза (омертвения) тканей отростка происходит потеря чувствительности и у человека исчезают постоянные болевые ощущения. Следующая перфоративная стадия – прободение (разрыв) или перфорация стенок приводит к гнойному перитониту (гной выходит из аппендикса, попадает в брюшную полость). Это сопровождается тем, что резко появляется острая боль, и если срочно не сделать операцию наступает смерть.
Хронический аппендицит встречается в 1% случаев, чаще у молодых женщин. При этом заболевании воспаление червеобразного отростка постепенное, медленно развивающееся. Главный симптом — усиление болезненных ощущений в правой подвздошной области при физических нагрузках, во время напряжения брюшных мышц при дефекации или во время кашля.
Бывает, что симптомы хронического аппендицита беспокоят человека несколько лет. Заболевание может переходить в острую форму на протяжении всего этого периода. В таком случае применяют консервативное лечение, так снимают воспаление, отек и восстановить процесс кровообращения (прием антибиотиков, диета и питание по часам)
Во время периодического обострения появляется тошнота и рвота, а также наблюдаются расстройства стула (запор, либо понос) и другие симптомы острого аппендицита. Для лечения делают операцию по удалению аппендикса (аппендэктомию).
Наиболее частые причины появления аппендицита и его профилактика
Возможные причины появления аппендицита:
- Механическая закупорка просвета червеобразного отростка каловыми камнями из-за запоров (точнее, из-за застоя каловых масс) или закупорку паразитами (при аскаридозе, амебиазе).
- Присутствие онкологических опухолей или других новообразований в просвете аппендикса
- Нарушение кровоснабжения отростка из-за тромбоза
- Деформация аппендикса из-за индивидуальных особенностей его строения
- Смещение отростка во время беременности у женщин
- Переход инфекции на аппендикс от воспаленных органов женской мочеполовой системы (яичников, придатков и т.д.)
- Попадания бактерий в аппендикс из-за дисбактериоза, диареи или повышенного газообразования (метеоризма), а также ругих инфекционных заболеваний
Профилактика аппендицита:
- Правильное питание – наличие в пище достаточного количества овощей и фруктов.
- Лечение от паразитов,
- Лечение с запоров, дисбактериоза, расстройства пищеварения и других нарушений в работе ЖКТ
- Своевременное лечение инфекционных заболеваний
Симптомы у взрослых при аппендиците
Изменение клинической картины у взрослых по часам
| Симптом | I Стадия Катаральный (первые 12 часов) |
II Стадия Флегмонозный (от 12 – 48 часов) |
III Стадия Гангренозный (после 48 часов) |
|---|---|---|---|
| Аппетит и общее состояние организма | Самый ранний признак, потеря аппетита и общий дискомфорт. Плохой сон. | Аппетита нет. Человек может только лежать на правом боку, либо ложится на спину. | Состояние организма, похожее на сильную интоксикацию при пищевом отравлении |
| Боль | Первоначально боль слабая в эпигастральной области (в районе пупка). Если боль с самого начала очень сильная, это говорит о серьезном нарушении кровообращения отростка из-за тромбоза аппендикулярной артерии. | Усиление и локализация боли в правой нижней области живота. | Очень сильная. Затем из-за омертвения нервных клеток, боль стихает. Если аппендицит лопнет или произойдет перфорация отростка и его содержимое выйдет в брюшную полость (инфекция распространяется на брюшную полость), это проявляется резкими болевыми ощущениями. |
| Слабость | Незначительная | Более сильная | Невозможно что-либо делать. Сильная слабость может приводить к потере сознания. Это очень опасное состояние. |
| Температура тела | Нормальная или субфебрильная температура (37,3˚С – 37,5˚С) | Повышение до 38˚С (согласно симптому Видмера температура в правой подмышечной впадине немного выше, чем в левой). В прямой кишке при воспалительных процессах температура выше, чем в подмышке примерно на 10 градусов | Высокая (от 38˚С – 40˚С). Может приводить к гипертермии или к лихорадке |
| Язык | Отсутствует сухость во рту, у основания есть специфический белый налет. | Не сухой, весь белый | Язык сухой и весь белый |
| Тошнота и рвота | Через 6 часов после начала приступа появляется тошнота, рвотный рефлекс слабый. | Однократная или двукратная рвота свидетельствует о развитии деструктивных изменений. Она не дает облегчения и, по сути, является рефлекторной реакцией организма на боль. | |
| Сухость во рту | Нет | Начинается | Сильная |
| Стул | Расстройства дефекации (запор, иногда понос диарея, метеоризм, вздутие живота, жидкий стул) При тазовом расположении аппендикса — частый жидкий стул со слизью и кровью |
||
| Мочеиспускание | Учащенные позывы к мочеиспусканию (дизурия), если аппендицит располагается около мочевого пузыря | ||
| Пульс | Нарушается, если присутствуют сопутствующие заболевания | 80-85 уд./мин. | |
| Давление | Давление повышается, если есть сопутствующие заболевания, которые обостряются при аппендиците. Например, возникает одышка (дыхание затруднено) | Повышенное | |
Симптомы аппендицита у детей
Общее время развития болезни у детей намного меньше, чем у взрослых и длится 24 – 36 часов. В таблице ниже приведена информация о проявлениях болезни по трем основным возрастам, когда присутствует вероятность появления аппендицита. Аппендицит у годовалых детей практически не встречается, а у подростков (с 11 – 18 лет) симптомы схожи с признаками болезни у взрослых.
| Симптом | У детей до 3 лет | У детей от 3 – 6 лет | У детей с 7 – 10 лет |
|---|---|---|---|
| Особенность возраста | Не может сказать, где болит. | Может сказать, где болит, но может не обращать внимания на слабую боль и не говорить родителям. | Ребенок может бояться сказать родителям о боли в животе из-за того, что он напуган. |
| Потеря аппетита | Отказ от еды выделяют, как самый ранний признак аппендицита у детей | ||
| Общее состояние организма (слабость) | Ребенок вялый, его постоянно что-то беспокоит (плохой сон), резкий монотонный плач. | Слабость. Необоснованное раздражение и плач. | Слабость. |
| Боль | Болит живот. Боль усиливается при наклоне вправо. Ребенок не может лежать на левом боку. Болезненные ощущения при ходьбе. При надавливании боль стихает, а если отпустить руку усиливается. | Болит живот, какой характер боли, ребенок сказать не в состоянии | Сначала болит весь живот, затем через 2 -3 часа в классическом случае переходит в правую нижнюю половину. Боль усиливается при наклоне вниз. |
| Температура тела | До 40˚С | 38˚С – 39 ˚С | До 38 ˚С (озноб) |
| Язык |
|
||
| Тошнота и рвота | Возникает тошнота и многократная рвота | Рвота 1 – 2 раза | |
| Сухость во рту | Присутствует на последней стадии заболевания (ребенок хочет пить) | ||
| Стул | Жидкий (иногда со слизью), вызывающий обезвоживание организма. | Вздутие живота (метеоризм или повышение газообразования), задержка стула, но не запор | Редко присутствует запор |
| Мочеиспускание | Болезненное | Нормальное | Нормальное в типичном случае (либо частое, при тазовом расположении) |
| Пульс | Выше нормы | «Симптом токсических ножниц» Пульс не соответствует температуре тела. Он обычно выше нормы. В норме пульс должен повышаться на 10 уд./мин. при повышении температуры на 1˚С | |
| Поведение ребенка | Маленький ребенок не позволяет себя проводить осмотр и подтягивает к себе правую ногу. | Беспокойное | Слабость |
Важно! Если у ребенка в течение 6 часов болит живот, есть температура и другие признаки аппендицита, необходимо срочно обращаться к врачу.
Диагностика аппендицита – симптомы по авторам
Диагностические мероприятия начинаются с того, что врач получает данные о жалобах больного и проводит осмотр. Какие методы применяют, чтобы поставить диагноз — аппендицит? Ниже приведены симптомы по авторам и небольшая информация о том, как их проверяют.
| Автор клинического симптома | Как проверяют | Когда симптом положительный (диагностируют аппендицит) |
Cхема |
|---|---|---|---|
| Щеткина Блюмберга | Врач надавливает правой рукой на правую подвздошную область, затем резко отпускает руку. | Человек чувствует сильную боль, когда врач отпускает руку. | 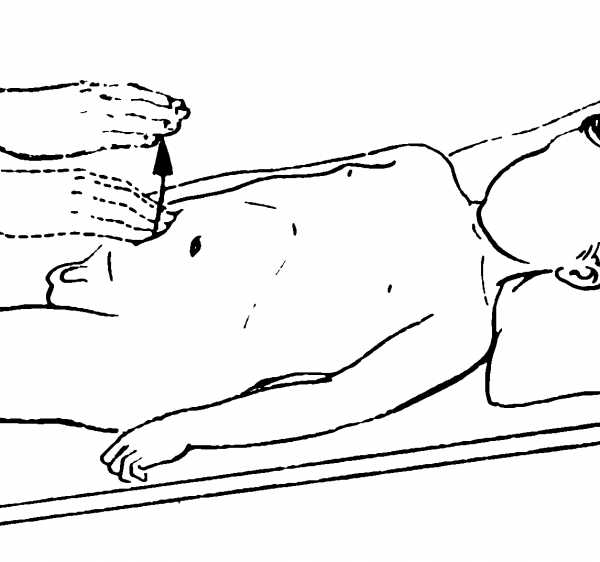 |
| Кохера (симптом миграции боли) |
Самый важный симптом. Боль начинается в эпигастральной области (возле пупка) и переходит в правую нижнюю половину живота | 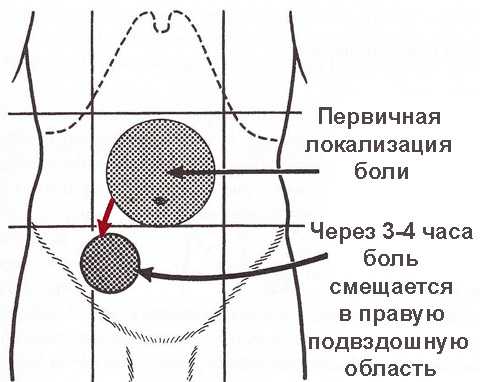 |
|
| Воскресенского (симптом рубашки) |
Хирург левой рукой тянет внизу рубашку пациента. Больной делает глубокий вздох, а врач в этот момент проводит пальцами скользящее движение от подложечной области в правую сторону. | Во время остановки движения руки в самом конце, без отрыва от брюшной стенки, появляется резкая боль | 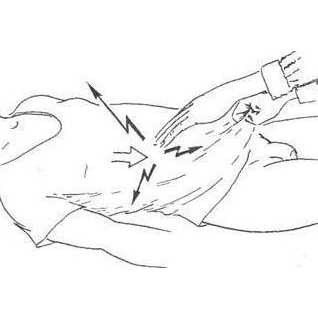 |
| Бартомье – Михельсона | Больной ложиться на левый бок. Врач надавливает на место, где располагается аппендицит. | Усиливается болезненность во время пальпации | 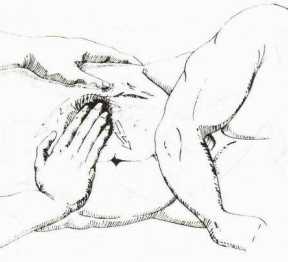 |
| Ровзинга (Ровсинга) | Хирург надавливает пальцами руки на левую подвздошную область живота, а в это время правой рукой проводит толчки по ходу прямой кишки. Перемещение газов в толстой кишке вызывает раздражение отростка. | Появляется болезненность в правой подвздошной области (раздражение воспаленного аппендикса вызывает боль). |  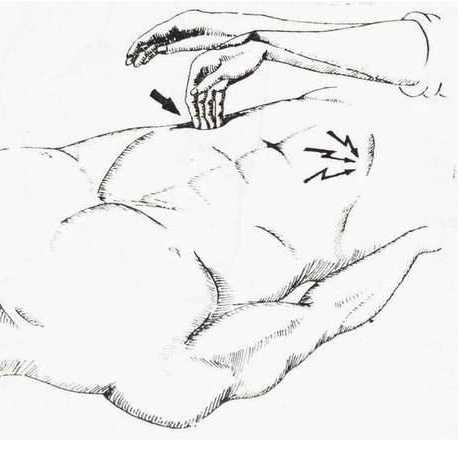 |
| Раздольского (Менделя) | Пациент лежит на спине. Тот, кто проводит осмотр, выполняет легкое постукивание пальцами по передней брюшной стенке в правой подвздошной области. | Появляется боль. | 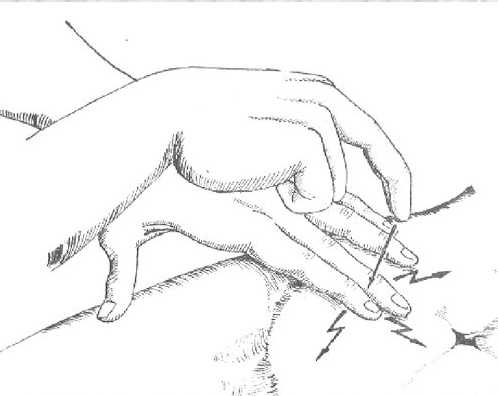 |
| Ситковского | Человек ложиться на левый бок. | Появляется или усиливается боль в правой подвздошной области. | 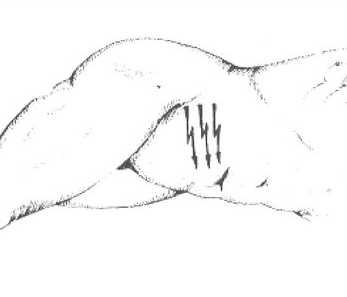 |
| Иванова | Сравнивается расстояние от пупка до наиболее выступающей части таза слева и справа. | Справа меньше, чем слева | |
| Островского | В положении лежа, прямая правая нога больного поднимается под углом 130˚С и удерживается в этом положении, а затем резко отпускается. | Болит в правой подвздошной области. | 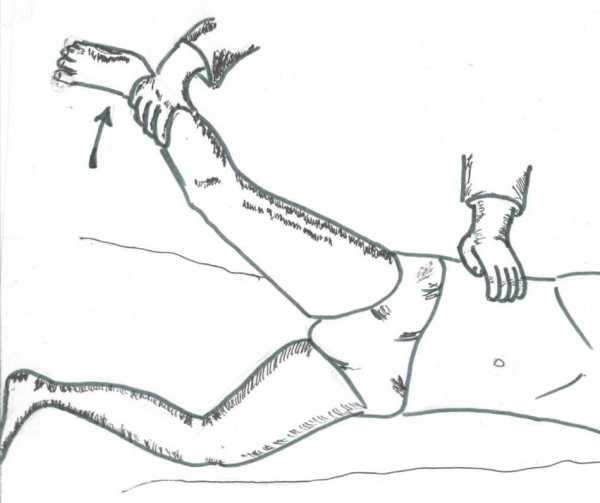 |
| Аарона | Врач надавливает в правой подвздошной области | В районе эпигастрия возникает ощущение распирания | |
| Волковича | Больной наклоняется на левую сторону | Боль усиливается в области червеобразного отростка | |
| Крымова | Врач проводит пальпацию наружного отверстия пахового канала | Появляется болезненность в правой половине живота внизу | |
| Образцова | Применяют для диагностики острого ретроцекального аппендицита. Пациент, лежа на спине, поднимает прямую правую ногу. | Появляются болезненные ощущения | 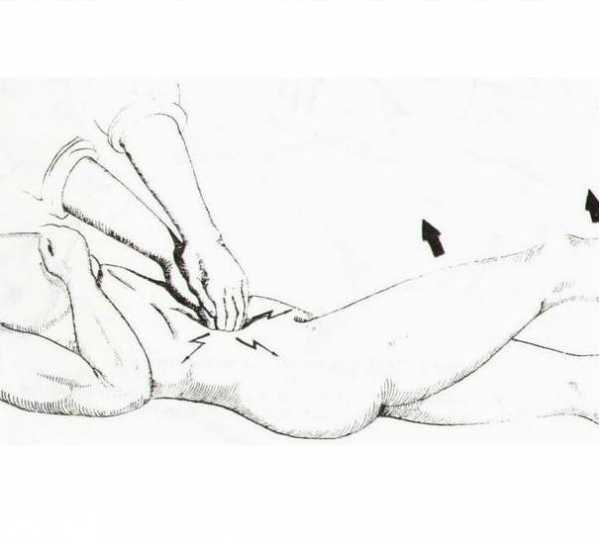 |
| Коупа | Применяют для диагностики тазового аппендицита. Есть два вида проверки этого симптома:
|
Появляется боль в месте расположения аппендицита | 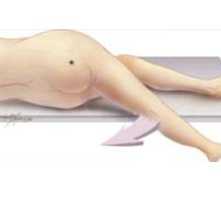 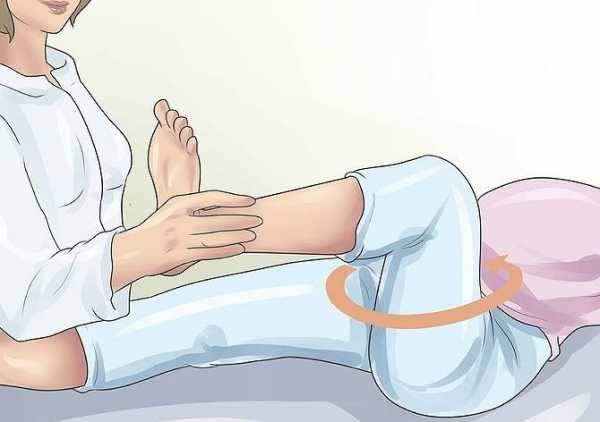 |
| Габая | Аналогичен симптому Щеткина Блюмберга, (сначала надавливают, а затем резко отпускают руку) только пальпация проводится в пояснице области петитова треугольника | Появляется характерная боль справа |  |
| Яуре Розанова | Применяют только, при атипичном (ретроцекальном) расположении аппендикса. Врач надавливает пальцем в т.н. «Пти» | Появляется болезненность |  |
У мужчин аппендицит проявляется также легким подтягиванием яичка с правой стороны во время проведения осмотра методом пальпации. Легкое потягивание мошонки также вызывает боль в правом яичке.
У женщин диагностику значительно усложняет, если приступ начался во время месячных.
Важно! Для постановки диагноза необходимо видеть полную клиническую картину. Поэтому при подозрении на аппендицит пациенту необходимо обращение к врачу и срочная госпитализация для более тщательного обследования. В домашних условиях это сделать невозможно.
В больнице, чтобы определить болезнь, обязательно необходимо сдавать общий анализ крови и мочи. Редко хирург назначает проведение ректального обследования (только при низком тазовом расположении) или достаточно часто влагалищное исследование (у женщин так исключают наличие гинекологических и урологических проблем). Если картина неясная, часто необходима дополнительная консультация гастроэнтеролога и гинеколога.
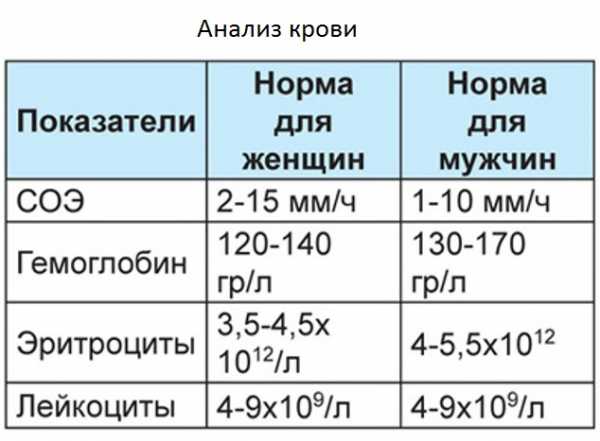 Если общий анализ крови показывает повышенное количество лейкоцитов в крови (выше нормы 9 при отсутствии беременности у женщин), это свидетельствует о наличии воспалительного процесса. Если выявляется, что этот показатель превышает 20, есть вероятность разрыва аппендицита (перитонита). Лейкоцитоз наблюдается в 52% случаев заболевания. Иначе медицинские специалисты говорят, что возможно это скрытый аппендицит (анамнез или симптоматика при этой болезни несколько отличается). Количество С-реактивных белков в крови также показывает наличие воспаления (норма у взрослых мужчин и женщин – 10 мг/л, показатели выше нормы могут указывать на воспалительный процесс, за исключением беременных женщин, для которых норма 20 мг/л). Показатели реактивности увеличиваются через 12 часов после начала приступа.
Если общий анализ крови показывает повышенное количество лейкоцитов в крови (выше нормы 9 при отсутствии беременности у женщин), это свидетельствует о наличии воспалительного процесса. Если выявляется, что этот показатель превышает 20, есть вероятность разрыва аппендицита (перитонита). Лейкоцитоз наблюдается в 52% случаев заболевания. Иначе медицинские специалисты говорят, что возможно это скрытый аппендицит (анамнез или симптоматика при этой болезни несколько отличается). Количество С-реактивных белков в крови также показывает наличие воспаления (норма у взрослых мужчин и женщин – 10 мг/л, показатели выше нормы могут указывать на воспалительный процесс, за исключением беременных женщин, для которых норма 20 мг/л). Показатели реактивности увеличиваются через 12 часов после начала приступа.
Общий анализ мочи в 25% случаев (при тазовом и ретроцекальном аппендиците), показывает наличие в ней небольшого количества ретроцитов и лейкоцитов.
Если этого мало и точно диагностировать аппендицит не удается, кроме анализов и осмотра больного хирургом, для дальнейшей диагностики и его выявления проводят ряд инструментальных исследований. Чаще УЗИ органов малого таза и лапароскопию. В отличие от ультразвукового исследования, лапароскопический метод позволяет точно определить наличие или отсутствие патологии, и если диагноз подтверждается, аппендицит сразу удаляют. Чаще лапароскопию проводят под общим наркозом, поэтому она имеет ряд противопоказаний.
Чем опасен аппендицит и его осложнения?
Аппендицит опасен своими осложнениями, а точнее их последствиями. Многие из них представляют угрозу для жизни и здоровья человека. Поэтому самое важное значение в успешном лечении патологии и снижения риска смерти имеет своевременное обращение к врачу и ранняя диагностика.
Самые распространенные осложнения аппендицита это:
- Перитонит – это, когда аппендицит лопнул (из-за перфорации или разрыва стенки отростка) и гной попадает в брюшную полость и воспалительный процесс распространяется, вызывая гнойные абсцессы (образование гнойников или свищей на внутренних органах брюшной полости), следствиями которых являются общее заражение крови (сепсис) и смерть. Чаще всего поражение затрагивает брюшину и некоторые отделы кишечника. Первые признаки перитонита – резкая боль, сухость во рту и лихорадка. Так как пораженные участки кишечника также потребуется удалить хирургическим путем, операция по удалению перитонеального аппендицита значительно серьезнее и приводит к появлению таких проблем, как: спайки кишечника и кишечная непроходимость.
- Аппендикулярный инфильтрат – серьезное осложнение, которое приводит к хроническому аппендициту. Вокруг отростка образовывается плотное патологическое образование. Это защитная реакция организма на появление инородного органа. Удалить это образование очень трудно.
- Пилефлебит – наиболее опасное состояние, когда болезнь быстро поражает главные сосуды печени, они воспаляются, и кровоснабжение органа нарушается, что, в большинстве случаев, в результате приводит к смерти.
Показатели количества летальных исходов (случаев смерти) от аппендицита значительно увеличиваются, в критических случаях поступления в больницу пациентов, требующих неотложной помощи, с запущенной болезнью на поздних стадиях со сложным перитонитом или пилефлебитом.
Важно! При подозрении на аппендицит обязательно срочно обращайтесь в скорую помощь независимо от вашего местонахождения! Эта мера может спасти жизнь! До врачебного осмотра нельзя ставить грелку, давать обезболивающие или слабительное.
Лечение аппендицита — срочная аппендэктомия
Лечение аппендицита – это срочная операция по его удалению или аппендэктомия. Хирургическое вмешательство проводят либо через один большой разрез (7-10 см.), либо через три небольших разреза (1 – 2 см.) лапароскопическим методом под общим наркозом.
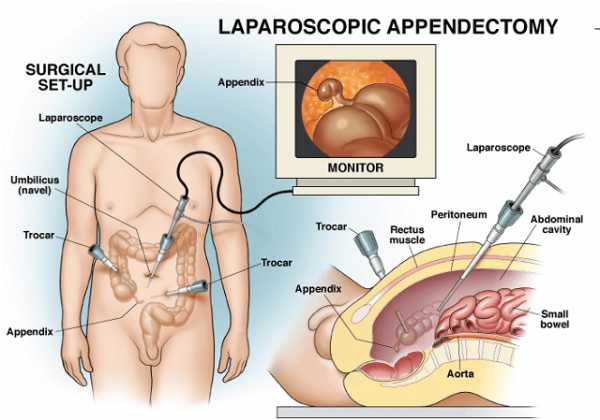
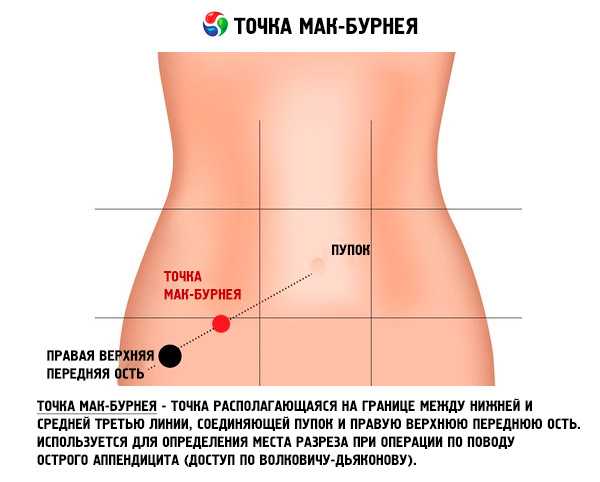
Для того, чтобы определить место разреза, ориентируются на точку Мак Бурнея.
Чем раньше диагностировали болезнь, тем легче операция протекает для пациента.
Нередко встречаются случаи, когда хирургу уже во время операции становится видно, что аппендицита нет, тогда применяют интраоперационную дифференциальную диагностику. Особенное внимание в ходе лапароскопии уделяют гинекологическим патологиям.
Случай из жизни. Одной пациентке сделали лапароскопию. В ходе обследования обнаружили, что аппендицит сочетается с разрывом яичника.
В большинстве случаев прогноз положительный, затруднение представляют случаи, когда имеет место:
- пожилой возраст
- наличие большого количества сопутствующих хронических заболеваний (серьезные болезни сердца, почек, печени и других внутренних органов)
- запущенная стадия болезни.
Осложнениями после аппендэктомии могут быть:
- Внутреннее кровотечение
- Послеоперационная паховая грыжа (зависит от пациента)
- Образование инфильтратов
- Внутренние абсцессы
- Нагноение швов из-за инфекции
- Спаечные процессы в кишечнике, приводящие к образованию свищей (после удаления аппендицита с разлитым перитонитом)
- Кишечная непроходимость (человек страдает от резких болей и от других опасных последствий)
Послеоперационный период
Сразу после аппендэктомии примерно в течение 12 часов нужно лежать, при этом нельзя кушать и пить. Если необходимо, то на месте разреза устанавливается специальная дренажная трубка, которая необходима для отвода внутренней жидкости и для введения антибиотиков. Ее снимают уже на третий, четвертый день. Какое-то время после операции врач назначает прием обезболивающих препаратов.
Во вторую половину первых суток можно будет пить небольшое количество подкисленной воды.
На 2 день, можно немного покушать нежирный кефир или творог. Уже необходимо пробовать подниматься с постели и потихоньку ходить. У активных пациентов восстановление организма протекает быстрее.
На 7 – 10 день после операции снимают швы.
Где-то в течение полутора недель надо придерживаться диеты, а потом можно постепенно вводить привычное питание.
Во время восстановления надо носить утягивающий бандаж и снижать любые физические нагрузки (ни в коем случае, не поднимать тяжести).
Важно! Послеоперационный период после аппендэктомии простого аппендицита длится от 20 дней до месяца. Если же операцию делали пожилому человеку или удаляли аппендицит с перитонитом, то для полного восстановления организма, может потребоваться до шести месяцев.
В это время, чтобы избежать осложнений, надо соблюдать все рекомендации и обязательно приходить на прием к врачу.
Схожие по симптомам заболевания – таблица
Применение дифференциальной диагностики дает возможность врачу отличить аппендицит от других болезней.
Ниже показано, какие основные симптомы аппендицита присутствуют в некоторых других похожих заболеваниях.
Температура |
Боль в животе |
Тошнота и рвота |
Сухость во рту |
Запор/Понос |
Учащенное |
|
|---|---|---|---|---|---|---|
| Гастрит | + | + | + | + | ||
| Гастроэнтерит | + | + | + | + | ||
| Язва желудка | + | + | ||||
| Прободная язва двенадцатиперстной кишки |
+ | + | + | |||
| Панкреатит | + | + | + | + | ||
| Дивертикулит Меккеля | + | + | + | + | ||
| Аднексит (воспаление придатков матки) |
+ | + | + | |||
| Апоплексия (разрыв яичника) |
+ | + | + | + | ||
| Колит | + | + | + | |||
| Туберкулез кишечника | + | + | + | + | ||
| Цистит | + | + | + | |||
| Воспаление почек | + | + | + | |||
| Холецистит | + | + | + | + |
vomed.ru
Симптомы аппендицита у взрослых, как проявляется аппендицит, причины и диагностика
Аппендицит – самое распространенное хирургическое заболевание органов пищеварения, и одно из самых опасных. Опасность заболевания заключается, прежде всего, в его скоротечности и неизбежности появления серьезных, угрожающих жизни осложнений. Вероятность столкнуться с острым аппендицитом в течение жизни довольно высока. Он диагностируется у 5-10% людей.
Аппендицит может возникнуть в любом возрасте и у людей любого пола. Однако статистика показывает, что чаще всего он воспаляется у людей в возрасте 5-40 лет. Среди заболевших в возрасте 20-40 лет в два раза больше женщин, чем мужчин, в то время как среди больных в возрасте до 20 лет преобладают мужчины. Женщины в целом болеют несколько чаще мужчин. После 40 лет вероятность возникновения заболевания значительно уменьшается, но не становится нулевой. Поэтому аппендицит может встретиться и у пожилых людей. Также аппендицит изредка диагностируют и у детей младше 5 лет.
Описание болезни
Аппендицитом называют воспаление червеобразного отростка – аппендикса, расположенного в нижней части кишечника. В нормальном состоянии аппендикс – это небольшая трубочка диаметром в 7-10 мм и длиной в 50-150 мм. Она ответвляется от слепой кишки, при этом постепенно сужаясь, и не имеет сквозного прохода.
Функции аппендикса точно не выяснены. Раньше аппендикс рассматривался как простой рудимент, заимствованный человеком у его далеких животных предков с травоядным рационом и ныне функционально бесполезный. Теперь есть серьезные основания полагать, что он играет важную роль в эндокринных и иммунных процессах, а также в формировании микрофлоры кишечника. Доказано, что люди с удаленным аппендиксом имеют проблемы с достаточным количеством полезных микроорганизмов в кишечнике. Однако все же аппендикс не относится к числу жизненно важных органов, без которых организм не может существовать.
Фото: corbac40/Shutterstock.com
Как правило воспаление аппендикса носит острый характер. В результате болезни в отростке скапливается гной, который не может свободно выйти наружу из-за узости отростка. Аппендикс увеличивается в размерах и становится болезненным. В конечном итоге это приводит к разрыву стенки аппендикса и выходом гноя наружу. Это, в свою очередь, влечет за собой острый перитонит (воспаление брюшины), сепсис или абсцессы в брюшной полости, которые с высокой степени вероятности могут привести к летальному исходу. Самым тяжелым осложнением является пилефлебит – приводящее к тяжелому поражению печени воспаление воротной вены, летальность при котором особенно высока.
Болезнь протекает очень быстро и обычно длится не более 2-4 дней, редко более недели. Случаи самопроизвольного излечения острого аппендицита нечасты. Иногда вокруг пораженного аппендикса может образоваться защитный инфильтрат из окружающих тканей, однако это образование тоже может привести к абсцессу. Поэтому болезнь требует врачебного вмешательства и оперативного лечения. При своевременном лечении заболевания прогноз благоприятный.
Изредка встречается и хронический аппендицит, характеризующийся то появляющимися, то снова отступающими симптомами, обычными для острого аппендицита. Частота возникновения этого состояния примерно в 100 раз реже, чем у острого. Как правило, она не требует оперативного лечения.
Острый аппендицит делится на простой (катаральный) и деструктивный, чреватый осложнениями. Без соответствующего лечения простой аппендицит почти всегда переходит в деструктивный.
Основные стадии развития аппендицита:
- Катаральная
- Флегмонозная
- Гангренозная
- Перфоративная
Причины
Причины возникновения аппендицита у взрослых до сих пор точно не установлены. Однако ученые сходятся в том, что не существует одной-единственной причины аппендицита, общей для всех пациентов. У каждого больного причина может быть своей собственной. В большинстве случаев аппендицит вызывается закупоркой входа червеобразного отростка в прямую кишку. Причины закупорки могут быть разными – например, попадание в отросток каловых камней или инородных тел. Она может быть вызвана и сдавливанием верхней части отростка из-за спаечных процессов, являющихся следствием холецистита или энтерита.
Также большую роль в возникновении аппендицита играют бактерии – энтерококки, стрептококки, стафилококки и кишечная палочка. Чаще всего имеет место сочетание обоих этих факторов. Застой содержимого отростка приводит к ослаблению его внутреннего иммунитета и внедрению болезнетворных бактерий в слизистую оболочку. Также существует теория, согласно которой основная причина аппендицита – спазм сосудов, питающих червеобразный отросток кровью. Еще одна возможная причина – травмы области живота, повлекшие за собой повреждение или перемещение отростка.
К факторам, способствующим заболеванию, следует отнести склонность к запорам, плохую перистальтику кишечника, недостаток растительных волокон в пище, переедание, многие инфекционные заболевания желудочно-кишечного тракта, наличие паразитов. На появление болезни могут влиять и наследственные факторы, а также снижение иммунитета из-за вредных привычек, стрессов, недостатка витаминов и микроэлементов.
med.vesti.ru
причины, симптомы, диагностика и лечение
Аппендицит – это острая, реже хроническая форма воспаления придатка слепой кишки – аппендикса (червеобразного отростка). В зависимости от формы может протекать с болями в правой подвздошной области различной выраженности, нарушением пищеварения (тошнотой, рвотой, задержкой стула и газов), повышенной температурой тела. При распознавании аппендицита опираются на положительные диагностические симптомы (Ситковского, Бартомье — Михельсона, Блюмберга — Щеткина), данные пальцевого исследования прямой кишки и влагалищного исследования, развернутого клинического анализа крови. Показано хирургическое вмешательство (аппендэктомия).
Общие сведения
Аппендицит является одной из наиболее распространенных патологий брюшной полости, на долю которой приходится 89,1% от общего количества госпитализаций в хирургический стационар. Аппендицит встречается у мужчин и женщин, может развиваться в любом возрасте; пик заболеваемости приходится на возраст от 10 до 30 лет. Воспаление червеобразного отростка выявляется примерно у 5 людей из 1000 в год. Лечение аппендицита занимаются специалисты в сфере абдоминальной хирургии.
Аппендицит
Причины аппендицита
В возникновении заболевания, как правило, принимает участие полимикробная флора, представленная кишечной палочкой, стафилококками, энтерококками, стрептококками, анаэробами. В стенку аппендикса возбудители попадают энтерогенным путем, т. е. из его просвета.
Условия для развития аппендицита возникают при застое кишечного содержимого в червеобразном отростке вследствие его перегиба, наличия в просвете инородных тел, каловых камней, гиперплазии лимфоидной ткани. Механическая блокада просвета отростка приводит к повышению внутрипросветного давления, расстройству кровообращения в стенке аппендикса, что сопровождается снижением локального иммунитета, активизацией гноеродных бактерий и их внедрением в слизистую оболочку.
Определенную роль, предрасполагающую к развитию аппендицита, играет характер питания и особенности расположения отростка. Известно, что при обильном употреблении мясной пищи и склонности к запорам в кишечном содержимом накапливается избыточное количество продуктов распада белка, что создает благоприятную среду для размножения патогенной флоры. Кроме механических причин, к развитию аппендицита могут приводить инфекционные и паразитарные заболевания – иерсиниоз, брюшной тиф, амебиаз, туберкулез кишечника и др.
Более высокий риск развития аппендицита существует у беременных женщин, что связано с увеличением матки и смещением слепой кишки и червеобразного отростка. Кроме того, предрасполагающими факторами к развитию аппендицита у беременных могут служить запоры, перестройка иммунной системы, изменение кровоснабжения тазовых органов.
Патанатомия
Аппендикс – рудиментарный придаток слепой кишки, имеющий форму узкой вытянутой трубки, дистальный конец которой оканчивается слепо, проксимальный — сообщается с полостью слепой кишки посредством отверстия воронкообразной формы. Стенка червеобразного отростка представлена четырьмя слоями: слизистым, подслизистым, мышечным и серозным. Длина отростка составляет от 5 до 15 см, толщина – 7-10 мм. Аппендикс имеет собственную брыжейку, удерживающую его и обеспечивающую относительную подвижность отростка.
Функциональное назначение червеобразного отростка до конца неясно, однако доказано, что аппендикс выполняет секреторную, эндокринную, барьерную функции, а также принимает участие в поддержании микрофлоры кишечника и формировании иммунных реакций.
Классификация
Различают две основные формы аппендицита – острую и хроническую, каждая из которых имеет несколько клинико-морфологических вариантов. В течение острого аппендицита выделяют простую (катаральную) и деструктивные формы (флегмонозный, флегмонозно-язвенный, апостематозный, гангренозный аппендицит). Катаральный аппендицит характеризуется признаками расстройства кровообращения и лимфообращения в отростке, развитием фокусов экссудативно-гнойного воспаления в слизистом слое. Аппендикс набухает, его серозная оболочка становится полнокровной.
Прогрессирование катарального воспаления ведет к острому гнойному аппендициту. Через 24 часа после начала воспаления лейкоцитарная инфильтрация распространяется на всю толщу стенки аппендикса, что расценивается как флегмонозный аппендицит. При данной форме стенка отростка утолщена, брыжейка гиперемирована и отечна, из просвета аппендикса выделяется гнойный секрет.
Если при диффузном воспалении формируются множественные микроабсцессы, развивается апостематозный аппендицит; при изъязвлениях слизистой – флегмонозно-язвенный аппендицит. Дальнейшее прогрессирование деструктивных процессов приводит к развитию гангренозного аппендицита. Вовлечение в гнойный процесс тканей, окружающих червеобразный отросток, сопровождается развитием периаппендицита; а его собственной брыжейки – развитием мезентериолита. К осложнениям острого (чаще флегмонозно-язвенного) аппендицита относится перфорация отростка, приводящая к разлитому или отграниченному перитониту (аппендикулярному абсцессу).
Среди форм хронического аппендицита различают резидуальную, первично-хроническую и рецидивирующую. Течение хронического аппендицита характеризуется атрофическими и склеротическими процессами в червеобразном отростке, а также воспалительно-деструктивными изменениями с последующим разрастанием грануляционной ткани в просвете и стенке аппендикса, образованием спаек между серозной оболочкой и окружающими тканями. При скоплении в просвете отростка серозной жидкости образуется киста.
Симптомы аппендицита
При типичной клинике острого воспаления отмечаются боль в подвздошной области справа, выраженная местная и общая реакция. Болевой приступ при остром аппендиците, как правило, развивается внезапно. Сначала боль имеет разлитой характер или преимущественно локализуется в эпигастрии, в околопупочной области. Обычно чрез несколько часов боль концентрируется в правой подвздошной области; при нетипичном расположении аппендикса может ощущаться в правом подреберье, в области поясницы, таза, над лобком. Болевой синдром при остром аппендиците выражен постоянно, усиливается при покашливании или смехе; уменьшается в положении лежа на правом боку.
К характерным ранним проявлениям аппендицита относятся признаки расстройства пищеварения: тошнота, рвота, задержка стула и газов, понос. Отмечается субфебрилитет, тахикардия до 90-100 уд. в мин. Интоксикация наиболее выражена при деструктивных формах аппендицита. Течение аппендицита может осложняться образованием абсцессов брюшной полости – аппендикулярного, поддиафрагмального, межкишечного, дугласова пространства. Иногда развивается тромбофлебит подвздошных или тазовых вен, что может явиться причиной ТЭЛА.
Свое своеобразие имеет клиника аппендицита у детей, пожилых людей, беременных, у пациентов с атипичной локализацией червеобразного отростка. У детей раннего возраста при остром аппендиците преобладает общая симптоматика, присущая многим детским инфекциям: фебрильная температура, диарея, многократная рвота. Ребенок становится малоактивным, капризным, вялым; при нарастании болевого синдрома может наблюдаться беспокойное поведение.
У пожилых пациентов клиника аппендицита обычно стерта. Заболевание нередко протекает ареактивно, даже при деструктивных формах аппендицита. Температура тела может не повышаться, боли в гипогастрии выражены незначительно, пульс в пределах нормы, симптомы раздражения брюшины слабые, лейкоцитоз небольшой. У лиц старшего возраста, особенно при наличии пальпируемого инфильтрата в подвздошной области, необходима дифференциальная диагностика аппендицита с опухолью слепой кишки, для чего требуется проведение колоноскопии или ирригоскопии.
При аппендиците у беременных боли могут локализоваться значительно выше подвздошной области, что объясняется оттеснением слепой кишки кверху увеличенной маткой. Напряжение мышц живота и другие признаки аппендицита могут быть слабо выражены. Острый аппендицит у беременных следует отличать от угрозы самопроизвольного прерывания беременности и преждевременных родов.
Хронический аппендицит протекает с ноющими тупыми болями в правой подвздошной области, которые периодически могут усиливаться, особенно при физическом напряжении. Для клиники аппендицита характерны симптомы нарушения пищеварения (упорные запоры или поносы), ощущения дискомфорта и тяжести в эпигастральной области. Температура тела в норме, клинические анализы мочи и крови без выраженных изменений. При глубокой пальпации ощущается болезненность в правых отделах живота.
Диагностика
При осмотре пациента с острым аппендицитом обращает внимание стремление больного занять вынужденное положение; усиление болей при любом спонтанном напряжении мышц – смехе, покашливании, а также в положении лежа на левом боку вследствие смещения слепой кишки и ее отростка влево, натяжения брюшины и брыжейки (симптом Ситковского). Язык в первые часы влажный, покрытый белым налетом, затем становится сухим. При осмотре живота нижние отделы брюшной стенки отстают при дыхании.
Пальпация живота при подозрении на аппендицит должна проводиться с осторожностью. Важное диагностическое значение при аппендиците имеет симптом Ровсинга (характеризуется усилением болей справа вслед за толчкообразным надавливанием на живот в левой подвздошной области) и Щеткина-Блюмберга (усиление болей после легкого надавливания и быстрого отнятия руки от брюшной стенки).
В ходе осмотра хирурга проводится пальцевое ректальное исследование, позволяющее определить болезненность и нависание передней стенки прямой кишки при скоплении экссудата. При гинекологическом исследовании у женщин определяется болезненность и выпячивание правого свода влагалища. В крови при остром аппендиците обнаруживается умеренно выраженный лейкоцитоз 9-12х10*9/л со сдвигом лейкоцитарной формулы влево и тенденцией к нарастанию изменений в течение 3-4 часов. УЗИ органов брюшной полости при остром аппендиците выявляет скопление небольшого количества свободной жидкости вокруг увеличенного червеобразного отростка.
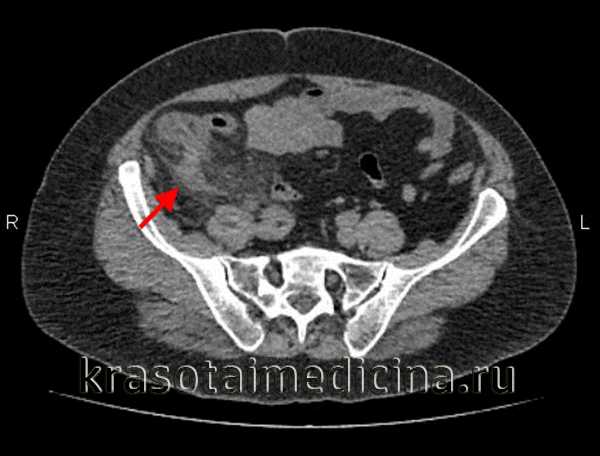
КТ ОБП. Выраженное утолщение червеобразного отростка до 1,5 см с наличием воспалительных изменений периаппендикулярной клетчатки
Острый аппендицит следует дифференцировать от правосторонней почечной колики, острого холецистита и панкреатита, прободной язвы желудка и двенадцатиперстной кишки, дивертикулита, пищевой токсикоинфекции, кишечной непроходимости, правосторонней пневмонии, острого инфаркта миокарда. Поэтому в диагностически неясных случаях используются дополнительные методы – биохимические пробы крови, обзорная рентгенография легких и брюшной полости, ЭКГ, диагностическая лапароскопия.
У женщин необходимо исключить гинекологическую патологию – острый аднексит, апоплексию яичника, внематочную беременность. С этой целью проводится консультация гинеколога, осмотр на кресле, УЗИ органов малого таза. У детей аппендицит дифференцируют с ОРВИ, детскими инфекциями, копростазом, заболеваниями мочевыводящей системы и ЖКТ.
В диагностике хронического аппендицита используются контрастные рентгенологические исследования — рентгенография пассажа бария по толстому кишечнику, ирригоскопия. Для исключения новообразований слепой кишки может потребоваться колоноскопия.
Лечение аппендицита
Общепринятой тактикой при остром воспалительном процессе является как можно более раннее хирургическое удаление червеобразного отростка. На этапе догоспитальной помощи при подозрении на острый аппендицит показаны постельный режим, исключение приема жидкости и пищи, прикладывание холода к правой подвздошной области. Категорически воспрещается прием слабительных препаратов, использование грелки, введение анальгетиков до окончательного установления диагноза.
При остром аппендиците выполняется аппендэктомия – удаление червеобразного отростка через открытый разрез в правой подвздошной области или путем лапароскопии. При аппендиците, осложненном разлитым перитонитом, производится срединная лапаротомия для обеспечения тщательной ревизии, санации и дренирования брюшной полости. В постоперационном периоде проводится антибиотикотерапия.
По мнению хирургов, аппендэктомия при хроническом аппендиците показана, если отмечается упорный болевой синдром, лишающий больного нормальной активности. При относительно легкой симптоматике может быть применена консервативная тактика, включающая устранение запоров, прием спазмолитических препаратов, физиотерапию.
Прогноз и профилактика
При своевременной и технически грамотно проведенной операции по поводу аппендицита прогноз благоприятный. Трудоспособность обычно восстанавливается через 3-4 недели. Осложнениями аппендэктомии может явиться образование послеоперационного воспалительного инфильтрата, межкишечного абсцесса, абсцесса дугласова пространства, развитие спаечной непроходимости кишечника. Все эти состояния требуют экстренной повторной госпитализации. Причинами осложнений и летального исхода при аппендиците служат запоздалая госпитализация и несвоевременно выполненное оперативное вмешательство.
www.krasotaimedicina.ru
Острый аппендицит — причины, симптомы, диагностика, лечение
Острый аппендицит – это воспаление червеобразного отростка слепой кишки (аппендикса), который расположен в правой подвздошной области (нижняя часть живота).
Группу риска составляют взрослые в возрасте от 20 до 30 лет, наиболее опасна эта болезнь для беременных женщин, для детей, для пожилых и для людей в старческом возрасте.
При появлении симптомов аппендицита необходима неотложная медицинская помощь, а единственное лечение заболевания – экстренная операция по удалению воспаленного отростка, которую называют аппендэктомия.
Любое промедление может привести к появлению серьезных, опасных для жизни осложнений, таких как перитонит, пилефлебит, заражение крови и даже к смерть
Причины острого аппендицита
В большинстве медицинских трудов врачи говорят о том, что в основе этиологии и патогенеза заболевания (причин и условий при которых возникает аппендицит) часто лежит закупорка (окклюзия) просвета отростка и застоя его содержимого, что нарушает кровоснабжение и в результате приводит к воспалению внутренних стенок, а затем и всего органа. Это может произойти из-за того, что в просвет попал каловый камень, глисты или другие простейшие паразиты. Также патология может возникнуть из-за:
- прямого попадания инфекции из крови обусловленное наличием инфекционных болезней кишечника или наличием хронических воспалительных заболеваний (у женщин это чаще болезни органов малого таза, например аднексит или воспаление яичников),
- появления опухоли
- увеличения лимфоузлов
- глистных образований
- нарушения питания мелких периферических сосудов из-за склонности к тромбозам,
- механических повреждений, полученных в результате травмы.
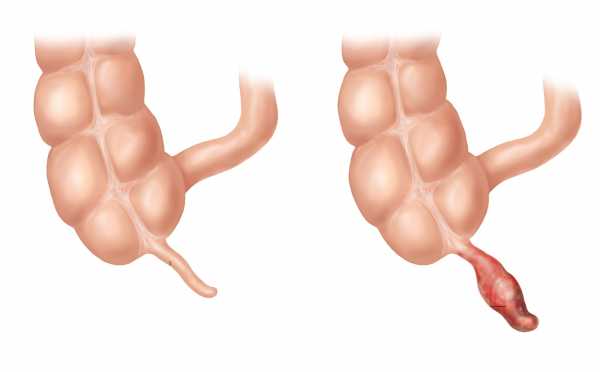
Поэтому профилактика заболевания включает:
- Правильное питание
- Своевременное лечение воспалительных заболеваний (особенно, если они перешли в хроническую форму)
- Противоглистная терапия
Классификация острого аппендицита
Обычно аппендицит подразделяют по расположению и по степени развития патологии.
По расположению его делят на типичный и атипичный (восходящий ретроцекальный, подпеченочный, медиальный, нисходящий тазовый)
По стадии развития болезни классификация аппендицита выглядит следующим образом:
В начале приступа первые 12 часов аппендицит называют простым или катаральным, а затем он переходит в деструктивную стадию (он может быть флегмонозным, флегмонозно язвенным, гнойным, перфоративным – от 12 – 48 часов и, гангренозным после 48 часов).
Флегмонозная стадия – это этап когда воспалительный процесс переходит во все ткани аппендикса. Брыжейка становится отечной, и воспаление переходит на брюшину.
Гангренозная форма самая опасная, так как она приводит к перитониту (умирают нервные окончания, начинается гангрена, происходит перфорация отростка и гнойные выделения переходят в брюшную полость).
На фото ниже показано как выглядит перфоративный аппендицит
В большинстве случаев аппендицит развивается за двое трое суток (у детей еще меньше примерно за 36 часов).
Острая формы заболевания отличается от вялотекущего хронического воспаления аппендикса, когда человека не один год могут беспокоить периодически возникающие боли в правой подвздошной области и другие типичные симптомы, сопровождающие обострение болезни. Во втором случае необходимо специальное лечение и плановое удаление отростка в отделении хирургии.
Возможные осложнения
Если срочно не удалить аппендицит он приводит к осложнениям, которые несут в себе опасность для жизни больного, среди них можно перечислить:
- Разлитой перитонит, когда из-за гангрены происходит разрыв стенок отростка и гнойные или серозные выделения (выпот) выходят в брюшную полость и поражают часть кишечника и другие органы.
- Локальные абсцессы брюшной полости (межкишечный, тазовый, дугласова пространства)
- Кишечный свищ или гнойник
- Аппендикулярный инфильтрат – плотное образование вокруг аппендикса, которое приводит к развитию хронического аппендицита и возникновению аппендикулярных абсцессов
- Пилефлебит – поражение сосудов печени, практически всегда приводящее к смерти, часто лечить пациента в таком состоянии уже поздно.
- Сепсис или общее заражение крови
Симптомы острого аппендицита
Самый ранний признак аппендицита – боль в животе. Затем появляются другие клинические проявления болезни. В разном возрасте, у мужчин и у женщин они проявляются по-разному. Ниже приведена таблица, где видно, как заболевание проявляется у разных групп людей.
| Симптом | У взрослых | У пожилых | У детей | У беременных |
|---|---|---|---|---|
| Боль в животе | Приступ начинается с появления характерной боли в районе пупка (эпигастральная область), затем она переходит в нижнюю зону правой половины живота. Наблюдаются нарушения сна. | В зависимости от срока боль появляется в области пупка, или в подреберье на последних неделях | ||
| Температура | Субфебрильная. Повышена до 37˚С, а на последних стадиях выше 38˚С | Может не подниматься ввиду возрастных изменений | Выше 38˚С. На последней стадии поднимается до 40˚С | До 38˚С |
| Стул | Вздутие живота, метеоризм и диарея (жидкий стул) или в редких случаях, запор | |||
| Язык |
|
|||
| Тошнота | Постоянная | |||
| Рвота | Однократная или 2-х кратная | Детский аппендицит сопровождается многократной рвотой | Однократная или многократная в зависимости от расположения отростка | |
| Мочеиспускание | Могут наблюдаться дизурические расстройства (учащенные позывы к мочеиспусканию) | |||
| Пульс | учащенный | |||
Диагностика острого аппендицита
Для того чтобы поставить точный диагноз, в первую очередь, необходимо, чтобы больного обследовал врач. Поэтому появлении выраженного болевого синдрома, надо срочно вызвать скорую помощь и пока не приедет врач обеспечить больному полный покой и придерживаться ряда противопоказаний. Это значит: ни в коем случае не давать ему обезболивающих, не ставить грелку на живот и не пытаться самим лечить, иначе клиническая картина болезни будет смазана и врач может допустить ошибку при постановке диагноза. Это осложнит ситуацию и может привести к смерти больного.
Если врач из скорой помощи настаивает на госпитализации в лечебном учреждении, не стоит отказываться от этого. Попытка лечить аппендицит без того, чтобы находиться на стационаре в отделении больницы, опасна для жизни пациента. Поэтому находиться в клинике под наблюдением медицинских специалистов надо будет столько, сколько необходимо. Главная особенность патологии заключается в том, что единственный метод лечения – это срочная операция по удалению червеобразного отростка.
Когда больной поступает в хирургическое отделение, его еще раз осматривает хирург, а также проводят все необходимые лабораторные и инструментальные исследования.
Медицинский осмотр
При подозрении на аппендицит сначала врач выслушивает жалобы больного, узнает, болеет ли он какими-то хроническими заболеваниями, перенес ли какие-то операции, наличие или отсутствие беременности (у женщин) и т.д. Все это способствует постановке точного диагноза.
После этого больного осматривает врач хирург. В ходе осмотра он применяет классическую диагностическую методику определения особенностей патологии, опираясь на положительную реакцию по ряду аппендикулярных симптомов.
Симптомы по авторам, при классическом расположении:
| Симптом | Как проводят анализ реакции на симптом | Наличие аппендицита |
|---|---|---|
| Кохера | В начале приступа острого аппендицита появляется характерная тупая боль в области эпигастрия. | |
| Кохера — Волковича | боль из эпигастральной области иррадиирует или переходит в правую подвздошную область (ППО) | 100% |
| Щеткина — Блюмберга | Симптом раздражения брюшины. Врач медленно надавливает на брюшную стенку справа, а потом резко поднимает руку. Если при отнятии руки появляется сильная боль – симптом положительный. | 98% |
| Аарона | При надавливании рукой на подвздошную область, появляется боль в области пупка и возникает чувство распирания. | |
| Анаргуа – Ичинхорлоо — Гооша | Положительным считается, если при пальпации ППО наблюдается учащение пульса на 10-15 ударов. | |
| Бартомье — Михельсона | Больной лежит на левом боку, пальпация проводится в области расположения аппендицита. Если появилась боль реакция положительная. | 60% |
| Ситковского | Больного просят из положения лежа перевернуться на левый бок. При повороте появляется тянущая боль в месте расположения аппендицита. | |
| Басслера | При надавливании на брюшную стенку, между пупком и правой подвздошной костью, боль усиливается. | |
| Видмера | Сравнивают температуру в правой и левой подмышечной впадине. Если справа температура выше, часто обнаруживают аппендицит | |
| Воскресенского (симптом рубашки) | Пациент лежит на спине, врач одной рукой натягивают рубашку, а другой рукой делает скользящее движение по рубашке от пупка к нижней правой половине живота и обратно. При нисходящем движении возникает боль в ППО. | 60% – 90% |
| Винтера | Пациент дышит животом, в процессе дыхания не участвует нижняя часть брюшной стенки, так как она напряжена | |
| Волкова (обратный Кохера) | Иррадиация (перемещение) боли из правой подвздошной области в район пупка. Если симптом положительный говорят о быстром развитии болезни. | |
| Думбадзе | Когда врач вводит палец в пупок человека и слегка надавливает в сторону ППО, появляется боль. | |
| Образцова — Мельтзера | Пальпация ППО у больного, который лежит на спине с поднятой вверх правой ногой. Если появилась боль – реакция на симптом положительный. | |
| Триада Дьелафуа | Во время пальпации ППО врач обращает внимание на три признака аппендицита: наличие боли, мышечного напряжения и особенной чувствительности (гиперестезии). | 99% |
| Завьялова | Врач собирает кожу передней брюшной стенки в складку, приподнимает ее и отпускает. При наличии аппендицита в правой части живота процедура причиняет человеку боль. | |
| Зайцева | Брюшную стенку подвергают непрерывному сотрясению в течение нескольких секунд, при этом у пациента вызывает напряжение мышц живота и резкое усиление боли. | |
| Иванова — Ко Туи — Мейера | Пупок и белая линия живота смещаются в право из-за того, что мышцы брюшной стенки напряжены. Чтобы определить асимметрию проводят измерение расстояний от пупка до правой и левой остей подвздошных костей. | |
| Икрамова — Коупа | Врач пережимает пальцем правый бедренный артериальный сосуд. При этом боль усиливается в месте расположения аппендицита. | |
| Коупа | Пациент снова лежит на левом боку. Врач отводит его выпрямленную правую ногу назад. От этого появляется боль в подвздошной зоне. | |
| Менделя – Мерфи-Раздольского | Врач поколачивает пальцами по передней части брюшной стенки, если брюшина раздражена, возникает усиление боли в зоне аппендицита. | 85% |
| Маделунга – Ленандера — Пасквалиса | Врач измеряет температуру в правой подмышечной впадине и ректальную температуру. Если разница 1,5 градуса, есть риск наличия воспаления в брюшной полости. | |
| Яворского – Островского | Больной лежит на спине. Врач просит больного, поднять правую ногу вверх. И одновременно препятствует пациенту, удерживая ногу в области колена. Боль усиливается в правой подвздошной зоне. | |
| Кистера | Больной лежит на спине и поднимает вверх левую ногу, а врач в это время надавливает на левую поясничную мышцу, при положительной реакции появляется боль в правой половине живота. | |
| Пейсаха (транспортный симптом) | Проводят осмотр по пути в больницу. Тряска в дороге вызывает у больного острую боль, локализующуюся в животе. | |
| Пронина – Бойко | Пациент встает и поднимается на носочки, а затем резко опускается на пятки. При сотрясении появляется боль в нижней правой части живота. | |
| Химича | При осмотре очень полных людей. Пациент лежит на животе, врач надавливает на переднюю брюшную стенку, пациент почувствует боль, когда он отпускает руку, боль усиливается. | |
| Грубе | При осмотре женщин. Врач проводит влагалищное исследование, если при этом усиливается боль, диагностируют аппендицит. | |
| Вахенгейма — Редера | Ректальное обследование. Во время обследования у пациента болит в правой подвздошной области. | |
| Нелатона – Крымова — Гуревича | При осмотре мужчин. Обследование задней стенки правого пахового канала, через подкожное паховое кольцо, кончиком указательного пальца. Это вызывает усиление боли в правой паховой области. Более ярко видна реакция при кашле. | |
| Бриттена | При осмотре мужчин. Врач оттягивает складку кожи в месте максимальной болезненности. Это вызывает напряжение брюшной стенки, и потягивание правого яичка к верхней части мошонки. После осмотра, яичко возвращается на место. |
Симптомы при атипичном расположении аппендицита:
| Симптом | Как проводят тест на реакцию |
|---|---|
| При ретроцекальном расположении | |
| Габая | Врач надавливает в треугольнике Пти, больной может почувствовать небольшую боль, а когда врач отпускает руку, болезненность усиливается |
| Кобрака | Во время ректального обследования пациент испытывает боль, когда врач надавливает в зоне правого запирательного отверстия |
| Яуре – Розанова | О ретроперитонеальном расположении аппендицита говорит боль, которая появляется в треугольнике Пти при надавливании. |
| При тазовом расположении | |
| Триада«Пайра» | Одновременно у пациента наблюдается гиперестезия (сильная чувствительность) сфинктера, тенезмы (ложные позывы к дефекации, сопровождающиеся болезненностью) и спастический стул или запор, сопровождающийся тем, что повышается образование газов и усиливается боль в кишечнике. |
| Мочепузырный | Учащенное болезненное мочеиспускание. |
| Супольта – Селье | Пациент делает глубокий вдох. При этом у него появляется боль за мочевым пузырем. |
Аппендикулярные симптомы при беременности:
| Симптом | Когда реакция на симптом положительная |
|---|---|
| Брендо | Врач надавливает на левую часть матки (или на ее правую половину начиная с передней части назад), появляется боль справа. |
| Тараненко | Беременная женщина лежит на правом боку. При этом она может почувствовать болезненность. |
| Иванова | На первой половине беременности. Женщина лежит на спине (на второй половине срока – на левом боку), врач проводит пальпацию слепой кишки. Во время обследования пациентка может почувствовать некоторую болезненность в районе матки и в эпигастральной области. |
Лабораторные исследования
Анализ крови
Первое, что делают в больнице – берут кровь для анализа. При наличии воспалительного процесса, должен быть повышен уровень лейкоцитов в крови (лейкоцитоз). Этот признак не позволяет точно определить аппендицит у беременных, так как в это время лейкоциты сами по себе завышены. Норма лейкоцитов – 9, а если этот показатель от 11 – 17, то диагностируют воспалительный процесс, если выше 20-и, то очень высок риск, что обнаружат разлитой перитонит. У пожилых людей, напротив, уровень лейкоцитов даже при воспалении остается нормальным.
При аппендиците в лейкоцитарной формуле преобладают нейтрофильные лейкоциты (две трети случаев обнаруживается 75% нейтрофилов).
Повышение С-реактивного белка также может указывать на наличие воспаления. Если этот показатель не повышается – аппендицит исключают.
Для женщин также делают анализ уровня гормона ХГЧ (хорионический гонадотропин человека) который вырабатывается во время беременности. Это делают с целью исключения внематочной беременности.
Анализ мочи
Анализ мочи является обязательным составляющим диагностических мероприятий. Его берут, чтобы исключить наличие проблем с почками.
При ретроцекальном и тазовом аппендиците в моче изменяется количество лейкоцитов и эритроцитов, это объясняется тем, что воспаление затрагивает мочеточники или мочевой пузырь, встречается в 25% случаев.
На ранних стадиях классического аппендицита изменений в составе мочи нет. На наличие воспалительного процесса также указывает повышение уровня сиаловых кислот (нормальный показатель от 100 до 250). По этому показателю также определяют стадию аппендицита. На первой, катаральной стадии, этот показатель – 290 единиц, а на деструктивных (флегмонозной, флегмонозно-язвенной и гангренозной) – 335.
Инструментальные исследования
В сочетании с медицинским осмотром и лабораторными исследованиями анализа крови и мочи, применяют следующие виды инструментального обследования:
- УЗИ,
- Рентгенография,
- Рентгеноскопия,
- Лапароскопия
- Ирригоскопия.
УЗИ
Один из самых доступных методов диагностики аппендицита – УЗИ (ультразвуковое исследование) брюшной полости. То обследование чаще делают молодым женщинам, детям и пожилым людям, так как у них клиническая картина может быть неявная.
Если обследование проводит опытный врач в 90% случаев по данным УЗИ воспаление отростка можно опознать. Препятствием получения полезных данных может служить ожирение, беременность на поздних сроках, интенсивное образование газов в кишечнике.
Главным признаком является увеличение отростка в диаметре (норма до 4 – 6 мм, а при аппендиците он увеличивается до 8 – 10 мм.), а кроме того стенки аппендикса становятся толстыми (нормальная стенка – 2 мм., воспаленная – 4 – 6 мм.)
На воспаление аппендицита могут указывать следующие косвенные признаки:
- Изменение формы аппендикса
- Инфильтрация брыжейки
- Наличие скопления жидкости в брюшной полости
Как проводится обследование?
Для проведения УЗИ при аппендиците пациенту не нужна дополнительная подготовка (клизма или опорожнение кишечника).
- Пациент лежит на спине
- Датчик прибора устанавливают в максимальной болезненности, врач плавно надавливает на эту точку, уменьшая расстояние до аппендикса до 3см, после чего на экране видна его структура. Обследование женщин проводят также трансвагинально (когда нужно дополнительное обследование).
Рентгеноскопия
В 80% случаев рентгеноскопия брюшной полости помогает выявить следующие признаки острого аппендицита:
- Повышенный уровень жидкости в слепой кишке (сторожащая петля)
- Пневматоз правой части ободочной кишки и подвздошной кишки
- Изменение медиального контура слепой кишки
- Наличие газа в брюшной полости может указывать на то, что произошла перфорация отростка.
Лапароскопия
Самый эффективный метод обнаружения патологий внутри брюшной полости – лапаросокопическое обследование. Эффективность метода – 95% – 98% Оно позволяет увидеть как прямые, так и косвенные признаки наличия воспаления.
К прямым признакам можно отнести:
- Ригидность или потеря способности к сокращению стенок аппендикса
- Напряжение и утолщение отростка, а также налет фибрина
- Очень сильно увеличенный отросток зеленовато-черного цвета с множественными кровоизлияниями указывает на гангренозную стадию заболевания.
- Гиперемия (переполненность кровью сосудов) висцеральной брюшины и серозной оболочки
- Кровоизлияние на серозной оболочке аппендикса
- Инфильтрация брыжейки
К косвенным признакам относятся:
- Мутный серозно фибринозный выпот в брюшной полости, концентрирующийся в области малого таза и в правой подвздошной ямке
- Инфильтрация стенки прямой кишки
Ирригоскопия
Ирригоскопия – это один из видов рентгенологического исследования. Применяют данный вид обследования только, когда это целесообразно и есть трудности с постановкой диагноза. Перед процедурой больному в кишечник вводят бариеву смесь, которую врач видит при исследовании. Заполнение отростка говорит об о том, что аппендицит отсутствует.
Лечение острого аппендицита
Единственное лечение – это проведение операции по удалению аппендицита, которая называется аппендэктомия. Делать ее можно классическим методом через открытый разрез или через три разреза (менее 1 см.) лапароскопическим методом. Решение, о том, какая тактика проведения операции лучше зависит от того, на какой стадии аппендицит.
Подготовка к операции
Зачастую операцию по поводу удаления аппендицита проводят в экстренном порядке, поэтому ее могут сделать уже через два часа после поступления в хирургическое отделение больницы, поэтому времени для особенной подготовки нет. Сама аппендэктомия может длиться 40 минут, а может несколько часов. Это зависит от того, есть ли осложнения.
Обязательная подготовка пациента включает:
- Обследование состояния сердечно-сосудистой системы
- Определение того, какой наркоз подойдет больному (выполняют проверку, на отсутствие аллергической реакции на обезболивающие препараты)
- Больному внутривенно вводят изотонический раствор, чтобы устранить симптомы интоксикации и чтобы предотвратить обезвоживание.
- Очищают желудок (как правило, больной ничего не ест и не пьет, поэтому этого делать, часто не нужно)
- Удаление волос в области проведения операции
- Дезинфекция кожи
Тактика проведения классической аппендэктомии
- Наркоз. Чаще всего операцию по удалению аппендицита делают под общим наркозом. Иногда применяют местное обезболивание путем введения раствора новокаина.
- Разрез. Перед тем, как оперировать, хирург намечает место разреза в основном по методу Мак-Брунея Волковича Дьяконова, но возможны и другие оперативные способы доступа. Для наглядности ниже приведена таблица, где располагается разрез и какова его длина при каждом доступе.
Оперативный доступ Тип лапаротомии Длина разреза Место разреза По Волковичу-Мак Брунею-Дьяконову Косая переменная 7 – 8 см. По Ленандеру Параректальная 8 – 10 см. По Винкельману Поперечная 7 – 8 см. Нижняя срединная (применяется редко) Сам разрез хирург делает послойно, по ходу раздвигая и фиксируя края раны. Поврежденные сосуды прижигаются. Мышечную ткань не разрезают, а раздвигают тупыми инструментами.
- Осмотр и оценка состояния внутренних органов брюшной полости. Кишечник, расположенный по обеим сторонам от аппендикса врач осматривает с особой тщательностью. Если аппендицит лопнул, и гной попал в брюшную полость, врач оценивает ее состояние, продумывает схему последующего лечения. После операции в таких случаях устанавливают дренаж. Он необходим, чтобы изнутри мог выходить образовывающийся инфильтрат.
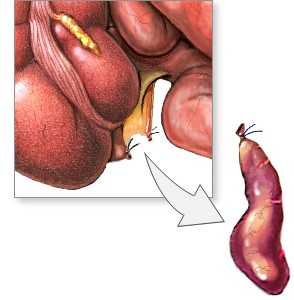
- Удаление отростка и зашивание краев слепой кишки. Отрезают аппендикс после того, как его полностью выводят в операционную рану и изолируют от других органов. Это позволяет свести к минимуму распространение инфекции на внутренние органы. Края отростка зашивают так, что края раны оказываются внутри культи, что также исключает возможность инфицирования.
- Зашивание раны осуществляется саморассасывающимися нитямиво внутренних тканях, а на коже прочными синтетическими нитями.
Проведение аппендэктомии лапароскопическим методом
Лапароскопическое удаление аппендикса проводится под общим наркозом через три небольших разреза диаметром меньше одного сантиметра. Через один хирург вводит лапароскоп, видео с которого можно видеть на экране монитора. С помощью этого инструмента врач может тщательно осмотреть аппендицит и окружающие его ткани. После операции не остается длинного рубца.
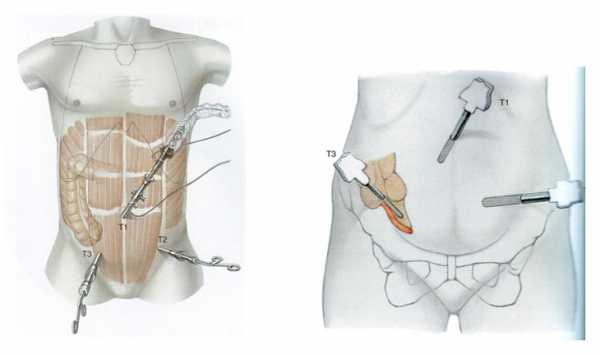
Лапароскопия позволяет избегать ошибок в диагностике. В частности этот современный метод уменьшает на 30% количество ошибочных операций на аппендицит. Как правило, сначала процедуру делают для уточнения диагноза, и если он подтверждается, переходят к непосредственному удалению аппендикса.
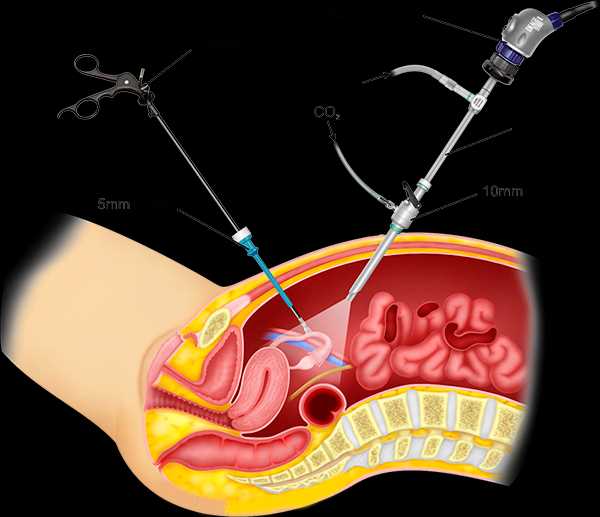
Так как лапароскопия – самый малоинвазивный метод проведения аппендэктомии, ее назначают при ожирении 2-3 степени и при сахарном диабете.
Противопоказания лапароскопии
- Поздние сроки беременности
- Аллергическая реакция на компоненты наркоза
- Инфаркт или предынфарктное состояние
Важно! При перитоните показана только полосная операция.
Этапы проведения лапароскопии
- Рабочую область дезинфицируют
- Делают надрез в околопупочной области для введения трубки нагнетающей углекислый газ (его вводят для того, чтобы расширить внутреннее пространство)
- Затем через этот же разрез вводят лапароскоп с помощью полой трубки.
- Врач осматривает аппендикс и брюшную полость, оценивая степень воспаления. На основании этого осмотра он принимает решения относительно дальнейшего хода операции. Если аппендицит неосложнен, и его можно с помощью лапароскопии дальше делают следующее:
- Врач делает еще два разреза: один над лобком, а второй в правом подреберье для введения инструментов-манипуляторов.
- Проводят удаление аппендикса и выводят его через полую трубку или троакар. При этом придерживаются основного принципа: не допустить, чтобы содержимое аппендикса перешло на другие органы.
- Хирург осматривает еще раз брюшную полость, проводит ее санирование и устанавливает дренажную трубку, если есть такая необходимость.
Послеоперационный период
Длительность реабилитационного периода зависит от того, насколько запущенным был аппендицит, от возраста и состояния здоровья пациента, а также от метода проведения аппендэктомии. Дети младше десяти лет восстанавливаются дольше, также как и люди, страдающие ожирением.
После операции пациенту нужно от двух недель до месяца, чтобы полностью восстановиться. Швы снимают на 7 – 10 день.
Если был установлен дренаж, то его снимают уже на третьи сутки. Как правило, такая необходимость есть, когда у пациента был диагностирован гангренозный аппендицит.
В течение 5 – 7 дней у больного после операции может наблюдаться гипертермия. В это время часто проводится антибактериальная терапия. Чтобы ускорить заживление и избежать осложнений в эти дни нужно строго придерживаться диеты, до того момента как кишечник будет нормально работать. Кроме того, важно серьезно относиться к ограничениям относительно физических нагрузок, и рекомендациям врача, касающихся приема лекарств, посещения бани, употребления алкоголя и отказа от курения.
Больничный лист в связи операцией на аппендицит выписывают максимум на 1 месяц. Но даже после выхода на работу, важно помнить о том, что в течение четырех месяцев нельзя поднимать тяжести больше 10 кг.
Ранние послеоперационные осложнения
- Еще в ходе операции хирург может столкнуться с внутренним кровотечением из культи брыжейки, это осложнение может возникнуть из-за недостаточно прочной перевязки сосуда, питающего аппендикс. Решает проблему повторная перевязка сосуда. Кровь, попавшая в брюшную полость, обязательно удаляется.
- К ранним осложнениям можно отнести образование инфильтрата в толще брюшной стенки. Это может приводить к тому, что необходимо удалить скопившуюся жидкость между краями раны посредством пункции. Наличие температуры и боли в районе раны, указывает, что есть риск возникновения и развития нагноения. Чтобы решить проблему на второй день после операции снимают два, три шва, чтобы вскрыть рану и образовавшийся гной выходит наружу. В сложных случаях рану полностью раскрывают и выполняют дренирование.
Поздние осложнения
- Кишечный свищ. Часто является последствием перитонита. Для устранения осложнения необходимо проведение повторного хирургического вмешательства.
- Дуглас абсцесс. Для устранения вскрывают гнойник через влагалище у женщин или через прямую кишку у мужчин.
- Пилефлебит. Опасное для жизни состояние, которое проявляется повышением температуры до 40 – 41 С˚, повышенной потливостью, рвотой и желтухой. В таком случае в первую очередь устраняют источники воспаления и переходят к интенсивному лечению с применением антибиотиков.
- Кишечная непроходимость. Проблема может появиться как сразу после операции, так и спустя некоторое врем, когда кажется, что рана зажила. Спайки кишок провоцируют резкие боли в животе и рвоту. Если не помогают традиционные способы лечения и состояние ухудшается, для устранения осложнения необходима повторная операция.
Дифференциальная диагностика
По своим симптомам острый аппендицит схож со следующими патологиями:
- Панкреатит
- Холецистит
- Язва желудки или двенадцатиперстной кишки
- Болезнь крона
- Гастрит
- Колит
- Кишечная непроходимость
- Дивертиккулит Меккеля
- Почечная колика
- Пищевая инфекция
- Цистит
- Абдоминальная форма инфаркта миокарда
У женщин схожи по симптомам заболевания половых органов, такими как:
- Правосторонняя апоплексия яичника
- Перекручивание кисты яичника
- Внематочная беременность
- Острый аднексит
vomed.ru
Хронический аппендицит — причины, симптомы, диагностика и лечение
Хронический аппендицит – вялотекущая форма воспалительного процесса в червеобразном отростке слепой кишки, чаще всего связанная с ранее перенесенным приступом острого аппендицита. Клиническая картина хронического аппендицита характеризуется дискомфортом, ноющими болями в подвздошной области справа, усиливающимися при физическом напряжении; тошнотой, метеоризмом, диареей или запором, мочепузырными, вагинальными или ректальными симптомами. Диагностика хронического аппендицита основана на исключении иных возможных причин данной симптоматики и может включать изучение анамнеза, проведение обзорной рентгенографии, ирригоскопии, колоноскопии, УЗИ и других дифференциально-диагностических исследований органов брюшной полости. Лечение хронического аппендицита при невыраженных проявлениях – консервативное, при стойком болевом синдроме показана аппендэктомия.
Общие сведения
Хронический аппендицит, в отличие от его острой формы, достаточно редко встречающееся в гастроэнтерологии заболевание. При хроническом аппендиците на фоне вялотекущего воспаления могут развиваться атрофические и склеротические изменения в аппендиксе, разрастания грануляционной ткани, рубцы и спайки, приводящие к облитерации просвета и деформации отростка, его сращению с соседними органами и окружающими тканями.
Причины
Различают три формы хронического аппендицита: резидуальную, рецидивирующую и первично-хроническую. Резидуальная (остаточная) форма хронического аппендицита характеризуется наличием в анамнезе больного одного острого приступа, который закончился выздоровлением без оперативного вмешательства. При хронической рецидивирующей форме отмечаются повторные приступы острого аппендицита с минимальными клиническими проявлениями в стадии ремиссии. Ряд авторов выделяет также первично-хронический (бесприступный) аппендицит, развивающийся постепенно, без предшествовавшего ему острого приступа.
Резидуальная (остаточная) форма хронического аппендицита является следствием ранее перенесенного приступа острого аппендицита, купировавшегося без хирургического удаления отростка. При этом после стихания острых проявлений в слепой кишке сохраняются условия для поддержания воспалительного процесса: спайки, кисты, перегибы аппендикса, гиперплазия лимфоидной ткани, затрудняющие его опорожнение.
Нарушение кровообращения в пораженном слепом отростке способствует снижению местного иммунитета слизистой оболочки и активации патогенной микрофлоры. Рецидив аппендицита возможен, как в отсутствие его оперативного лечения, так и после субтотальной аппендэктомии при оставлении отростка длиной от 2 см.
Симптомы хронического аппендицита
Клиническая картина хронического аппендицита характеризуется преобладанием неявно выраженных, смазанных симптомов. Хронический аппендицит проявляется ощущением дискомфорта и тяжести, тупыми ноющими болями в правой подвздошной области, постоянными или возникающими эпизодически, после физической нагрузки и погрешностей в диете. Больные хроническим аппендицитом могут жаловаться на расстройства пищеварения: тошноту, метеоризм, запоры или понос. Температура при этом чаще остается нормальной, иногда по вечерам поднимается до субфебрильной.
При хроническом аппендиците могут наблюдаться и другие симптомы: мочепузырный (болезненное и частое мочеиспускание), вагинальный (боль при гинекологическом исследовании), ректальный (болевые ощущения при ректальном исследовании). Повторные приступы острого воспаления слепого отростка проявляются симптомами острого аппендицита.
Диагностика
Диагностика хронического аппендицита вызывает затруднения в связи с отсутствием объективных клинических симптомов заболевания. Легче всего диагностировать хронический рецидивирующий аппендицит, при этом очень важны данные анамнеза (наличие нескольких острых приступов). Во время очередного острого приступа ставится диагноз острого аппендицита, а не обострение хронического.
Косвенными признаками хронического аппендицита при пальпации живота могут быть локальная болезненность в правой подвздошной области, нередко положительный симптом Образцова, иногда – положительные симптомы Ровзинга, Ситковского.
Для диагностики хронического аппендицита обязательно выполняют рентгенконтрастную ирригоскопию толстого кишечника, позволяющую выявить отсутствие или частичное заполнение барием слепого отростка и замедление его опорожнения, что свидетельствует об изменении формы аппендикса, деформации, сужении его просвета. Проведение колоноскопии помогает отвергнуть наличие новообразований в слепой и толстой кишке, а обзорной рентгенографии и УЗИ – в брюшной полости. Клинические анализы крови и мочи больного при хроническом аппендиците, как правило, без выраженных изменений.
При первично-хроническом аппендиците диагноз ставят методом исключения других возможных заболеваний органов брюшной полости, дающих схожую симптоматику. Необходимо проводить дифференциальную диагностику хронического аппендицита с язвой желудка, болезнью Крона, синдромом раздраженного кишечника, хроническим холециститом, спастическим колитом, брюшной жабой, иерсиниозом, тифлитом и илеотифлитом другой этиологии (например, туберкулезной, злокачественной), болезнями почек и мочевых путей, гинекологическими заболеваниями, глистной инвазией у детей и др.
Лечение хронического аппендицита
При установленном диагнозе хронического аппендицита и стойком болевом синдроме показано хирургическое лечение: удаление слепого отростка – аппендэктомия открытым способом или лапароскопическим способом. В ходе операции также выполняют ревизию органов брюшной полости для выявления других возможных причин болей в правой подвздошной области.
В послеоперационном периоде обязательно проводится антибиотикотерапия. Отдаленные результаты после оперативного лечения хронического аппендицита несколько хуже, чем после острого аппендицита, так как чаще отмечается развитие спаечного процесса.
Если у больного с хроническим аппендицитом отмечается невыраженная симптоматика, применяют консервативное лечение – прием спазмолитических препаратов, физиотерапевтические процедуры, устранение расстройств кишечника.
Макроскопические изменения в аппендиксе при хроническом аппендиците могут быть настолько невыраженными, что выявить их можно только при морфологическом исследовании удаленного отростка. Если слепой отросток оказался неизмененным, есть вероятность, что хирургическое вмешательство может еще более усугубить имеющийся болевой синдром, послуживший основанием для аппендэктомии.
www.krasotaimedicina.ru
Симптомы (признаки) аппендицита у взрослых, аппендицит у женщин и мужчин
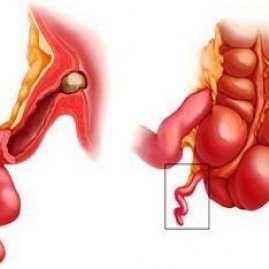
Аппендицит – это самая распространенная патология органов брюшной полости, требующая хирургического лечения. Абсолютное большинство случаев заболевания приходится на людей в возрасте от 10 до 30 лет. Очень редко аппендицит встречается у маленьких детей (до 3% случаев). Установлено, что заболеваемость аппендицитом составляет 4-5 случаев на 1000 человек населения (мужчины и женщины заболевают примерно с одинаковой частотой). Поскольку на аппендицит приходится более 80% острой хирургической патологии органов брюшной полости, то это заболевание является самой частой причиной развития перитонита.
Еще Леонардо да Винчи описывал данное заболевание, воспаленный отросток обнаруживался на вскрытиях, но медики не придавали этому серьезного значения, поскольку первопричиной считали воспаление слепой кишки. Первая достоверно описанная успешная операция по поводу аппендицита была проведена английским хирургом в 1735 году. С этого момента постоянно совершенствуется диагностика и лечение данного заболевания, и если пару сотен лет тому назад аппендицит являлся приговором для пациента, то сегодня при своевременном обнаружении он успешно лечится (в случае непрободного аппендицита летальность составляет около 0.1%, при перфорации органа – 3%).
Классификация аппендицита
Выделяют различные формы заболевания по нескольким критериям.
- Острый аппендицит – встречается наиболее часто. Клинические проявления развиваются быстро и достаточно сильно выражены. Поскольку в просвете отростка всегда присутствует микрофлора, воспаление создает условия для развития гнойных осложнений, которые не заставляют себя долго ждать. Поэтому острый аппендицит необходимо оперировать в течение первых суток.
- Хронический аппендицит – достаточно редкая форма, может развиваться после перенесенного острого воспаления. Иногда она развивается первично. Характеризуется разрастанием в стенке отростка соединительной ткани и атрофии слизистой оболочки. До настоящего времени между учеными идут споры о том, можно ли выделять данное заболевание в отдельную форму.
Также отдельно существует морфологическая классификация, основывающаяся на характере изменений, происходящих в стенке отростка.
- Простой (он же катаральный) – на его долю приходится абсолютное большинство случаев заболевания.
- Поверхностный.
- Деструктивный аппендицит (в нем выделяют несколько форм):
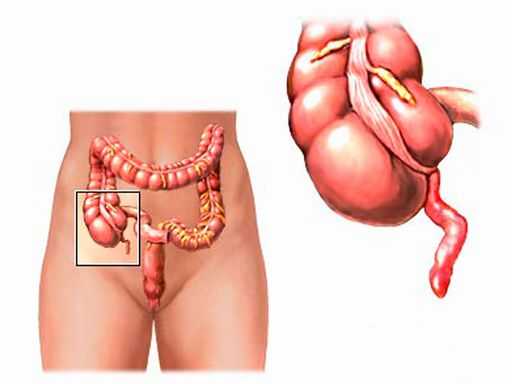
— флегмонозный,
— гангренозный,
— апостематозный,
— перфоративный,
— гангренозно-язвенный.
Деструктивные формы являются наиболее опасными, поскольку быстро приводят к нарушению целостности стенки отростка и проникновению его содержимого в брюшную полость. Огромное количество бактерий в просвете органа обеспечивает развитие тяжелого перитонита. У пожилых людей смертность в таком случае достигает 10-15 процентов.
Причины развития аппендицита у взрослых
В настоящее время не установлено, что именно запускает воспалительный процесс в червеобразном отростке. Разные авторы предлагают множество теорий, каждая из которых имеет право на существование.
Механическая теория
Согласно данной теории аппендицит развивается вследствие того, что происходит активация кишечной микрофлоры, которой способствует обтурация просвета отростка. Чаще всего орган закупоривается каловыми камнями, реже отмечается увеличение лимфатических узлов (в отростке сосредоточено много лимфоидной ткани, за что его иногда называют «кишечной миндалиной»). Намного реже в отростке обнаруживается паразит (в большинстве случаев гельминт), который является причиной развития заболевания.
Отдельно рассматривается в качестве причины развития воспаления рубцы и спайки, образованию которых способствует целый ряд заболеваний органов брюшной полости (колит, холецистит, гастроэнтерит, воспаление придатков матки). Вследствие развития склероза может произойти перегиб отростка и обтурация его просвета.
К казуистически редким причинам развития заболевания относятся проглоченные инородные тела, опухоли отростка и слепой кишки.
Патогенез развития аппендицита в результате механической обтурации:
- Закупоренный отросток переполняется слизью, которую продолжает вырабатывать слизистая оболочка органа. Густой слизистый секрет приводит к тому, что диаметр аппендикса увеличивается с 4-6 мм до 2 см и более. Он становится напряженным вследствие переполнения, что провоцирует весь каскад реакций.
- Давление внутри просвета органа постепенно нарастает, в результате чего происходит сдавливание вен и лимфатических сосудов в стенке аппендикса. Это становится причиной нарастания отека и пропотеванию содержимого сосудов внутрь червеобразного отростка, что еще больше усугубляет ситуацию (формируется «порочный круг»).
- Сдавленная стенка воспаляется и постепенно погибает (особенно, если речь идет о воздействии калового камня). Так постепенно формируется зона некроза.
- Мертвая стенка отростка не может противостоять воздействию агрессивной микрофлоры, которая в большом количестве представлена в толстой кишке. Ученые насчитали более 500 видов бактерий и грибков, количество которых достигает 10 миллионов микробных тел в перерасчете на один грамм. Именно поэтому процесс обсеменения стенки и ее разрушения стремителен (может происходить всего лишь за 12 часов). Если все развивается по такому сценарию, а соответствующие меры не применяются, то постепенно нарастающее давление вызывает разрыв стенки отростка и его инфицированное содержимое попадает в брюшную полость, следствием чего является тяжелейший перитонит.
Если употреблять в пищу, недостаточное количество растительной пищи, то нарушается формирование каловых масс, часто беспокоят запоры, повышается вероятность формирования каловых камней. Поэтому необходимо обеспечить сбалансированность рациона, что поможет предотвратить развитие аппендицита.
Инфекционная теория
Сторонники данной теории считают, что отдельные возбудители способны самостоятельно вызывать аппендицит (туберкулез, брюшной тиф, амебиаз и другие паразитарные болезни). Однако до сих пор не обнаружено специфичной микрофлоры, которая с большой долей вероятности вызовет воспаление.
Сосудистая теория
Системные васкулиты – тяжелые заболевания, поражающие кровеносные сосуды по всему организму. Согласно данной теории такие болезни могут провоцировать изменения в сосудах отростка, нарушать отток крови от него и становиться причиной воспаления – аппендицита.
Эндокринная теория
Уже доказано, что в слизистой оболочке кишечника содержатся клетки, обладающие эндокринными свойствами и выделяющие в кровь гормоны (APUD-система). В аппендиксе данные клетки представлены в большом количестве, а одним из их гормонов является серотонин – мощный медиатор воспаления, который при определенных обстоятельствах может спровоцировать поражение самого отростка.
Признаки аппендицита у взрослых

Симптомы аппендицита настолько многообразны, что могут ввести в заблуждение даже самого опытного специалиста. Не зря у данной патологии есть даже характерное прозвище – «хамелеон». Воспаление червеобразного отростка по своим симптомам может напоминать практически любое заболевание.
Наверное, всем известно, что боль при аппендиците локализуется в правой подвздошной области. Действительно, так бывает в большинстве случаев, но не всегда. Длинный отросток может опускаться в малый таз и проявляясь как гинекологическая или урологическая патология. Иногда аппендикс располагается высоко под печенью, а симптомы его воспаления в таких случаях напоминают холецистит. Описаны случаи, когда воспаленный отросток находился в диафрагмальной грыже, располагающейся в грудной клетке, но они крайне редки.
Наиболее типичные симптомы, возникающие при аппендиците
- Боль, возникающая в эпигастральной области (верхняя половина живота). Иногда пациент не может локализовать ощущение, поскольку болит весь живот, но не сильно. Постепенно болевое ощущение смещается книзу в подвздошную область справа. Интенсивность болей умеренная и постепенно усиливается по мере прогрессирования заболевания. На данном этапе может произойти неприятное явление – в результате гибели нервных рецепторов вместе с тканью аппендикса происходит снижение интенсивности боли. Пациент при этом отмечает улучшение состояния и может отказаться от посещения медицинского учреждения, что в итоге приводит к плохим последствиям.
- Болевое ощущение заметно усиливается при изменении положения тела, ходьбе, покашливании, что заставляет пациента сидеть неподвижно, иногда в непривычном положении. Иррадиация боли в другие области при типичной форме заболевания наблюдается крайне редко. Это явление характерно для воспаления отростка, расположенного в атипичном месте, о чем уже говорилось ранее.
- Отсутствие аппетита.
- Диспепсические явления, проявляющиеся тошнотой и рвотой (1-2 кратная), которая не приносит ожидаемого облегчения, а носит рефлекторный характер. Если пациента тошнит и рвет до того, как появились боли, следует задуматься о том, аппендицит ли это.
- Температура тела поднимает до субфебрильных цифр (редко превышает 38оС).
- Увеличение частоты сердечных сокращений провоцируется повышением температуры тела.
- Жидкий стул и учащенное мочеиспускание.
Аппендицит при беременности
Беременная женщина не застрахована от развития тех же заболеваний, что беспокоят с разной периодичностью и других людей. Острый аппендицит – самая распространенная хирургическая патология, требующая хирургического вмешательства у беременных (1 случай примерно на 700-2000 беременностей). Поскольку матка у беременных женщин в разы увеличивается, то это приводит к неминуемому изменению расположения внутренних органов. Вместе со слепой кишкой смещается и червеобразный отросток, что в случае воспаления затрудняет его своевременную диагностику. Если происходит развитие тяжелых осложнений, то возможно прерывание беременности.
Несколько стирает клиническую картину и то, что у беременной женщины в организме происходят метаболические, гормональные и физиологические изменения. Мышцы передней брюшной расслаблены в результате того, что их растягивает постоянно растущая матка.
В зависимости от срока беременности боль может располагаться как в правой подвздошной области (характерно для первого триместра), так и в правом подреберье (поздние сроки). Диагностика проводится с особой тщательностью, и в случае выявления воспаленного отростка незамедлительно выполняется вмешательство. Анестезиологи для обезболивания при этом выбирают те препараты, что наиболее безопасны для ребенка, а хирурги стараются не тревожить увеличенную матку.
Диагностика аппендицита у взрослых
Начинаются все диагностические мероприятия с общего осмотра, во время которого опытный врач может обнаружить некоторые симптомы, характерные для данного заболевания.
- Болезненность при пальпации в правой подвздошной области, а также в характерных точках (на линии, соединяющей пупок и подвздошную ость, а также линии, проходящей через верхние передние ости подвздошных костей).
- Описано более сотни симптомов аппендицита, ставших в результате «фамильными». Перечисление всех их бессмысленно, поэтому указаны будут только самые актуальные.
- Симптом Бартоломье-Михельсона – возникновение болезненности при пальпации слепой кишки в положении пациента на левом боку.
- Симптом Воскресенского – медик натягивает рубашку пациента над его животом и во время выдоха осуществляет быстрое скользящее движение по направлению книзу. Пациент при этом будет ощущать резкое усиление болезненности.
- Симптом Кохера – возникновение боли изначально в подложечной области и постепенное (спустя 1-3 часа) смещение ее в правую подвздошную область.
- Симптом Образцова – боль усиливается при осуществлении давления на слепую кишку и одновременным подниманием правой ноги, выпрямленной в коленном суставе.
- Симптом Островского – пациент поднимает правую ног вверх в выпрямленном положении и удерживает ее так. Врач ее быстро разгибает и укладывает на место. При этом в правой подвздошной области отмечается резкое усиление боли.
- Симптом Раздольского – при проведении перкуссии передней стенки брюшной полости в правой подвздошной области определяется болезненность.
- Симптом Ровзинга – усиление болевого ощущения в правой подвздошной области при осуществлении давления на сигмовидную кишку (она располагается в левой подвздошной области) и толчкообразных воздействий выше сигмовидной кишки.
- Симптом Ситковского – в положении пациента на левом боку отмечается усиление болевого ощущения. Это возникает за счет того, что брыжейка слепой кишки натягивается и аппендикс испытывает некоторое напряжение.
 Симптом Щеткина-Блюмберга – усиление боли в том случае, когда после осуществления давления на правую подвздошную область медик резко отнимает руку. Это называется обратной чувствительностью.
Симптом Щеткина-Блюмберга – усиление боли в том случае, когда после осуществления давления на правую подвздошную область медик резко отнимает руку. Это называется обратной чувствительностью.- Лабораторное исследование позволяет обнаружить повышение уровня лейкоцитов в крови, а также скорости оседания эритроцитов.
- Ультразвуковое исследование – в брюшной полости определяется свободная жидкость (или непосредственно около отростка, или в малом тазу, под действием силы тяжести). Сам отросток можно увидеть нечасто (только в случае его значительной гипертрофии). При прободении стенки аппендикса в брюшной полости определяется свободный газ.
- Диагностическая лапароскопия – метод инвазивный, но в это же время очень информативный. К нему прибегают только в самых сомнительных случаях. Современные инструменты имеют очень маленький диаметр, вводятся около пупка через небольшой прокол и после себя практически не оставляют следов. Врачи при помощи видеокамеры изучают содержимое брюшной полости и при обнаружении воспаленного отростка сразу же выполняют его удаление.
- Компьютерная томография – дорогой и информативный метод, доступный не всем клиникам.
Дифференциальная диагностика
Как уже неоднократно говорилось, аппендицит может выдавать себя за множество заболеваний, поэтому, дифференциальная диагностика его проводится с массой патологий:
- острый холецистит,
- вирусный мезаденит,
- пиелонефрит справа,
- почечная колика справа,
- острый правосторонний аднексит,
- разрыв кисты яичника,
- внематочная беременность,
- обострение язвенной болезни,
- кишечная непроходимость и т.д.
После того, как медики убеждаются в верности своего диагноза, незамедлительно проводится лечение пациента, которое может быть только хирургическим.
Лечение аппендицита у взрослых
Лечебные мероприятия у пациентов с аппендицитом сводятся к удалению отростка. В настоящее время опытные хирурги выполняют данное вмешательство быстро, через небольшой разрез и качественно. По неофициальной статистике некоторым профессионалам удается выполнить все манипуляции примерно за 10-15 минут. Конечно, врачи не стремятся сделать все максимально быстро и установить рекорд, здоровье пациента всегда является главным приоритетом.
Техника удаления отростка путем открытой операции
- Выполняется косой разрез в правой подвздошной области, и послойно рассекаются все ткани передней брюшной стенки. Мышцы при этом расслаиваются тупым способом, что обеспечивает меньшее повреждение тканей.
- Слепая кишка вместе с отростком выводится в рану, на брыжейку аппендикса накладываются зажимы, а ее сосуды перевязываются (иногда на них накладываются специальные клипсы). Благодаря этому удается избежать кровотечения при рассечении брыжейки отростка.
- На слепую кишку рядом с основанием отростка накладывается специальный кисетный шов, который пригодится врачам несколько позже. Непосредственно на отросток накладываются зажим, он перевязывается нитью, а после пересекается. Культя обрабатывается антисептиком для предупреждения обсеменения брюшины бактериями из кишечного тракта.
- Наложенный ранее кисетный шов затягивается, благодаря чему удается погрузить образовавшуюся культю в слепую кишку. Поверх накладывают еще один специальный шов, который обеспечивает большую надежность.
- На все слои передней брюшной стенки накладываются швы, а поверх раны – стерильная повязка
Иногда отросток плотно срастается с окружающими тканями, что вынуждает медиков прибегать к другим приемам.
- Сначала отыскивается слепая кишка с основанием отростка и производится его отсечение (так же, как и в предыдущем случае).
- Постепенно отросток аккуратно отделяется от окружающих тканей, пока врач не достигает его верхушки. В этот момент важно следить за тем, чтобы в месте его отсечения все было надежно перевязано, поскольку возможно попадание инфицированного содержимого в брюшную полость и повышение риска развития осложнений.
В остальном же данная операция не отличается от стандартного вмешательства.
Лапароскопическое вмешательство
Сегодня техника шагнула далеко вперед, что позволяет выполнять операцию с нанесением минимальных повреждений организму пациента. Все чаще и чаще аппендицит лечится путем применения лапароскопа и специальных манипуляторов.
- Данное вмешательство выполняется только под общим обезболиванием (наркозом).
- В брюшную полость нагнетают углекислый газ и создают давление, которое «приподнимает» нависающую брюшную стенку и формирует своеобразный купол, под которым создается пространство для действий хирурга.
 Около пупка делается небольшой разрез (менее сантиметра), и через него вводится видеокамера, которая обеспечит отображение всего, что происходит «в животе» на экране.
Около пупка делается небольшой разрез (менее сантиметра), и через него вводится видеокамера, которая обеспечит отображение всего, что происходит «в животе» на экране.- Еще два разреза выполняются несколько ниже и через них вводятся манипуляторы, которыми управляет врач, а они выполняют функцию его рук. Все выполняется под увеличением, за счет чего удается достичь высокой точности.
- Все действия повторяют таковые при выполнении традиционной операции.
- Манипуляторы извлекают из брюшной полости, газ выходит самостоятельно через сформированные отверстия. На места проколов накладываются швы (1-2, не более).
Появились методики, позволяющие удалить отросток через естественные отверстия организма. Уже описаны успешные операции, выполненные через рот. В таком случае разрез выполняется изнутри желудка, манипуляторы вводятся в брюшную полость и вмешательство проводится примерно так же, как и при стандартной лапароскопии. Неоспоримым преимуществом метода является то, что на теле пациента не остается никаких следов. Также существуют данные, согласно которым такая методика выполнения операции обеспечивает скорейшее восстановление пациента.
Как видно из всего, сказанного выше, аппендицит у взрослых является хорошо изученным заболеванием, которое медики успешно лечат. Однако со стороны пациента также должна исходить помощь, заключающаяся в своевременном обращении к специалистам и выполнении всех их требований.
bezboleznej.ru

 Симптом Щеткина-Блюмберга – усиление боли в том случае, когда после осуществления давления на правую подвздошную область медик резко отнимает руку. Это называется обратной чувствительностью.
Симптом Щеткина-Блюмберга – усиление боли в том случае, когда после осуществления давления на правую подвздошную область медик резко отнимает руку. Это называется обратной чувствительностью.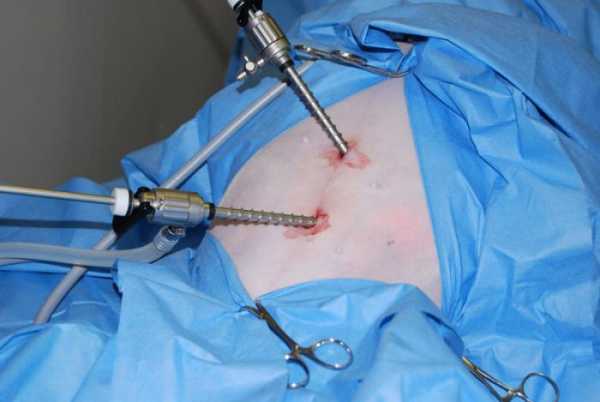 Около пупка делается небольшой разрез (менее сантиметра), и через него вводится видеокамера, которая обеспечит отображение всего, что происходит «в животе» на экране.
Около пупка делается небольшой разрез (менее сантиметра), и через него вводится видеокамера, которая обеспечит отображение всего, что происходит «в животе» на экране.